Причины и механизмы
Кисти рук, наряду с лицом, относятся к открытым участкам тела, а потому дефекты на коже в этой области создают ощутимый психологический дискомфорт. Но прежде чем переживать из-за отсутствующей или несущественной проблемы, необходимо разобраться с происхождением явления.
Есть два механизма, участвующих в образовании белых пятен на ладонях: снижение пигментации и микроциркуляторные изменения. К первой категории относят состояния с так называемой лейкодермой или локальным обесцвечиванием кожи, в основе которого лежат дефекты накопления или усиленного разрушения меланина. Подобный симптом может возникать при широком спектре патологии:
- Витилиго.
- Дерматомикозы (отрубевидный лишай).
- Аутоиммунные заболевания (склеродермия, красная волчанка).
- Инфекционные болезни (сифилис или лепра).
- Глистные инвазии.
- Эндокринопатии.
Пятнышки белого цвета могут стать результатом воздействия химических веществ (при профессиональном контакте) или возникнуть на фоне некоторых генетических дефектов (гипомеланоз Ито). А более светлые участки, имеющие микроциркуляторный характер, зачастую появляются на руках у людей с вегетососудистой дистонией. Именно с этой причиной и приходится сталкиваться в основной массе случаев.
Причины белых пятен на кистях рук бывают различными. Лейкодерма встречается после кожных болезней или в связи с другой патологией, но чаще всего светлые участки являются следствием микроциркуляторных изменений.
Белые пятна на коже: фотодерматит
04.10.2021
Что делать если на руках, ногах, груди появились белые пятна? Неужели это останется навсегда?
Белые пятна на теле, особенно в указанных местах, являются проявлением, то есть симптомом того, или иного заболевания. Очень редко, в отдельно взятых случаях, пятна являются самостоятельным заболеванием. Важно знать, пигментация появилась сами по себе, либо же это следствие прошедших сыпей, везикул, папул, прыщей, и т.д. Это очень важный момент, можно сказать, что ключевой в постановке диагноза. Правильно поставленный диагноз — гарантирует правильное лечение.
В большинстве случаев, описанные пятна на коже являются проявлением, так называемой «аллергии на солнце», если точнее, то фотодерматита. Эта аллергия не означает, что если вы появитесь на солнце, то всегда будут появляться пятна. Фотодерматит обусловлен тем, что ультрафиолетовые лучи вступая в реакцию с определёнными веществами на коже, или в коже, образуют пятна. Очень часто пятнам предшествует сыпь, или «прыщики», но бывает так, что появляются просто пятна, которые могут быть, как белого, так или любого другого цвета.
Фотодерматит подразделяется на экзогенный и эндогенный. Соответственно, экзогенный дерматит, это реакция ультрафиолета с канцерогенными веществами на поверхности кожи. К таким веществам можно отнести – косметические средства (дезодоранты, крема, мази, духи, помаду и т.д.), пыльцу цветов, и другие вещества, выделяемые окружающей средой.
Как ремарку можно внести следующее: К самым канцерогенным веществам, находящихся в парфюмерии, и чаще всего вызывающих фотодерматит относятся – Эозин, парааминбензойная кислота, ретиноиды, эфирные масла, салициловая кислота, препараты ртути, фенол. Так же, пятна такого типа могут проявляться после косметологических процедур (пилинг, татуаж, и т.д.)
Эндогенный фотодерматит, обусловлен реакцией ультрафиолета, или продуктами реакции ультрафиолета в самой коже. Особенно часто, фотодерматит проявляется при заболевании печени, желудочно-кишечного тракта, и эндокринной системы.
Надо понимать какой бы не был дерматит, или другое заболевание, это в первую очередь аллергическая реакция, на фоне снижение иммунитета.
Если ваша проблема появилась в весеннее время, когда солнце начинает светить больше, и теплее, а все растения начинают зеленеть и цвести, то можно предположить, что это именно аллергическая реакция. Тем более, что пятна появились на тех местах, которые зимой закрыты одеждой, а с приходом тепла оголяются.
Какова бы не была причина, обязательно сходите на консультацию к дерматологу, и аллергологу. Простой корректировкой образа жизни добиться быстрого положительного результата получается редко, хотя это крайне важно.
Нужно пропить ряд антигистаминных препаратов, использовать специальные мази, крема или гели, применять специальные косметологические процедуры.
Надеемся наш ответ помог вам, и вы в скором времени решите свою проблему. Желаем вас и вашим близким всего хорошего.
Опубликовано в Дерматология Премиум Клиник
Симптомы
Представление о вероятных причинах пятен на коже дает анализ клинической картины. Но физикальное обследование – это компетенция врача, поэтому без специалиста в рассматриваемом вопросе не обойтись. На основании опроса, осмотра и других методов делается предварительное заключение о происхождении и характере выявленного состояния.
Лейкодерма
Меланин – это черный или коричневый пигмент, придающий кожным покровам характерную окраску. При его недостатке цвет эпителия становится более светлым, вплоть до белого. Если процесс наблюдается на ограниченных участках, то появляются гипопигментные пятна.
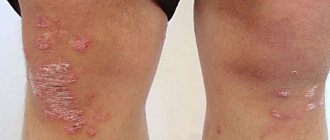
Лейкодерма является симптомом, но не заболеванием как таковым. Она появляется при различных нарушениях. Одно из них – витилиго, при котором пятна полностью лишены пигментации. Сначала светлый участок имеет единичный характер и небольшие размеры, располагаясь на любом участке кожи, включая ладони. Длительное время пятно может находиться в стабильной фазе, но при прогрессировании болезни количество депигментированных участков увеличивается, они сливаются между собой и образуют различные по форме поля.
Синдром «рука-нога-рот» или энтеровирусный везикулярный стоматит с экзантемой
Эти вирусы имеют достаточно широкое распространение среди населения, однако чаще поражают детей до 5 лет. Заболевание чаще встречается в весеннее-осенний период, иногда отмечается сезонный подъем заболеваемости по возвращении детей после отдыха с южных курортов. Инфекция передается воздушно-капельным путем, а также имеет фекально-оральный механизм передачи, т.е. факторами передачи помимо чихания и кашля могут быть игрушки, посуда и предметы обихода.
Вирусы этого семейства достаточно устойчивы во внешней среде — способны сохранять жизнеспособность в условиях комнатной температуры до 2-х недель.
Это острое инфекционное заболевание, вызываемое РНК-содержащими вирусами семейства пикорнавирусов: вирусами Коксаки А16, А5, А10, А9, В1, В3 и энтеровирусом 71.
По характерной клинической картине заболевание получило название синдрома «рука-нога-рот» (или энтеровирусный везикулярный стоматит с экзантемой) произошедшего от английского Hand-Foot-and-Mouth Disease (HFMD) и представляет собой симптомокомплекс, состоящий из поражения слизистой ротовой полости – энантемы и появления сыпи на верхних и нижних конечностях – экзантемы.
Инкубационный период длится от нескольких дней до 1 недели. Первыми проявлениями заболевания являются повышение температуры до 37,5-38,5 градусов, чувство недомогания, слабость, головная боль, саднение в горле. Такая симптоматика сохраняется несколько дней и очень напоминает симптомы любого ОРВИ. Но в отличие от ОРВИ, через 1-2 дня на коже кистей в области ладоней, на подошвах; несколько реже на бедрах и предплечьях появляется сыпь в виде везикул с прозрачным содержимым на фоне красно-розового цвета. Везикулы имеют в основном размеры до спичечной головки. Подобные высыпания появляются в области рта и в самой ротовой полости – носящие характер микроязвочек (афт), болезненных и чувствительных к контрастной пище. Все высыпные элементы имеют тенденцию к обратному развитию в течение нескольких дней.
Разрешающиеся высыпания в области ладоней и подошв могут оставлять достаточно выраженное шелушение в течение некоторого времени и, что характерно – у части заболевших спустя небольшое количество времени наблюдается расслаивание и растрескивание ногтевых пластин (ониходистрофия), что особенно пугает родителей и нередко служит поводом для поиска грибкового поражения. Эти проявления также полностью обратимы.
Прогноз заболевания чаще всего благоприятный. Наступает самопроизвольное выздоровление. Необходимо изолировать ребенка от остальных детей, т.к. он является крайне заразным для детского коллектива. Вся терапия сводится к симптоматическим средствам (жаропонижающие, антигистаминные), местно – растворы анилиновых красителей на везикулы (Фукорцин), полоскание полости рта слабыми растворами антисептиков (мирамистин, отвар ромашки), рекомендуется обильное питье, щадящая диета. Однако, редко, возможны осложнения в виде развития менингита, энцефалита. Тревожные симптомы при болезни «рука-нога-рот», которые позволят заподозрить неблагоприятное течение заболевания и требуют срочного вызова врача: повышение температуры выше 39º, стойкая высокая температура, появление рвоты (иногда многократной), усиление головной боли, боли в глазных яблоках, постоянный плач и капризность ребенка на фоне лихорадки, постоянная сонливость или наоборот психомоторное возбуждение пациента. При появлении таких симптомов необходимо немедленно вызвать скорую медицинскую помощь.
При подозрении на синдром «рука-нога-рот» Вы всегда можете проконсультироваться у педиатров, инфекционистов и дерматологов в клинике по телефонам/ +7 495 735-88-77
или записаться на прием через форму обратной связи
Искренне Ваш,
Врач дерматолог А.Ю. Путинцев
Как осветлить пигментные пятна при мелазме
- Обеспечить защиту кожи от избыточного воздействия ультрафиолетовых лучей и синего света. УФ-лучи и лучи видимого света – основной триггер появления и рецидивирования пигментации. Их применение обязательно, вне зависимости от времени года.
- Осветляющие препараты, способствующие:
- снижению деления пигментных клеток меланоцитов
- подавлению пигментообразования внутри меланоцитов
- разрушению образовавшихся меланосом
Т.е. полный спектр воздействия на механизмы возникновения мелазмы.
Латиноамериканская академия расстройств пигментообразования — Pigmentary Disorders Academy-PDA разработала алгоритм подбора терапии в зависимости от степени ее развития:
- Легкая степень – применение препаратов на основе Азелаиновой кислоты до 20%
- Средняя и тяжелая степень – только комбинированная терапия, включающая несколько ингредиентов осветляющего действия, с разным механизмом работы.
Что должно быть в составе комбинированных препаратов, смотрите ниже.
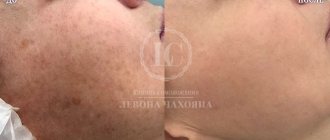
Причины возникновения пигментных пятен мелазмы
Причина номер 1 – ультрафиолетовые лучи. Стимулируют выработку гормона меланокрина, который активизирует работу пигментных клеток.
В норме, на коже появляется загар, но если есть прочие провоцирующие факторы, либо повышенная доза УФ-лучей – возникают пятна.
Клинические наблюдения доказали, что высокая интенсивность видимого света (солнце, энергосберегающие лампы, экраны компьютера и смартфона) увеличивают интенсивность пигментации у людей, склонных к ее образованию.
- Беременность и лактация
- Приме гормональных препаратов, в том числе оральных контрацептивов
- Болезни эндокринной системы
- Генетическая предрасположенность
- Лекарственные препараты или наружные средства с фотосенсебилизирующим действием
Исследование, проведенное на 324 женщинах с пигментными пятнами показало: возникновение, затяжное течение и повторное появление пигментации возникает при сочетании основных триггерных факторов. А именно: беременность, длительное пребывание на солнце, возраст, прием гормональных контрацептивов, генетическая предрасположенность.