Комбинированный антимикробный и противовоспалительный препарат для наружного использования относится к числу наиболее эффективных для очищения кожи от прыщей. За несколько применений Зинерит подсушивает и устраняет болезненные высыпания, позволяя избежать последующих неприятностей с рубцами и неровным цветом лица.
Состав и форма выпуска
| Порошок для приготовления раствора для наружного применения | 2 фл. |
| Состав, см. таблицу. |
Таблица
Состав препарата до смешивания содержимого флаконов и после приготовления раствора
| Активные вещества (в первом флаконе) | |||
| Номинальное количество, мг/30 мл | Количество с учетом 3,35%* | Количество с учетом 5%** | |
| Эритромицин 100% (Ph.Eur.) | 1200 | 1240 | 1302 |
| Цинка ацетат дигидрат, микронизированный (Ph.Eur.) | 360 | 372 | 389,4 |
| Вспомогательные компоненты (во втором флаконе) | |||
| Номинальное количество, г/30 мл | |||
| Диизопропиловый себакат (монография) | 7,81 (8,36 мл) | ||
| Этанол (Ph.Eur.) | 17,1 (21,6 мл) | ||
| 1 мл приготовленного препарата имеет следующий состав: | |||
| Эритромицин 100% | 40 мг | ||
| Цинка ацетат дигидрат, микронизированный | 12 мг | ||
| Диизопропиловый себакат | 0,25 г | ||
| Этанол | 0,55 г | ||
* количество активных компонентов, эритромицина и цинка ацетата дигидрата, увеличено на 3,35% с целью компенсации их концентраций при приготовлении готового препарата, номинальный объем которого увеличивается при смешивании активных компонентов с растворителем (каждые 1000 мг порошка эквивалентны 0,79 мл).
** дополнительное увеличение количества активных компонентов, эритромицина и цинка ацетата дигидрата, на 5% связано с сохранением заявленных концентраций готового препарата при хранении.
во флаконе, в комплекте с растворителем во флаконе по 30 мл и аппликатором; в коробке 1 комплект.
Как действует Зинерит
Комбинация из соли цинка и эритромицина обеспечивает сильную активность в отношении различных инфекционных возбудителей, провоцирующих развитие угревой сыпи:
- против эпидермального стрептококка;
- пропионибактериум акнэ.
Антибиотик подавляет размножение болезнетворных бактерий, способствуя их гибели. Цинк оказывает вяжущее и антисептическое действие, подсушивает высыпание, уменьшает воспалительные реакции, образует на поверхности тончайшую защитную пленку, ускоряет регенерацию клеток. Зинерит способствует очищению пор от загрязнений и скоплений сгустков кожного сала, облегчает выведение наружу излишков секрета, предотвращает прогресс угревой сыпи и ее рецидивы.
При местном применении препарат почти не всасывается внутрь, смесь его компонентов образует плотные соединения с биологическими составляющими, неспособные проникать в кровоток. Микроскопические дозы Эритромицина могут оказаться в организме, но не приводят к дальнейшей резистентности условно патогенной микрофлоры организма к антибиотикам этой группы.
Противопоказания и побочные эффекты
Отказаться от терапии угревой сыпи препаратом Зинерит необходимо, если в организме сформировалась невосприимчивость к макролидам, присутствует непереносимость одного или нескольких фармацевтических компонентов раствора. Признаками аллергической реакции на Зинерит могут быть: нарастающее покраснение кожи в местах нанесения препарата, усиление болезненности, нестерпимый зуд, отечность.
В норме после применения раствора вероятно появление ощущения стянутости, сухости, незначительное жжение. Дискомфорт кратковременный и проходит самостоятельно в течение нескольких часов. У большинства людей, применяющих Зинерит, какие-либо неприятные симптомы отсутствуют.
Зинерит 30мл порошок для приготовления раствора для наружного применения
Фармакологическое действие
Сыпи угревой средство лечения.
Состав и форма выпуска Зинерит 30мл порошок для приготовления раствора для наружного применения
Упаковка препарата представляет собой два флакона, один из которых содержит активные вещества в виде порошка, а другой — вспомогательные компоненты в виде раствора. До смешивания содержимое флаконов имеет следующий состав:
- Активные вещества (в первом флаконе): Эритромицин 100% (Ph.Eur.) — Номинальное количество 1200 мг/30 мл; *Количество с учетом 3,35% 1240; **Количество с учетом 5% 1302; Цинка ацетат дигидрат, микронизированный (Ph.Eur.) — Номинальное количество 360,0 мг/30 мл; *Количество с учетом 3,35% 372,0; **Количество с учетом 5% 389,4;
- Вспомогательные компоненты (во втором флаконе): Диизопропиловый себакат (монография) — Номинальное количество 7,81 (8,36 мл) г/30 мл; Этанол (Ph.Eur.) — Номинальное количество 17,1 (21,6 мл) г/30 мл.
1 мл приготовленного препарата имеет следующий состав:
- Эритромицин 100% — 40 мг;
- Цинка ацетат дигидрат, микронизированный — 12 мг;
- Диизопропиловый себакат — 0,25 г;
- Этанол — 0,55 г.
* количество активных компонентов, эритромицина и цинка ацетата дигидрата, увеличено на 3,35% с целью компенсации их концентраций при приготовлении готового препарата, номинальный объем которого увеличивается при смешивании активных компонентов с растворителем (каждые 1000 мг порошка эквивалентны 0,79 мл).
** дополнительное увеличение количества активных компонентов, эритромицина и цинка ацетата дигидрата, на 5% связано с сохранением заявленных концентраций готового препарата при хранении.
Порошок для приготовления раствора для наружного применения (в комплекте с растворителем).
Во флаконах по 30 мл и аппликатором в картонной пачке с инструкцией по применению.
Описание лекарственной формы
Приготовленный раствор — бесцветная прозрачная жидкость.
Характеристика
Эритромицин-цинковый комплекс.
Способ применения и дозы
Наклонив флакон вниз, с легким нажимом на аппликатор наносят тонким слоем на весь пораженный участок кожи 2 раза в день: утром (до нанесения макияжа) и вечером (после умывания).
Скорость нанесения лосьона регулируется силой нажима аппликатора на кожу. Примерная разовая доза — 0,5 мл.
После высыхания лосьон становится невидимым.
Курс лечения — 10-12 нед. (улучшение возможно уже через 2 нед).
Фармакодинамика
Зинерит — эритромицин-цинковый комплекс.
Оказывает противовоспалительное, противомикробное действие и комедонолитическое действие.
Эритромицин действует бактериостатически на микроорганизмы, вызывающие угревую сыпь: Propionibacterium acne и Streptococcus epidermidis.
Цинк уменьшает выработку секрета сальных желез, оказывает вяжущее действие.
Фармакокинетика
Комплексная связь компонентов препарата обеспечивает хорошее проникновение в кожу активных веществ.
Цинк в основном связывается с фолликулярным эпителием и не резорбируется в системный кровоток.
Незначительная часть эритромицина подвергается системному распределению и в дальнейшем выводится из организма.
Показания к применению Зинерит 30мл порошок для приготовления раствора для наружного применения
Угревая сыпь
.
Противопоказания
Повышенная чувствительность.
Применение Зинерит 30мл порошок для приготовления раствора для наружного применения при беременности и кормлении грудью
Нет противопоказаний.
Особые указания
Следует учитывать вероятность развития перекрестной резистентности к другим макролидам, линкомицину, клиндамицину. Необходимо избегать попадания в глаза, на слизистую оболочку полости рта и носа (возможно раздражение или ожог).
Передозировка
Случайная передозировка маловероятна из-за особенностей местного применения препарата.
Побочные действия Зинерит 30мл порошок для приготовления раствора для наружного применения
- ощущение жжения;
- раздражение кожи;
- сухость кожных покровов.
Лекарственное взаимодействие
До настоящего времени не установлено клинически значимых взаимодействий Зинерита® с другими лекарственными препаратами.
Как применять препарат: инструкция
Перед первой процедурой необходимо правильно подготовить раствор:
- отвинтить пробки с флаконов;
- влить растворитель в емкость с порошком антибиотика и цинка;
- завинтить флакон и интенсивно потрясти, чтобы все компоненты смешались;
- вновь открыть препарат и привинтить аппликатор.
Готовый раствор точечно нанести на кожу, смочив все воспалительные элементы и узелки, затем плотно закрыть. Препарат после первого использования сохраняет активность около 5 недель. Затем его необходимо утилизировать. Хранить жидкость следует плотно закрытой, желательно, в прохладном месте вдали от солнечного света.
Раствор наносят на элементы угревой сыпи, прикладывая аппликатор к коже и слегка нажимая на флакон.
- Смочив жидкостью сыпь, нужно воздержаться от водных процедур и применения косметики в течение 2 часов. После высыхания Зинерит становится прозрачным и не определяется визуально, поэтому не стоит бояться дополнительных косметических проблем.
- Процедуру повторяют ежедневно дважды в сутки, нанося препарат на очищенные кожные покровы. Повторно можно наносить Зинерит перед сном.
- Длительность лечения: от 4 до 10 недель, при более раннем устранении сыпи курс можно завершить досрочно. Слишком длительное применение может спровоцировать развитие резистентности микробов к антибиотикам класса макролидов.
При использовании раствора важно соблюдать осторожность, не допуская его контакта со слизистой глаз и кожей губ, иначе возможно сильное раздражение.
Акне (вульгарные угри, угревая болезнь) – одно из наиболее частых заболеваний кожи, поражающее до 85 % людей в возрасте от 12 до 24 лет. В возрастных группах 25–34 и 35–44 лет заболеваемость акне составляет 8 и 3 % соответственно. Встречаемость тяжелых форм составляет, по данным разных авторов, 5–14 % от общей заболеваемости акне.
Угри как поражение кожи в подростковом возрасте известны с древних времен. До XVII в. для характеристики этих высыпаний использовались три термина. Ionthos – греческое слово, означающее “бородатый” и характеризующее сыпь, которая появляется одновременно с ростом бороды. Латинское слово varus означает “папулярные высыпания на лице”. Термин “акне”, по-видимому, обязан своим происхождением ошибке переписчика, в результате которой греческое слово akme (вершина) или achne (пена) трансформировалось в acne. Первым в литературе термин “акне” применил в 542 г. до н. э. Этиус – личный врач императора Юстиниана. Венский врач Herba (1816–1877) связал акне с поражением сальной железы (СЖ) в сально-волосяном фолликуле (СВФ) и дал описание процесса, близкое современному.
Патогенез акне
Большинство СЖ структурно связано с волосяными фолликулами длинных, щетинистых или пушковых волос. В зависимости от вида волоса и размера впадающей в его фолликул СЖ принято выделять три типа СВФ. Первый представлен терминальным волосом и большими СЖ (вовлекаются в патологический процесс при гидрадените). СВФ второго типа – пушковых (веллусных) волос – имеет крошечный волос, большое выводное отверстие и непропорционально большие СЖ. Третий тип СВФ, вовлекаемый в патологический процесс при акне в наибольшей степени, состоит из зачаточного волоса, который практически не выходит на поверхность кожи, и больших многодольчатых СЖ.
СЖ впадают в фолликулярный канал на определенном уровне, благодаря чему проток СВФ принято делить на две части – acro- и infrainfundibulum. Эпителий верхней части, подобно эпидермису, ороговевает, а более длинная нижняя часть протока (4/5 длины), как и протоки СЖ, выстлана многослойным плоским неороговевающим эпителием. В норме сцепленность клеток в нем невелика, и они быстро смываются кожным салом на поверхность эпидермиса.
В патогенезе акне ведущее значение отводится четырем факторам (см. рисунок). Инициальным звеном является наследственно обусловленная гиперандрогения (ГА), которая может проявляться в виде абсолютного увеличения количества гормонов (абсолютная ГА) или повышенной чувствительности рецепторов к нормальному или сниженному количеству андрогенов в организме (относительная ГА).
Начало функционирования в пубертатном периоде системы гипоталамус–гипофиз–гонады характеризуется резким увеличением синтеза тестостерона – основного стероида семенников. В яичниках начинается образование эстрогенов (в основном эстрадиола), непосредственным предшественником которого является андростендион – основной андроген яичников.
Определенный вклад в синтез андрогенов в организме (особенно в женском) вносит корковый слой надпочечников. В его сетчатой зоне продуцируется основной предшественник андрогенов – дегидроэпиандростерон, который после изомеризации в андростендион восстанавливается в тестостерон. Продукция андрогенов в надпочечниках заметно возрастает, если нарушается биосинтез глюкокортикоидов из-за недостаточности одной из гидроксилаз (адреногенитальный синдром).
Гиперандрогения гонадного происхождения возможна при избыточной стимуляции гонад лютеинезирующим гормоном гипофиза, при опухолевом перерождении андрогенпродуцирующих клеток (Лейдига в семенниках и тека-клеток в яичниках) или при дефиците ферментов, катализирующих переход тестостерона в эстрадиол. Основная часть тестостерона (97–99 %), циркулирующего в крови, находится в связанном состоянии (с глобулином, связывающим половые гормоны, – ГСПГ).
Более часто встречаются состояния относительной ГА при нормальном или сниженном содержании андрогенов в организме. В клетках СЖ – себоцитах – тестостерон под действием фермента 5α-редуктаза типа 1 превращается в более активный метаболит – дигидротестостерон, который является непосредственным стимулятором роста и созревания себоцитов, образования кожного сала. Основными причинами относительной ГА являются повышенная активность 5α-редуктазы типа 1, повышенная плотность ядерных рецепторов к дегидротестостерону или увеличение свободной фракции тестостерона в крови в результате уменьшения синтеза ГСПГ в печени. Таким образом, отмеченные выше изменения гормонального фона приводят к увеличению размеров СЖ и их повышенному функционированию.
Ключевым звеном в патогенезе акне является фолликулярный гиперкератоз. В увеличенном объеме кожного сала снижается концентрация незаменимой α-линоленовой (цис-9,12,15-октадекатриеновой) кислоты (ЛК). Ее недостаток может быть обусловлен как дефицитом в пище, так и недостаточностью ферментативных систем, обеспечивающих поступление ЛК в организм и распределение в нем. Подавляя экспрессию фермента трансглутаминазы, ЛК является основным регулятором дифференцировки кератиноцитов. Трансглутаминаза участвует в синтезе кератина 1 и 10 фракций, белков инволюкрина, лорикрина и филлагрина – основных компонентов цементирующей межклеточной субстанции корнеоцитов. Повышенная активность трансглутаминазы вызывает ретенционный гиперкератоз в infrainfundibulum СВФ. Преобладание процессов пролиферации и дискератоза над десквамацией эпителия в конечном счете приводит к закрытию протока СВФ. Если обтурация преобладает в acroinfundibulum, формируется открытый комедон, черный цвет которого обусловлен продуктами окисления липидов кожного сала, в основном сквалена, а не меланином, как считалось ранее. Обтурация в области infrainfundibulum СВФ ведет к образованию закрытого комедона. Обтурация комедоном протока СВФ создает благоприятные анаэробные условия для размножения факультативых анаэробов Propionibacterium acnes и Propionibacterium granulosum.
В протоке СВФ обитают аэробные стафилококк и микрококки, факультативные анаэробы P. acnes и P. granulosum. Анаэробные условия в infrainfundibulum СВФ неприемлемы для аэробных бактерий, поэтому стафилококк и микрококки локализуются в acroinfundibulum и не играют существенной роли в патогенезе акне в отличие от P. аcnes [4].
Плотность колонизации кожи P. acnes изменяется с возрастом, достигая максимума к периоду пубертата. Наибольшая плотность P. acnes отмечается в себорейных зонах, поскольку кожное сало является питательной средой для этих микроорганизмов.
Установлено, что P. acnes оказывает прямое и косвенное влияние на возникновение как невоспалительных (открытые и закрытые комедоны), так и воспалительных акне (папулы, пустулы, узлы). Внеклеточная липаза микроорганизмов гидролизует триглицериды кожного сала до глицерина, являющегося питательным субстратом для микроорганизмов, и свободных жирных кислот, которые обладают комедоногенными свойствами.
Провоспалительные факторы, такие как интерлейкины (ИЛ) 1a, 1b и 8, фактор некроза опухоли a, воздействуя на стенку СВФ, активируют процессы кератинизации, внося существенный вклад в реализацию второго фактора патогенеза акне – фолликулярного гиперкератоза. Концентрация ИЛ-1a в области открытых комедонов в 1000 раз превышает таковую на участках здоровой кожи [4, 5].
ИЛ-1a активирует процессы гиперкератоза путем прямой стимуляции рецепторов на кератиноцитах и повышения высвобождения других биологически активных молекул, например сосудистого эндотелиального фактора роста и белка, связывающего ретиноевую кислоту. Кроме того, установлено, что P. acnes продуцируют вазоактивные амины, подобные гистамину, усиливающие воспаление.
Провоспалительные цитокины активируют фермент циклооксигеназу, в результате чего из арахидоновой кислоты образуется главный медиатор воспаления – лейкотриен В4, который стимулирует клетки Лангерганса, нейтрофилы, Т-лимфоциты, моноциты и эозинофилы с последующим высвобождением ими гидролитических ферментов и оксида азота. Разрушение стенки СЖ с выходом ее содержимого в дерму обусловливает картину воспаления, что проявляется в виде папул, пустул, узлов и кист.
Клиническая картина акне
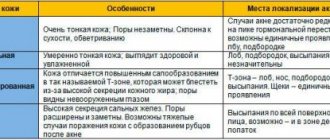
Высыпания при акне представлены ложнополиморфной сыпью, которой свойственна четкая стадийность в эволюции элементов. Первоначальные изменения кожи при акне представлены открытыми или закрытыми (по уровню обтурации протока СВФ) комедонами. Комедон является “слепком” протока СВФ, состоящим из отторгшихся корнеоцитов и микроорганизмов, склеенных кожным салом. Открытые комедоны в отличие от закрытых примерно в 80 % случаев самостоятельно и бесследно разрешаются. Присоединение воспалительной реакции в окружности комедона приводит к его разрушению и последующему формированию папулы, а затем пустулы. Развитие воспалительной реакции в дерме ведет к образованию узлов, а при их нагнаивании – кист. Разрешение комедонов, папул и пустул происходит бесследно. Узлы и кисты оставляют после себя очаги диспигментации и в зависимости от фибропластического ответа кожи – гипотрофические (ice-pick), гипертрофические или келоидные рубцы. Истинные акне необходимо дифференцировать с акнеподобными высыпаниями на основании признаков, представленных в табл. 1.
Для оценки степени тяжести акне в практических условиях наиболее удобна классификация, предложенная Американской академией дерматологии (в нашей модификации):
- I степень характеризуется наличием комедонов (открытых и закрытых) и до 10 папул;
- II степень – комедоны, папулы, до 5 пустул;
- III степень – комедоны, папуло-пустулезная сыпь, до 5 узлов;
- IV степень характеризуется выраженной воспалительной реакцией в глубоких слоях дермы с формированием множественных болезненных узлов и кист; тяжесть кожного поражения находилась в рамках II и III степени.
Лечение акне
Чтобы справиться с акне I степени тяжести и предотвратить дальнейшую трансформацию комедонов в воспалительные элементы, бывает достаточным назначить препараты лечебной косметики, обеспечивающие как регрессию элементов акне, так и уход за кожей. При более тяжелых формах акне правильно подобранная гамма средств лечебной косметики, используемых в период проведения медикаментозной терапии, а также после ее окончании, позволяет сократить сроки лечения и добиться закрепления результатов противоугревого лечения.
Применяемые сегодня противоугревые средства представлены и системными, и местными препаратами. Выбор метода терапии должен определяться тяжестью и распространенностью высыпаний (лицо, туловище).
Довольно большую группу средств представляют ретиноиды для местного и системного применения. Ретиноидами называются любые агенты, способные вызывать специфические биологические ответы в результате связывания и активации рецепторов ретиноевой кислоты. По химической структуре все ретиноиды подразделяются на четыре группы, или поколения. В лечении акне нашли применение ретиноиды первого поколения – производные ретиноевой кислоты (ретинол, третиноин, изотретиноин) и ретиноидоподобные соединения (ретиноиды четвертого поколения) для местной терапии – адапален, производное нафтойной кислоты. Терапевтическая эффективность ретиноидов связана с активацией ретиноидочувствительных рецепторов типа g, локализующихся в протоке СВФ, что ведет к уменьшению сцепленности кератиноцитов и ускоряет их десквамацию, т. е. реализуется антикомедогенное действие.
Антимикробной, противовоспалительной и комедонолитической активностью обладают препараты бензоила пероксида (БП). Являясь мощным окислителем, БП, контактируя с клеточной мембраной бактерий, оказывает бактерицидное действие. Образующаяся при разрушении БП бензойная кислота действует бактериостатически. Бензойная кислота не накапливается в тканях, не обладает системным действием и в неизмененном виде быстро выводится с мочой. Противовоспалительное действие БП складывается из инактивации свободнорадикальных форм кислорода в очаге воспаления и разрушения свободных жирных кислот (уменьшение количества на 50 % за 15 дней). Комедонолитический эффект объясняется тем, что БП по химической структуре является перекисью (т. е. сильным окислителем), которая разрушает структуры комедона. Препараты на основе БП эффективно воздействуют на P. acnes и другие микроорганизмы без развития микробной резистентности, что позволяет использовать их длительно.
Исходя из этиопатогенеза акне для лечения этого заболевания у женщин адекватными и патогенетически обоснованными средствами представляются вещества, оказывающие супрессивное действие на состояние ГА, т. е. антиандрогены.
Среди препаратов, влияющих на выраженность андрогенизации, наиболее широко применяются комбинированные оральные контрацептивы (КОК). С учетом противоугревого действия в дерматологической практике предпочтение среди КОК отдается монофазным низкодозированным препаратам, включающим гестоген с антиандрогенной активностью. Этим требованиям отвечают КОК, содержащие 0,035 мг этинилэстрадиола и 2 мг ципротерона ацетата или 0,03 мг этинилэстрадиола и 3 мг дроспиренона.
Противоугревое действие КОК является комплексным. Во-первых, вводимые экзогенно этинилэстрадиол и гестоген по механизму отрицательной обратной связи, подавляя выработку фолликулостимулирующего и лютеинизирующего гормонов гипофизом, снижают синтез в яичниках как эстрогенов и прогестерона, так и их предшественников – андрогенов. Во-вторых, этинилэстрадиол повышает в печени продукцию ГСПГ, с которым связывается (т. е. находится в неактивном состоянии) до 99 % андрогенов.
Обострение акне во второй половине менструального цикла обусловлено, с одной стороны, усиленной стимуляцией андрогенных рецепторов СВФ прогестероном и андрогенами, а с другой – перифолликулярным отеком, который отягощает обтурацию протока СВФ. Значительное возрастание количества эстрогенов во второй фазе цикла стимулирует синтез в печени ангиотензиногена (предшественника ангиотензина II), который в свою очередь индуцирует выработку альдостерона надпочечниками.
Комедонолитическое, антибактериальное и противовоспалительное действие оказывает азелаиновая кислота (15 %-ный гель, 20 %-ный крем), которая наносится на предварительно очищенное лицо при I–II степени тяжести акне два раза в сутки на протяжении не менее шести месяцев.
Выраженные противомикробный и противовоспалительный эффекты при акне оказывают антибиотики. В качестве монотерапии и в комбинациях с другими противоугревыми средствами системные антибиотики при II–IV степени тяжести процесса (особенно при локализации высыпаний помимо лица на туловище) применяются на протяжении трех–шести месяцев. Наиболее распространенными среди них являются: доксициклин (100 мг 2 раза в сутки), тетрациклин (500 мг 2 раза в сутки), клиндамицин (150–300 мг 3 раза в сутки) и эритромицин (500 мг 2 раза в сутки) [2, 7, 9]. В Европе широко используется миноциклин (100 мг/сут), являющийся при акне одним из самых эффективных антибиотиков, ассоциирующимся с минимальным риском формирования к нему резистентности и развития побочных реакций (расстройств со стороны желудочно-кишечного тракта, вагинального кандидоза и др.). Реже в качестве противомикробных средств используются сульфаниламиды (ко-тримоксазол – по 480 мг 2 раза в сутки) [1, 5, 6].
Среди местных антибактериальных средств заслуживают внимания препараты эритромицина (Зинерит) и клиндамицина (Далацин-Т). Местные антибактериальные препараты используются при акне II–III степени тяжести как в качестве монотерапии, так и в комбинации с топическими ретиноидами на протяжении не менее 3 месяцев.
Основной нежелательной реакцией при длительной антибиотикотерапии акне является грамнегативный фолликулит (ГНФ). Для ГНФ типа 1 характерна сгруппированная в периоральной и периназальной областях (но возможна и другая локализация) сыпь в виде пустул с белесоватым содержимым, окруженных узким венчиком гиперемии, для ГНФ типа 2 – папулезно-узловатая сыпь, из которой высеваются микроорганизмы рода Proteus. Этиопатогенетически в основе ГНФ лежит нарушение бактериального биоценоза в СВФ. Длительный прием антибиотиков подавляет жизнедеятельность грамположительной сапрофитной флоры кожи, которая угнетает рост грамотрицательных микроорганизмов [3, 8].
Более медленное заживление воспалительных акне обусловлено присутствием медиаторов воспаления, синтезируемых Р. аcnes, выраженной резистентностью P. acnes к разрушению нейтрофилами и моноцитами, персистенцией P. acnes (фагоцитированные бактерии остаются жизнеспособными длительное время, несмотря на антимикробное воздействие). Кроме того, гиперсекреция сала не позволяет создавать необходимую концентрацию антибиотика в протоках СЖ. Поэтому для снижения массы P. acnes в высыпных элементах на 10 % от их первоначального количества необходим не менее чем трехнедельный срок лечения.
Среди представленных на отечественном фармацевтическом рынке антибиотиков, рекомендованных для терапии акне, мы остановили свое внимание на препарате для наружного применения – лосьоне Зинерит (Астеллас Фарма, Нидерланды), который является комбинацией эритромицина (4 %) и ацетата цинка (1,2 %).
Лосьон Зинерит отпускается без рецепта. С помощью аппликатора он наносится тонким слоем на пораженный акне участок кожи. Для этого флакон наклоняют вниз с легким нажимом. Скорость нанесения можно регулировать силой нажима аппликатора. Примерная разовая доза – 0,5 мл, во флаконе – 30 мл. После высыхания раствор становится прозрачным, не оставляет следов на коже и одежде. Зинерит необходимо использовать 2 раза в день, средняя продолжительность лечения составляет 10–12 недель. Зинерит можно комбинировать с другими местными и системными противоугревыми препаратами.
Выраженное противоугревое действие лосьона Зинерит объясняется его реакцией на все звенья патогенеза акне. Эритромицин связывается с 50S-субъединицей рибосом, которая имеется только у бактерий, что ведет к нарушению синтеза белков и останавливает рост микроорганизмов. Важным эффектом эритромицина при акне является его влияние на P. acnes. Концентрация эритромицина (4 %) способствует оптимальному проникновению препарата в кожу. Уменьшая микробную обсемененность, эритромицин устраняет или резко ослабляет как фолликулярный гиперкератоз, так и воспалительную реакцию.
Цинк, входящий в состав Зинерита, ингибирует 5α-редуктазу типа 1, предотвращая тем самым трансформацию тестостерона в ДТС и как следствие – ослабляет инициальный фактор патогенеза акне – андрогенобусловленную гиперсекрецию кожного сала. Кроме того, цинк оказывает противовоспалительное и антисептическое действие, способствует эпителизации.
Целью нашей работы была оценка противоугревой эффективности и переносимости лосьона Зинерит, используемого в качестве монотерапии у мужчин и женщин с акне II и III степени тяжести, а также в комбинации с КОК у женщин с акне III степени тяжести.
Монотерапию лосьоном Зинерит на протяжении 3 месяцев получали 5 мужчин и 9 женщин с акне II степени тяжести и 12 мужчин и 10 женщин с акне III степени тяжести. В течение первых трех месяцев лечения 27 женщинам с акне III степени тяжести, которым была назначена системная противоугревая терапия в виде КОК (0,035 мг этинилэстрадиола и 2 мг ципротерона ацетата) на срок 6 месяцев, также назначалась местная противоугревая терапия лосьоном Зинерит.
Динамика количества открытых и закрытых комедонов, папул и пустул оценивалась до начала лечения, после 1, 2 и 3 месяцев терапии. До начала лечения и через 3 месяца наряду с подсчетом элементов акне проводилось определение уровня секреции кожного сала (УСКС) при помощи прибора Sebumeter SM 810 (Courage + Khazaka electronic GmbH, Германия), принцип действия которого основан на количественном определении кожного сала методом фотометрии. Нормальный уровень УСКС составляет 60–90 і 10-6 г/см2.
После трехмесячного лечения более выраженное противоугревое действие отмечалось у пациенток, получавших КОК в комбинации с лосьоном Зинерит. К концу курса монотерапии лосьоном Зинерит состояние клинического излечения регистрировалось в 28,6 и 31,8 % пациентов с акне II и III степенью тяжести соответственно. У пациенток с акне III степени тяжести, получавших КОК в сочетании с лосьоном Зинерит, состояние клинического излечения отмечалось в 48,2 % случаев (табл. 2).
В течение первой половины курса лечения в первых двух группах пациентов, получавших монотерапию лосьоном Зинерит, отмечался более выраженный регресс пустул (на 81,6 %) и открытых комедонов (на 64,5 %), чем на протяжении второй половины курса. В течение второй половины курса терапии (по сравнению с первой) отмечена более выраженная динамика в регрессе закрытых комедонов (на 75,3 %) и папул (на 74,2 %). За первую половину курса терапии степень регресса указанных элементов составляла 50,3 и 46,5 % соответственно.
У пациенток третьей группы, получавших КОК в комбинации с лосьоном Зинерит, на протяжении первой и второй половины срока лечения отмечался более выраженный регресс воспалительных элементов (на 62,8 и 64,2 %) по сравнению с невоспалительными (на 48,6 и 56,6 %). Динамика регресса открытых комедонов, папул и узлов была примерно одинаковой на протяжении первой и второй половины срока лечения. В течение второй половины курса терапии динамика регресса пустул опережала таковую в течение первой половины курса (86,0 по сравнению с 76,7 %).
УСКС (10-6 г/см2) до лечения и спустя 3 месяца терапии составил соответственно: 212 ± 25 и 163 ± 12,3 – у пациентов первой группы, 226 ± 28,3 и 142 ± 18,1 – у пациентов второй группы и 241 ± 35 и 108 ± 12,8 – у женщин третьей группы.
Переносимость терапии лосьоном Зинерит была хорошей у всех пациентов. Четыре пациентки из третьей группы в течение первой недели от начала лечения отмечали небольшую сухость кожи после нанесения препарата. Дополнительно им были рекомендованы увлажняющие средства лечебной косметики, которые позволили устранить явление сухости в течение трех–пяти дней.
Таким образом, с учетом действия лосьона Зинерит на все звенья патогенеза акне, а также результаты собственных наблюдений по эффективности терапии этим препаратом лосьон Зинерит может быть рекомендован в качестве средства первого ряда на срок до трех месяцев пациентам с акне II и III степени с выраженными воспалительными изменениями. Женщинам с акне III тяжести при локализации процесса на лице и туловище следует назначать комбинированную терапию лосьоном Зинерит и КОК, содержащим 0,035 мг этинилэстрадиола и 2 мг ципротерона ацетата.
Зинерит
Зинерит (эритромицин+ цинка ацетата дигидрат микронизированный) – комбинированное лекарственное средство для лечения угревой сыпи (акне) от голландской фармацевтической компании ASTELLAS PHARMA EUROPE. Акне – заболевание сальных желез. Угри (комедоны) образуются вследствие закупорки протоков сальных желез кожным салом и отмершим эпидермисом. Комедоны, залегающие под тонким слоем кожи, называются закрытыми. Для бактерий они являются идеальным местом для роста и размножения, а следовательно – для развития местного очага воспаления. Обычные косметические средства из-за большой жирности только усугубляют акне и противопоказаны при этом дерматологическом заболевании. Проблема решается исключительно медикаментозно, причем лечение нужно начинать как можно раньше, чтобы предупредить рубцевание. При позднем начале лечения риск образования рубцовой ткани, которая не подлежит удалению, гораздо выше. Зинерит – надежное средство от угревой сыпи. Выпускается в виде порошка для растворения. В комплект входи также растворитель и аппликатор для наружного нанесения получившегося раствора. Обладает противовоспалительным, антибактериальным и акнелитическим и комедонолитическим эффектом. Антибиотик эритромицин является бактериостатиком и подавляет рост и развитие бактерий, вызывающих акне: пропионбактериум акне и эпидермального стрептококка. Комплексный состав лекарственного средства обеспечивает хорошую проникающую способность и быстрое попадание активных ингредиентов в область терапевтического воздействия.
Цинк взаимодействует с эпителием фолликулов и в системный кровоток не всасывается. Эритромицин же попадает в системный кровоток, но в ничтожных количествах, недостаточных для развития системных побочных эффектов. Цинк обладает вяжущим действием и подавляет активность сальных желез в выработке секрета. Зинерит показан к применению при всех видах угревой сыпи. Видимые результаты отмечаются уже через 10-14 дней регулярного использования раствора. Препарат совместим с косметическими средствами (с одной лишь оговоркой: последние не должны быть слишком жирными). Одним из преимуществ лекарственного средства является удобство использования, важную роль в котором играет встроенный аппликатор. Препарат обладает хорошей переносимостью. Входящие в его состав вспомогательные вещества смягчают кожу, предупреждая ее раздражение. Зинерит может использоваться при беременности и в период грудного вскармливания. Через восемь недель медикаментозного курса выраженность акне при тяжелом варианте течения заболевания снижается наполовину. Кратность использования – дважды в день (утром и вечером). Приблизительная разовая доза составляет 0,5 мл. Продолжительность лечебного курса – 10-12 недель. Единственным побочным эффектом являются местные реакции (легкое жжение, ощущение сухости кожи). Необходимо принимать меры предосторожности, чтобы не допустить попадания раствора в глаза.