Причины и лечение
На появление сыпи и зуда влияют как внешние, так и внутренние факторы. Основными причинами такой проблемы являются:
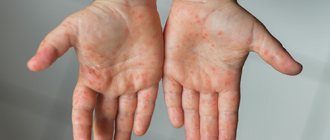
Сыпь с зудом на ладонях и ступнях бывает в виде гнойничковых образований, шелушения, красных пятен. Для выяснения достоверной причины ее возникновения лучше обратиться к врачу. После проведения анализа крови, взятия соскобов с пораженных участков специалист установит диагноз.
Аллергия
Проявления в виде сыпи и зуда возникают обычно на внутренней стороне ладоней, а также на других местах тела. Происходит это из-за попадания чужеродных организму веществ в кровь. Также причиной появления аллергической реакции может стать некачественная пища. Особенно это актуально для ребенка, с его еще не сформировавшимся до конца иммунитетом. Внешне очень напоминает крапивницу.
Защитная реакция организма проявляется как дерматит на коже рук, который сопровождается зудом. Происходит сенсибилизация, то есть выработка антител. Проявление аллергии имеет острую и хроническую форму.
- Результатом острого дерматита является отекание, краснота кожных покровов. При этом появляются высыпания, напоминающие водянистые пузырьки, иногда с кровянистыми включениями. При физическом воздействии везикулы лопаются, оставляя корочки.
- Хроническая форма характеризуется лихенизацией, которая приводит к растрескиванию, ороговению и даже атрофии кожи человека.
Лечение начинается с выявления аллергена, а также немедленного устранения его воздействия. Для этого следует пройти медицинское обследование. Пищевая аллергия устраняется исключением вредного продукта из питания.
Другие типы заболевания требуют применения специальных мазей, антигистаминных медикаментов. Особо сложные случаи нуждаются в использовании гормональной терапии. Именно поэтому необходима помощь дерматолога.
Инфекции
Мелкая сыпь с зудом на ладонях, ступнях взрослых и детей может быть последствием инфекционного заражения, например, краснухи, менингококка, скарлатины, кори. Также присутствуют все признаки инфекционного заболевания. Особенно должна насторожить сыпь при смертельно опасном менингококке. Она кровоточит, сопровождается лихорадкой. Лечение осуществляется только после обращения к врачу.
Клещ, вызывающий чесотку, способен существовать благодаря прогрызенным им микроскопическим ходам в тонких слоях кожных покровов. От его укусов появляются покраснения, сыпь, которая сильно чешется, особенно ночью. Этот тип проблемы требует немедленного обращения к специалисту, так как заболевание является заразным.
Заболевание сосудов
Геморрагическая сыпь возникает после воспаления мелких капилляров и сосудов. Она выглядит как подкожное кровоизлияние в виде точек, которые способны сливаться, занимая довольно большие участки кожного покрова. Лечение назначает врач.
Дисгидроз
Проявляется у всех возрастов как отек кожи и высыпания с зудом в виде серозных мелких гнойничков. Они оккупируют боковые стороны пальцев рук и ног. Располагаются довольно глубоко в толще кожи, вы увидите заполненные жидкостью пузырьки под прозрачной пленкой.
По мере их вскрытия, место занимают коричневые корочки, что приводит к развитию пигментации, появлению зудящих, шелушащихся трещин и узелков, которые провоцируют проникновение инфекции в ранки.
Ученым до сих пор не ясен механизм возникновения такого вида сыпи, но есть данные о располагающих к этому условиях. Наиболее высокая вероятность ее появления во время сырой и прохладной погоды. Дисгидроз провоцируют такие факторы, как стресс, стадии обострений хронических заболеваний, присутствие аллергена, влияние бытовых химикатов.
Для лечения используют мази на гормональной основе:
- элоком,
- фукарцин,
- тридерм.
Народные методы предлагают прикладывать к ранкам капустный лист или свежий перетертый картофель.
Стадии экземы
Различают следующие стадии экземы51:
- Острая. Для нее характерно возникновение эритемы, отечности, эрозий с мокнутием, везикул, серозных корочек. Редко возникают пустулы и папулы. Их содержимое стерильно. Кроме инволюции наблюдается появления новых элементов сыпи.
- Подострая. Ей свойственна эритема, экскориации, образование чешуек, лихенификаций.
- Хроническая. Возникает инфильтрация, усиливается кожный рисунок пораженной зоны, наблюдается поствоспалительная гипер- и гипопигментация.
К постоянным признакам экземы относят51:
- зуд, который усиливается, когда болезнь обостряется;
- жжение;
- болезненность в пораженных очагах.
Симптомы аллергии на ладонях
Так как аллергические реакции протекают по единому механизму, то все их признаки схожи и включают следующие общие симптомы.
Фото: Интересный случай аллергии — реакция на никель, содержащийся в компьютерах компании Apple
- Кожный зуд. Связан с действием гистамина и брадикинина, выделяющихся из тучных клеток при контакте с аллергенами.
- Отек и гиперемия (может приводить к локальному повышению температуры). Возникает под действием брадикинина и гепарина, вырабатываемого тучными клетками.
- Кожные высыпания. Также связаны с действием химически активных веществ тучных клеток.
Этим характеризуются и проявления аллергии на ладонях.
Чешутся ладони достаточно сильно, могут возникать кровавые расчесы. Зуд не проходит после нанесения увлажняющего крема или мытье рук.
Больные отмечают, что заметно отекли ладони, порой затрудняя сгибательные движения пальцев, стали горячими на ощупь. Фото: Проявления сильной аллергии на крапиву на ладонях мужчины
Кожа на ладонях и тыльной стороне кисти приобретает красный оттенок, появляются многочисленные высыпания. Иногда возникает мелкая сыпь в виде пузырьков, склонных к слиянию. При хроническом течении аллергическая сыпь сливается практически полностью, а кожный эпидермис не успевает остлаиваться. Это приводит к образованию так называемых «корочек», возникает поперечная трещина на ладони от аллергии.
Отмечены случаи, когда на ладонях появляются волдыри, похожие на ожоговые. Чаще всего такая реакция развивается на химические раздражители.
В отличие от системных патологий иммунитета проявления аллергии на ладонях почти всегда обусловлены контактом кожи рук с тем или иным раздражителем.
Ситуации, при которых аллергия возникает исключительно на ладонях и нигде больше, не являются редкостью. Если аллергия обусловлена контактом кожи ладоней с аллергеном, генерализованных реакций не возникает, что вполне объясняет строгую локализацию аллергических проявлений.
Аллергия у беременных и кормящих женщин
В период беременности особенностью аллергии является ее появление на контакт с теми веществами и предметами, которые раньше не вызывали никакой реакции. Это связано с физиологическим снижением иммунитета, развивающимся с целью защиты плода от иммунной агрессии матери.
В остальном, по большей части, патологические реакции ничем не отличаются от других периодов жизни. Женщины часто жалуются на то, что облазят ладони, появляется зуд и покраснение. Это пугает беременных, поскольку они инстинктивно становятся в разы внимательнее к своему здоровью.
Особенности аллергии на ладонях у детей
Фото: Аллергическая сыпь на детской ладошке
Симптомы аллергических реакций на ладонях детей практически ничем не отличаются от таковых у других групп населения. Но в патогенезе (механизме протекания патологии) есть ряд своих особенностей.
Для детей грудного возраста характерны следующие черты.
Отсутствие полноценной локомоции
Иными словами, совсем маленькие дети не могут внятно объяснить, что их беспокоит. Поэтому, если аллергия не имеет никаких проявлений, кроме зуда, четкий ответ на вопрос, что с ребенком, дать сложно. Аллергия на тыльной стороне ладони у ребенка может быть «вычислена» в этом случае по следующим признакам:
- беспокойное поведение малыша;
- стремление постоянно чесать ладони, тереть руки друг об друга и об другие предметы;
- попытки кусать руки.
Однако в том случае, если после контакта с определенным предметом, пищевым продуктом или косметическим веществом появились пятна на ладонях, шелушение и растрескивание кожи, покраснение, отек и воспаление, заподозрить аллергию нужно в первую очередь.
Широкий набор аллергенов
У детей слаборазвит поверхностный эпидермис. Поэтому для них опасен контакт практически с любыми моющими и поверхностно активными веществами.
Необходимо отметить, что аллергии от пота у детей никогда не возникает и возникнуть не может
Для развития аллергической реакции необходим чужеродный компонент, раздражитель, в ответ на который иммунная система «включает» защитные механизмы.
Пот же может спровоцировать потницу (узнать об отличиях ее от аллергии) – заболевание, обусловленное скоплением влаги в труднодоступных и плохо обрабатываемых участках кожи (чаще всего, это ягодичные и паховые складки, складки шеи, живота и ладоней). Эта патология не имеет иммунной природы и лечится тщательной гигиеной «опасных» областей.
К заболеваниям, протекающим с пустулезными высыпаниями на ладонях и подошвах, относят ладонно-подошвенный псориаз, ладонно-подошвенный пустулез, акродерматит стойкий пустулезный Аллопо, бактерид пустулезный Эндрюса. Существуют разногласия исследователей в трактовке понятий ладонно-подошвенный псориаз и пустулез. В некоторых источниках ладонно-подошвенный пустулез относят к отдельной нозологической форме, либо считают разновидностью ладонно-подошвенного пустулезного псориаза [1]. Выделяют локализованный пустулезный псориаз типа Барбера (син.: пустулез ладоней и подошв; хронический ладонно-подошвенный пустулезный псориаз; персистирующий ладонно-подошвенный пустулез; пустулезный псориаз конечностей). Многие отечественные ученые придерживаются мнения о нозологической самостоятельности различных форм пустулезного псориаза [2, 3]. В то же время продолжает дискутироваться вопрос о принадлежности к пустулезному псориазу неинфекционных пустулезных дерматозов. Некоторые отечественные ученые [4] считают, что по клинико-морфологическим проявлениям ладонно-подошвенный пустулез стоит ближе к бактериду Эндрюса, а не к псориазу. Отдельные зарубежные авторы [5] также рассматривают ладонно-подошвенный пустулез как отдельную нозологическую единицу. Данные генетических, иммунологических, гистологических исследований позволяют дерматологам доказывать эти утверждения. Возможно, это связано с разным смыслом, вкладываемым в понятие «ладонно-подошвенный пустулез». В общепринятой МКБ-10 выделяют форму ладонно-подошвенный пустулез (L40.3), однако рассматривают ее под рубрикой псориаз (L40), также как и акродерматит стойкий Аллопо (L 40.2). При акродерматите стойком Аллопо возможно появление пустулезных высыпаний другой локализации, иногда по типу генерализованного пустулезного псориаза, что также свидетельствует о принадлежности этого заболевания к псориазу [5]. Этот вопрос важен и в плане дифференциальной диагностики, так как нередко имеют место ошибки в постановке диагноза, в тактике ведения пациентов. Поражение ладоней и подошв доставляют немало физических и эмоциональных страданий для пациентов, нарушая работоспособность, межличностные связи, влияя на качество жизни.
Локализованный пустулезный псориаз (тип Барбера) — разновидность пустулезного псориаза, характеризующаяся эритематозно-сквамозными и пустулезными элементами в области ладоней и подошв [1], — распространен во всем мире, встречается чаще, чем генерализованная разновидность пустулезного псориаза [6, 7], но значительно реже, чем вульгарный псориаз. Заболевание возникает в период от 20 до 60 лет, преимущественно в возрасте 40-50 лет, очень редко после 60 лет и только в 19% случаев — до наступления 20 лет; у женщин в 3 раза чаще, чем у мужчин [1], в то время как вульгарный псориаз чаще поражает мужчин [5]. Семейный анамнез данной формы псориаза отмечается только в 7-24% случаев, связь с антигенами системы HLA не установлена [1]. Анализ некоторых генетических исследований [5] позволяет утверждать о нозологической самостоятельности ладонно-подошвенного пустулеза и псориаза, однако другие исследования [8] не позволяют выявить ясные различия между этими патологиями, которые совпадают по многим аспектам. По данным Тюменского областного кожно-венерологического диспансера за период 2008-2012 гг., на долю ограниченного ладонно-подошвенного псориаза приходится всего 1,4% от общего количества зарегистрированных случаев вульгарного псориаза и 2% — от впервые выявленных случаев псориаза (рис. 1, 2)
.
Рисунок 1. Пациент В., 33 лет, со стажем курения 20 лет. Клинические проявления ладонно-подошвенного псориаза. Симметричное поражение кожи кистей (а, б) и стоп (в) с типичной бляшкой, расположенной на коже в области голени (г).
Рисунок 2. Пациентка К., 51 года, со стажем курения 35 лет. Клинические проявления ладонно-подошвенного псориаза. Симметричное поражение кожи кистей (а) и стоп (б).
Точная причина локализованного пустулезного псориаза неизвестна. Провоцирующими факторами служат очаги фокальной инфекции, в первую очередь одонтогенной и тонзиллогенной [1], инфекция Helicobacter pylori
, а также стресс, тревожность, применение некоторых лекарственных средств, нарушение функции печени [2]. Иногда заболевание впервые возникало после длительного лечения препаратами лития. Курение и неблагоприятные факторы окружающей среды (высокая влажность и температура) усугубляют его течение, также была выявлена более выраженная ассоциация между ладонно-подошвенным пустулезным псориазом и курением, особенно у женщин [1, 8]. Отказ от курения был важным лечебным мероприятием, учитывая выявленную аномальную реакцию на никотин [5].
Локализованный пустулезный псориаз возникает при наличии высыпаний обыкновенного псориаза или без них, чаще у больных с личным или семейным анамнезом псориаза, хотя нередко и самостоятельно [1].
В качестве возможного механизма образования пустул при пустулезном псориазе рассматривают снижение активности в коже антилейкопротеазы в результате дисбаланса протеаза/антипротеаза [5]. К настоящему времени накоплен обширный материал о значительной роли инфекционных агентов в возникновении, распространении и активации псориатического процесса [6]. Содержимое пустул стерильно, хотя некоторые авторы, в частности Г.Я. Шарапова и соавт. (1983), отметили присутствие золотистого стафилококка у некоторых пациентов. По данным многочисленных исследований [7], сенсибилизирующими организм пациента в отношении псориаза микроорганизмами часто являются стрептококки и золотистый стафилококк, а также очаги хронической инфекции. Золотистый стафилококк и стрептококки секретируют экзотоксины, играющие роль суперагентов, способных связываться с белками главного комплекса гистосовместимости тканей на антигенпрезентирующих клетках, кератиноцитах, Т-лимфоцитах, моноцитах, что приводит к образованию цитокинов, усиливающих пролиферацию кератиноцитов [5].
Субъективные симптомы сводятся к жжению, зуду и ощущению дискомфорта в области ладоней и подошв, нередко эти ощущения предшествуют появлению свежих элементов. Случаи, когда на ранних этапах заболевание представлено одиночными бляшками или имеет несимметричный характер, редки [1]. При выраженной тяжести высыпаний качество жизни больных существенно снижается вследствие боли, невозможности стоять, ходить, работать руками [5].
Клинически на шелушащемся эритематозном фоне, имеющем резкие границы, располагаются пустулы, которые в отличие от генерализованного пустулезного псориаза находятся глубоко в эпидермисе, что обусловлено морфологическим строением кожи ладоней и подошв. Локализованный пустулезный псориаз проявляется стерильными пустулами желтого цвета диаметром 2-5 мм, примерно одинакового размера, скопления которых в течение нескольких часов возникают симметрично на видимо здоровой коже ладоней, преимущественно в области тенара, реже — гипотенара, еще реже — середины и дистальной части ладони и подошв, преимущественно в области свода стопы [1]. В дальнейшем вокруг отдельных элементов появляется венчик гиперемии. Новые высыпания связаны с местами излюбленной локализации и редко распространяются на тыл кисти и стопы, запястья, пальцы. Поражение, как правило, симметричное, но может наблюдаться одностороннее расположение элементов. Иногда пустулы распространяются на дорсальную поверхность пальцев кистей, стоп или внутреннюю сторону запястья. Кожа концевых фаланг пальцев обычно не поражена. Заболевание длится годами, внесезонные обострения сменяются ремиссиями [9]. Эпизоды новых пустулезных высыпаний наблюдаются через различные периоды времени и строго ограничены местами излюбленной локализации. Изредка появляются очаги обычного псориаза, однако чаще высыпания остаются локализованными [10].
В последующем цвет пустул меняется на желто-коричневый и темно-коричневый. Не вскрываясь, пустулы подсыхают с образованием коричневых корок, которые разрешаются в течение 8-1О дней. Присутствие пустул на разных этапах эволюции (эволюционный полиморфизм) придает очагу поражения разноцветную окраску. Позже патологический процесс проявляется резко очерченными эритематозно-сквамозными бляшками, в пределах которых и по периферии имеются множественные пустулы желтого и коричневого цвета, некоторые из которых сливаются, образуя «гнойные озера» [1]. Ремиссия начинается с уменьшения количества новых пустул, хотя кожа ладоней и подошв может оставаться эритематозной, эритематозно-сквамозной или гиперкератотической, что клинически напоминает экзему. Ремиссии продолжаются в течение недель или даже месяцев [11]. Таким образом, в отличие от других форм псориаза, течение пустулезного псориаза ладоней и подошв хроническое. По данным W. Enfors и L. Molin [1], на момент осмотра через 10 лет после установления диагноза пустулезного псориаза ладоней и подошв его проявления отсутствовали только у 28% больных.
Локализованный пустулезный псориаз часто ассоциируется с гипер- и гипотиреозом, сахарным диабетом, артропатиями, его нередко диагностируют у больных с синдромом SAPHO (синовит, акне, пустулез, гиперостоз, остеит), а именно с входящими в состав этого синдрома хроническим рецидивирующим мультифокальным остеомиелитом, поражением грудиноключичного и грудинореберных сочленений, пустулезным артроостеитом, периферическим артритом, псевдоинфекционным артритом с вовлечением в патологический процесс крестцово-подвздошных суставов [1, 5].
При дифференциальной диагностике исключают грибковое, чесоточное поражение, экзематозный дерматит, пустулезный бактерид Эндрюса.
Диагноз пустулезного псориаза ладоней и подошв устанавливается на основании характерной клинической картины и течения заболевания, а в трудных случаях должен подтверждаться гистологически.
Бактерид пустулезный Эндрюса
(син.: пустулез ладоней и подошв Левера) — вид пустулеза ладоней и подошв, который некоторые авторы относят к локализованному пустулезному псориазу [1, 5]. А.А. Каламкарян и соавт. [12] отрицают существование этого заболевания как нозологической формы. Данный вариант пустулеза выделен G. Andrews в 1934 г. и характеризуется образованием на неизмененной коже ладоней и подошв мелких пустул со стерильным содержимым.
Этиология и патогенез не ясны, но поскольку возникновению болезни способствуют очаги хронической инфекции в организме, особенно хронический тонзиллит [1], хронический рецидивирующий остеомиелит, остеоартрит [7], предполагается инфекционно-аллергическое происхождение процесса, а точнее — реакция гиперчувствительности к антигенам стрептококка.
Клинически заболевание проявляется множественными пузырьками и пустулами на ладонях и подошвах. Высыпания, как правило, симметричные, начинаются с центра, постепенно захватывая всю поверхность ладоней и подошв, включая боковые части, но пальцы в патологический процесс не вовлекаются. Пузырьки быстро превращаются в пустулы, которые отличаются быстрым ростом. Они глубоко заложены, расположены на видимо здоровой коже или частично окружены узким венчиком эритемы [6]. При слиянии диаметр элементов иногда достигает 0,5-1,0 см. Пациентов беспокоят зуд и болезненность [1].
Течение рецидивирующее. Процесс длится 2-3 нед, возможно 1-2 мес. Ремиссия наступает после устранения провоцирующего заболевание фактора, инфекционного очага. Рецидивы сопровождаются более интенсивным зудом и болезненностью. Процесс может быть затяжным, но атрофических изменений не происходит [9].
Акродерматит пустулезный стойкий Аллопо
(син.: стойкий дерматит Крокера, персистирующий дерматит Сеттона) — дерматоз неясного генеза, характеризующийся пустулезными небактериальными высыпаниями, локализующимися в акральных зонах (пальцы кистей и стоп) [1]. Это редкое заболевание с пустулезными стерильными высыпаниями на пальцах кистей или стоп, которое медленно прогрессирует в проксимальном направлении. В дальнейшем длительная пустулизация вызывает деструкцию ногтя и атрофию дистальной фаланги [5].
В 1888 г. H. Crocer описал рецидивирующие буллезные и пустулезные высыпания на кистях и стопах, в дальнейшем F. Hallopeau (1890-1897) и R. Sutton (1911) было дано подробное описание. Одни авторы относят его к локализованной форме пустулезного псориаза, другие на основании общности гистологической картины — к локализованной форме герпетиформного импетиго Гебры, дерматита Дюринга, энтеропатическому акродерматиту. Существует также мнение о нем как о самостоятельном заболевании [1, 10, 12]. Заболевание развивается в любом возрасте, чаще у мужчин, провоцирующими факторами могут служить травма, пиодермия, дефицит цинка [6].
Клиническая картина характеризуется поражением пустулезного, везикулезного или эритематозно-сквамозного характера концевых фаланг пальцев кистей, реже — стоп, и постепенным переходом на прилегающие участки кистей и стоп без проксимального распространения. Поражение длительное время может быть односторонним [7]. Первоначально появляются мелкие пустулы, оставляющие на эритематозном фоне блестящую поверхность, на которой развиваются новые пустулы [5]. В ряде случаев наблюдаются вторичные атрофические изменения кожи. Патогномонично поражение ногтей, обычно одного пальца, приводящее к вовлечению в патологический процесс ногтевого ложа, к онихолизису, онихомадезису. Особенности клинических проявлений в основном зависят от интенсивности процессов экссудации. Если они незначительны, в очагах поражения обнаруживаются эритематозно-сквамозные изменения с усилением красноты по периферии, наслоением сухих блестящих чешуек, множественными поверхностными трещинами. Если пустулезные высыпания доминируют в клинической картине, заболевание протекает тяжелее [6].
Выделяют семь клинических форм заболевания [1].
При гнойной форме
вначале процесс напоминает паронихию: развивается гиперемия, отек ногтевых валиков, из-под которых при надавливании выделяется гной. Пораженные участки пальцев покрасневшие, отечные, покрыты множественными пустулами, сливающимися в «гнойные озера» самых разнообразных очертаний [6]. На коже всей ногтевой фаланги (булавовидно-утолщенной) появляются пустулы, превращающиеся в эрозии, корки, чешуйки. После вскрытия пустул образуются небольшие эрозии, покрытые чешуйко-корками, после удаления наслоений через покрасневшую кожу просвечивают новые пустулезные элементы. Высыпания сопровождаются чувством жжения, болезненностью. Сгибательные и особенно разгибательные движения из-за резкой болезненности ограничены, пальцы находятся в полусогнутом положении. Пустулы стерильные. На рентгенограммах иногда обнаруживаются атрофические изменения в костях соответствующих фаланг, остеит, остеопороз, возможны мутиляции. На месте регрессирования пустул кожа слегка атрофична, блестит, имеет красноватый оттенок. Ногтевые пластинки дистрофически изменены и, как правило, отторгаются.
Везикулезная
(буллезная) форма характеризуется аналогичной клинической картиной, но вместо пустул появляются пузырьки, реже пузыри; беспокоят легкий зуд и болезненность [1].
При эритематозно-сквамозной
(абортивной) форме клиника ограничивается появлением гиперемии, шелушения, трещин.
Фликтенулезная
разновидность протекает более злокачественно: фликтены распространяются на ладони, подошвы, иногда на ушные раковины, процесс может приводить к атрофии, мутиляции концевых фаланг.
При вегетирующей
форме милиарные пустулы группируются в бляшки с периферическим ростом и тенденцией к разрешению в центре; характерно образование полумягких вегетаций по периферии.
Генерализованую форму Аudry
отличает злокачественное течение с распространением процесса на весь кожный покров, в первую очередь на кисти, паховые области, гениталии, локти и бедра. Имеется клиническое сходство с герпетиформным импетиго Гебры. Часто наблюдается поражение ногтей и околоногтевых тканей. При этом клинически процесс характеризуется онихолизисом, нередко с полной утратой ногтевой пластинки.
При акродерматите Аллопо поражение слизистых оболочек (как и при генерализованнном пустулезном псориазе) характеризуется расположенными в области языка мигрирующими кольцевидными эритематозными элементами, покрытыми набухшими белыми чешуйками (annulus migrans). При длительном существовании процесса появляются признаки атрофии кожи и мышц пальцев, мутилирующие изменения за счет трофических нарушений. Прогноз для жизни благоприятный, однако течение длительное, часто рецидивирующее, резистентное к проводимой терапии. Спонтанное улучшение отмечается редко, а эпизоды острой пустулизации появляются без видимой причины [5].
Таким образом, при наличии пустулезных высыпаний на коже ладоней и подошв необходимо владеть знаниями дифференциальной диагностики для выработки тактики ведения данной категории пациентов (см. таблицу)
.
Ограниченный ладонно-подошвенный пустулез может подразумеваться в значении ладонно-подошвенный псориаз, так как в категориях пациентов, клинической картине нет существенных различий, позволяющих выделить эту патологию в отдельную нозологическую группу. Наличие у пациентов с ладонно-подошвенным пустулезом типичных псориатических элементов другой локализации это также подтверждает. Лечебные мероприятия в обоих случаях соответствуют общим принципам лечения псориаза.
Причины аллергии на ладонях
Чаще всего в качестве причин выступают следующие:
Бытовая химия и любые ПАВ
Считаются одними из самых частых причин контактной аллергии на ладонях. Высыпания, зуд и другие симптомы проявляются спустя считанные минуты и часы после контакта.
Фото: Зудящая сыпь на руках может быть признаком пищевой аллергии
Возникает аллергия на мыло или на другие моющие средства, особенно с высоким содержанием фосфатов, отбеливателей, ароматических отдушек и прочих дополнительных компонентов.
Продукты питания
Они склонны вызывать общие проявления – возникает так называемая пищевая аллергия. Надо сказать, что этот тип аллергии проявляется на ладонях достаточно редко, он больше «любит» лицо, шею, локтевые сгибы, иногда живот.
Однако совсем исключать эту причину нельзя: сыпь, вызванная тем или иным пищевым аллергеном, вполне может появиться и в этой области.
Вода
На воду, как ни странно, тоже может развиться аллергическая реакция. Но необходимо разобраться: именно ли молекула H2О вызывает заболевание? Скорее всего, нет. Как известно, вода, текущая сегодня из-под крана, не отличается чистотой, причем как «механической» (имеется в виду различного рода грязь, ржавчина со стенок труб и т.д), так и химической.
Начать с того, что вся она хлорирована, как бы ни пытались это отрицать. В дополнение к этому в различных регионах России свои проблемы: где-то воду, например, фторируют.
На основании этих фактов можно сделать вывод, что чаще всего аллергия возникает не от самой воды, а от химии, которую она содержит.
Метеоусловия (аллергия на холод, ветер)
Аллергики зачастую плохо переносят низкие температуры.
- Развивается холодовая крапивница;
- Возникает покраснение кожи;
- Формируются «островки» отеков, которые сопровождает очень сильный зуд.
В силу того, что руки чаще всего остаются открытыми (да и не все перчатки и варежки в достаточной мере защищают руки от холода и ветра), все проявления аллергии отмечаются именно на них.
Закономерно возникает вопрос: лицо ведь также всегда открыто, но меньше подвержено аллергии. В этой ситуации имеет значение особенность строения эпидермиса, самого поверхностного слоя кожи, на ладонях: он обладает способностью к колоссально быстрому обновлению.
Это легко объяснить: кожа на ладонях постоянно подвергается физическому, химическому, механическому и иным воздействиям, что вынуждает ее регенерировать с крайне высокой скоростью.
Это, в свою очередь, указывает на высокий уровень обменных процессов, что неизбежно ведет к активации (а зачастую и гиперактивации) иммунной системы, обуславливая аллергию.
Фото: Атопический дерматит
Сходная с аллергическими реакция на ладонях может возникать и по причинам, с аллергией не связанным. В первую очередь, надо «вспомнить» о кожных заболеваниях:
- дерматит неаллергической природы;
- псориаз;
- кожный грибок.
Более подробно о дифференциальной диагностике аллергии будет сказано ниже, здесь же необходимо подчеркнуть, что заниматься самодиагностикой и тем более самолечением опасно. В результате неверной постановки диагноза можно усугубить ситуацию, спровоцировав серьезные осложнения.
Поэтому при появлении любых проявлений заболевания на ладонях необходимо обратиться к врачу.
Могут ли прыщики на ладонях указывать на акне?
Прыщики на ладонях не являются акне. Для угревой болезни не характерно появление сыпи в данной зоне. Обращение к дерматологу поможет выяснить природу патологии и начать адекватное лечение.
Что касается акне, комедоны, папулы, пустулы, прочие виды угревых элементов, как правило, появляются в себорейных зонах (с высокой концентрацией сальных желез): на лице, в зоне декольте, на спине и т.д9. При легкой и средней степени акне может быть назначен гель Азелик®5. Это топический препарат, основным действующим веществом которого является азелаиновая кислота. Гель Азелик® обладает следующими эффектами5:
- обладает противомикробной активностью в отношении эпидермального стафилококка и пропионибактерий;
- способствует нормализации процессов кератинизации;
- помогает уменьшать концентрацию свободных жирных кислот в липидах;
- способствует уменьшению воспаления, что можно объяснить снижением метаболизма нейтрофилов и синтеза ими свободнорадикальных форм кислорода.
Гель Азелик® необходимо использовать дважды в сутки, нанося на сухую чистую кожу5.
Меры профилактики
Чтобы минимизировать развитие аллергической реакции на ладонях, необходимо следовать некоторым рекомендациям:
- Соблюдать гигиену рук.
- Не пользоваться чистящими и моющими средствами, содержащими много химических добавок.
- Перед применением косметики тестировать кожу на ее чувствительность.
- Мыть посуду и стирать, надев резиновые перчатки.
- Реже менять марки используемой косметики и бытовой химии.
- Защищать руки от мороза и ветра варежками или перчатками.
- Избегать синтетических тканей, при непереносимости шерсти, не носить шерстяные изделия.
Чтобы укрепить иммунную систему, необходимо:
- правильно питаться;
- своевременно лечить хронические заболевания;
- заниматься спортом;
- больше гулять на свежем воздухе.
Аллергия на ладонях — неприятное явление. Вызвать ее может любой раздражитель. Заранее знать, что станет причиной раздражения, покраснения, зуда кожи, невозможно. При соблюдении профилактических мер можно избежать аллергических проявлений. При первых неприятных ощущениях на ладонях и руках лучше не затягивать с визитом к врачу, и предпринять все меры для облегчения состояния, устранения причины заболевания.
Кожные покровы защищают от разнообразных внешних воздействий, и выполняют ряд полезных функций. У детей, начиная с самого раннего возраста и у взрослых, хотя бы один раз в жизни была аллергия на ладонях. Она может проявляться в виде мелкой сыпи, шелушения кожи, гнойничковых высыпаний, красных пятен. Заболеваний, связанных с поражением кожи на руках множество, но мы расскажем о болезни аллергия на ладонях.
Этиология экземы51
Развитие экземы связано с воздействием различных факторов: метаболических, вегетососудистых, нейроэндокринных, генетических, инфекционно-аллергических51. Причины формирования патологии могут быть экзогенными, например, воздействие химических веществ, грибков, бактерий, применение лекарственных средств, употребление некоторых пищевых продуктов. Но факторы развития экземы могут быть и эндогенными − антигенные детерминанты бактерий из инфекционных очагов.
Генетически определено нарушение иммунной регуляции, работы эндокринной и нервной систем. Важное место в патогенезе экземы отведено патологиям ЖКТ.
Меры профилактики
Для минимизации рисков проявления сыпи красного цвета на ладонях и руках целесообразно придерживаться простых правил:
- Соблюдать гигиену, мыть руки с мылом перед едой и после посещения общественных зон.
- В периоды года с холодной погодой не забывать о перчатках. В жаркое время года желательно ограничить длительный контакт с лучами солнца.
- При уборке с использованием бытовой химии пользоваться резиновыми перчатками.
- При чувствительности к отдельным аллергенам исключить контакты с ними.
- Не трогать уличных животных.
- Использовать только свои индивидуальные предметы гигиены.
- Задействовать защитные кремы с увлажняющим эффектом.
- Проводить регулярную влажную уборку в квартире.
- Больше времени проводить на свежем воздухе, соблюдая меры безопасности при аллергии на пыльцу.
- Заниматься повышением иммунитета, принимать минерально-витаминные комплексы.
- Придерживаться плана вакцинации, особенно детей.
Профилактика–одна из наиболее важных составляющих практической медицины, ведь еще в древности было замечено, что болезнь легче предупредить, чем вылечить. Следуя простым правилам можно значительно снизить риск возникновения различных высыпаний. Основные профилактические меры: вакцинация является идеальным методом профилактики заболеваний.
Ограничение контакта ребенка с возможными аллергенами: пылью, бытовой химией, шерстью. Защита нежной кожи крохи от ультрафиолетовых лучей и холода. Можно использовать специальный крем, зимой одевать варежки.
Поэтапное введение прикорма у грудничков, рациональное питание, комплексный уход за кожей. Если сыпь все же появилась, категорически нельзя бороться с ней самостоятельно. Только своевременное обращение к врачу и выполнение назначенного лечения может гарантировать желаемый результат.
Экзема: причины возникновения
Основная причина – это нарушения иммунитета и факторы, которые оказывают угнетающее и разрушительное действие на защитную функцию кожи. В результате нарушения работы иммунной системы организм начинает «неадекватно» реагировать на различные внешние раздражители. Соответственно, причинами возникновения экземы на руках, например, являются моющие средства (даже мыло) или косметические средства (духи, кремы и т.д.).
Также к «провоцирующим» факторам относятся:
- наследственная предрасположенность;
- аллергические реакции на те или иные внешние воздействия;
- психосоматические реакции;
- нарушения в работе эндокринной и нервной систем;
- неправильная работа пищеварительной системы;
- внешние факторы и т.д.
Определением причин экземы на ладонях или кистях рук, на голове за ушами или на лице должен заниматься только опытный специалист, чтобы потом назначить эффективный курс лечебной и восстановительной терапии. При первых же признаках лучше не тянуть с визитом к врачу.
Экзема: лечение (на руках, ногах, за ушами и пр.)
Сложность лечения заключается не только в том, что заболевание может носить хронический характер, но и в том, что оно поражает даже глубокие слои кожи. Быстрое и эффективное лечение (с предупреждением рецидивов) возможно только при своевременном обращении к врачу. Чем и как лечить экзему на руках, ногах и других участках тела, знает только врач-дерматовенеролог
. Самолечение может привести к усилению кожного поражения и серьезным осложнениям.
Первичный прием
Как правило, на первичном приеме врач сразу диагностирует экзему путем простого осмотра пациента. Во время осмотра также фиксируются места поражений экземой (на ладонях, лице, шее, голове, за ушной раковиной и т.д.), что позволяет определить причину. Осмотр, изучение анализов и жалоб, назначение исследований для каждого конкретного клинического случая индивидуальны.
Если экзема протекает в легкой форме, то уже на первой консультации врач назначит лечение, его сроки и последующие визиты для контроля. Если же заболевание носит более сложный характер, то доктор может назначить дополнительные анализы и обследования.
Диагностика
Общие параметры диагностики экземы разных типов (бляшечная, атомическая, инфекционная и т.д.:
- подробные клинико-лабораторные исследования для выявления патологий внутренних органов;
- анализы и исследования работы эндокринной и сердечно-сосудистой систем;
- анализ на глистные инвазии;
- микологические исследования.
Когда известно, из за чего появляется экзема, то становится понятно, как и чем ее лечить. При назначении курса врач также учитывает историю болезни (если это не первичное заражение) и индивидуальные особенности пациента, чтобы как можно быстрее вылечить экзему.
Повторный прием
Это визит к врачу после прохождения всех обследований и анализов, а также подбор схемы лечения на основании результатов обследований.
Повторный прием назначается также после прохождения курса, чтобы врач мог убедиться в том, что выбранная схема эффективна. Если положительной динамики не наблюдается, то подбираются другие лекарственные средства и корректируется курс лечения. Возможны дообследования.
Лечение мокнущей или сухой, микробной, аллергической и варикозной, бляшечной или монетовидной экземы: общие параметры
Одно из основных правил во время лечения и в периоды обострений – это сведение к минимуму контакта больного с водой.
В качестве наружного лечения доктор может назначить различные примочки и компрессы на пораженные места и обработку пузырьков после вскрытия специальными мазями и средствами. Также при экземе обязательно показана гипоаллергенная диета.
Контрольный прием
На первичном приеме врач определяет время контрольного визита, чтобы оценить состояние здоровья пациента и, если необходимо, разработать схему восстановительной терапии и реабилитации после лечения.
Как правило, все меры направлены на восстановление и укрепление иммунитета. Врач уже знает, из за чего экзема появляется в каждом индивидуальном случае, где появляются пузырьки (на руках или лице), в какой форме (дисгидротическая, микробная и т.д.), как и чем лечить и как восстанавливаться после лечения.
Результаты лечения
Заболевание излечивается, но сроки всегда строго индивидуальны. Все детали обсуждаются на приеме у врача. Также, если это необходимо, параллельно назначается лечение от других имеющихся заболеваний, которые являются провоцирующими факторами для экземы.
Профилактика
В качестве профилактики экземы назначается диета и правильный уход за кожей, а также различные меры по укреплению иммунитета (например, закаливание) и для сведения к минимуму причин рецидивов.
По возможности необходимо исключать любые контакты с аллергенами, которые вызывают заболевание, как в быту, так и на работе. Рекомендуется ношение одежды из натуральных материалов. Если рецидив экземы все-таки случился и началось обострение, то необходимо обратиться к врачу и ограничить контакт с водой, мылом и другими бытовыми средствами.
В медицинском проводят комплексную диагностику и лечение кожных заболеваний, в том числе экземы (мокнущей, сухой, микробной, хронической, на голени или за ушной раковиной) разными средствами и методами. Записаться на прием к врачу можно по телефону, указанному наверху справа, или через сайт посредством специальной формы.
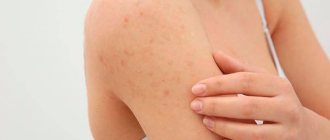
Кожные высыпания в виде пузырьков
Для любого вида высыпаний существует 2 причины:
- Наличие заболевания;
- Аллергические реакции.
Разница в том, что заболевания, симптомом которого является сыпь, могут различаться.
Пузырьковые высыпания могут возникать при наличии инфекционного или дерматологического заболевания. Среди основных: скарлатина, краснуха, корь, ветряная оспа.
Для самих этих заболеваний есть свои причины. Например, вирус ветряной оспы передается воздушно-капельным путем, но им болеют всего раз в жизни, чаще в детстве.
Корь имеет схожие черты с ветрянкой, поскольку передается воздушно-капельным путем. У пациента при выздоровлении возникает аллергическая реакция на вирус, которая сохраняется надолго.
Аллергия, проявляющаяся наличием пузырьковых высыпаний, возникают в связи с использованием испорченной косметикой или лаком для ногтей низкого качества.
Если пузырьки возникают в непосредственной близости от ногтей, то стоит подумать о том, пользоваться ли в дальнейшем этим лаком, продолжать ли ходить в этот салон.
Вид высыпаний сопровождается зудом и жжением кожи.
Пузырьковая сыпь может появиться в качестве симптома дисгидротической экземы или при эпидермофитии.
В качестве начала лечения стоит сделать необходимые анализы, требуемые врачом для постановки правильного диагноза.
Пациент должен помнить о том, что нельзя покрывать сыпь красящими веществами типа зеленки и йода. А не стоит расчесывать и вскрывать пузырьки, поскольку жидкость, находящаяся в них, при попадании на здоровую кожу может вызвать распространение сыпи.
Корректное лечение может посоветовать только врач, а потому не стоит самостоятельно ставить себе диагноз и начинать лечиться чем-либо. Поскольку иногда это может только навредить и вызвать серьезные осложнения.
Сосудистые заболевания
При возникновении заболеваний сердечнососудистой системы также могут образовываться высыпания. Сыпь у ребенка появляется по причине снижения количества тромбоцитов, участвующих в свертывании крови, а также нарушении проницаемости капилляров.
Поражение кожи на ладонях и ступнях провоцирует чесоточный клещ. Среди основных признаков возникновения чесотки стоит выделить сыпь, зуд, так как возникает аллергия на чесоточного клеща и продукты его жизнедеятельности. Если очень сильно расчесать кожу, то в ранки может проникнуть инфекция, что приводит к образованию гнойничков.
Чесотка характеризуется наличием подкожных ходов, которые прогрызают клещи. Зачастую поражение наблюдается между пальцами, на сгибах локтей и коленей, внизу живота. Чесоточная сыпь представляет собой небольшие красные узелки, которые постепенно могут сливаться между собой. Опасность этого заболевания заключается в вероятности присоединения вторичной инфекции.
Туберкулез кожи бородавчатый51
Для данного заболевания характерно появление безболезненных красных узелков со слегка синюшным оттенком. Они сливаются в инфильтраты, на поверхности появляются бородавки, покрытые роговой массой. В периферической зоне, имеющей вид красного ободка, разрастаний нет. Сыпь располагается на стопах, ладонях, кистях, пальцах рук.
Принципы лечения сыпи на ладонях
При появлении такого негативного явления, на которое многие люди попросту не обращают внимания, необходима консультация специалиста. После того как доктор проведет соответствующее медикаментозное исследование, и выявит причину, спровоцировавшую образование на ладонях сыпи, он сможет подобрать более действенную медикаментозную терапию.
В легких случаях бывает достаточно средств местного действия, гелей кремов или мазей, которыми обрабатывается чешущийся участок кожного покрова. Они могут иметь как растительную, так и гормональную основу. Но иногда бывает не обойтись без назначения перорально или инъекционно антигистаминных, антибактериальных, антивирусных или противогрибковых средств.
Нередко бывает необходим и курс физиопроцедур. Помогают избавиться от сыпи на руках ультрафиолетовые лампы, лучи которых устраняют прыщи и уничтожают локализовавшихся в них бактерий. Не стоит забывать и об укреплении иммунной системы, заключающейся в приеме специально подобранного доктором комплекса витаминов.
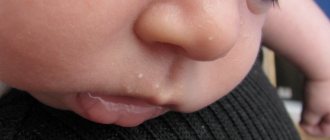
Первая помощь малышам
Выявить истинную причину, спровоцировавшую появление на детских ладонях сыпи, а также подобрать соответствующее лечение, может только квалифицированный специалист. Но до того как достоверный диагноз будет установлен, родителям следует предпринять некоторые меры, которые помогут облегчить состояние крохи:
- В том случае, если помимо высыпаний больше ничего ребенка не беспокоит, будет достаточно обработки его ручек средством, эффективно снимающим зуд. Младенцам в такой ситуации достаточно добавленного в ванночку для купания отвара череды или ромашки, а деткам постарше можно приобрести специальное средство, успокаивающее воспаленную кожу.
- Помимо местной обработки пораженных поверхностей кожи, пострадавший от такой напасти ребенок в обязательном порядке должен принять антигистаминное средство в специальной дозе, рассчитанной по весу.
На что обратить внимание до приезда врача
В первую очередь маме необходимо как можно точнее рассмотреть появившуюся на ладошках и хорошо заметную невооруженным глазом сыпь. У маленьких детей она может различаться по выраженности, окраске, расположению и структуре элементов. Специалистами выделяются следующие разновидности высыпаний:
- Пятнышки — расположенные одиночно или скопившиеся в группы мелкие элементы. Они могут иметь различные оттенки цвета, от розового до темно-бордового, но обязательно находятся на одном уровне с поверхностью кожи.
- Папулы — прощупываемые в толще кожи узелки.
- Пустулы — вздутия кожного покрова. Могут варьироваться по размерам, но в обязательном порядке содержат внутри гной.
- Пузырьки — элементы, схожие внешне с пустулами, только вместо гнойных скоплений в них содержится прозрачная жидкость.
- Волдыри — шероховатые на ощупь и довольно плотные вздутия, высоко приподнимающиеся над общим уровнем кожи.
- Эрозии или язвы — сопровождающиеся выделением сукровицы нарушения целостности кожного покрова в глубину.
]
Эти сведения о характере высыпаний необходимо сообщить при вызове доктора, так как они помогут ему в постановке предположительного диагноза. Также родителям следует зарегистрировать и сообщить врачу наличие у малыша других возможных симптомов
Особую важность имеет присутствие или отсутствие таких признаков, как поднятие температуры, кашель или насморк, вялость, наличие болевых ощущений, тошнота, рвотные позывы и нежелание принимать пищу
Лечение аллергии на ладонях
В первую очередь лечение должно быть направлено на распознавание аллергена, который стал провокатором аллергии. Необходимо запомнить, что ставить самостоятельно диагноз и назначать лечение недопустимо, особенно в случае детей. Лекарственные препараты для лечения аллергии должен выписывать только врач. Все индивидуальны, и не факт, что медикаменты, которые принимает один человек, подойдут другим людям. Доктора прописывают лекарства в зависимости от стадии аллергической реакции, индивидуальных особенностей организма и возраста пациента.
Если аллергия на ладонях является следствием принятия в пищу аллергенных продуктов питания, то доктора назначают диету, при которой существуют ограничения на такие виды продуктов:
- мучные изделия;
- молочные продукты;
- ягоды и фрукты (все, кроме зеленых);
- яйца;
- мясо гусей, уток;
- говядина;
- сельдерей;
- капуста;
- бобовые;
- кофе и черный чай;
- кисели.
Если реакция сильная, то, помимо устранения аллергенов, для лечения пищевой аллергии назначаются капельницы для очистки крови и антигистаминные препараты.
Лечение аллергии всегда выполняется по таким принципам:
- устранение аллергена;
- снижение уровня гистамина в крови;
- применение мазей.
Доктора рекомендуют применять антигистаминные препараты от аллергии второго и третьего поколения, так как они не вызывают (при правильном приеме) побочных действий, в том числе сонливости. Из таких средств можно выделить “Фенистил”, “Лоратадин”.
Мази как средство снижения аллергической реакции наносят прямо на ладони. Из этих лекарственных препаратов наиболее эффективны “Скин-Кап”, “Гистан”, “Фенистил-гель”.
Особое внимание последнее время уделяется средству “Деситин”. Оно очень хорошо борется с проявлением аллергических реакций, разрешено к применению даже детям
Мазь снимает воспаление, убирает красноту и способствует заживлению микротрещин.
Если аллергическая реакция протекает тяжело, то применяют гормональные препараты.
Аллергия может сопровождаться нагноением и воспалительным процессом, если человек расчесывает ладони. Через микротрещины инфекция попадает в кровь, и под кожей начинает скапливаться гной. Для устранения данных состояний назначается курс антибиотиков и применение различных блокаторов воспалительных процессов (мазь Вишневского, ихтиоловая мазь).
Причины
Сыпь на руках и ногах может появляться по различным причинам, например, при инфекционных поражениях кожи, аллергиях, и даже при нарушениях в работе кровеносной системы. При этом болезнь может сначала поражать конечности и постепенно распространяться по всему телу.
Возникновение сыпи на ладонях происходит в очень редких случаях. В других областях кожного покрова для появления акне будет достаточно всего лишь просто не соблюдать процедуру личной гигиены. Участки кожи внутренней части кисти руки до такого состояния довести очень сложно.
Образование сыпи на ладошках говорит о том, что в человеческом организме происходят какие-то воспалительные процессы. При появлении таких высыпаний необходимо сразу обратиться за помощью к дерматологу, последний установит истинную причину этого заболевания.
Человек, у которого все ладони усеяны прыщами и очень сильно чешутся, будет ощущать некий дискомфорт перед другими людьми. Дело даже не в том, что эта сыпь имеет неприятный зуд, а сам вид является, мягко говоря, не очень приятным. Зачастую такая патология имеет следующие характеристики:
- уплотнения, напоминающие бородавки;
- пузырьки белого цвета;
- образования большого объема;
- мелкие покраснения в виде точек.
В большинстве случаев сыпь поражает именно внутренние участки ладони и части между пальцами. Основными причинами их появления являются такие заболевания, как контактный дерматит, аллергия и другие.
Инфекция
Кожная сыпь может проявиться как признак некоторых инфекционных заболеваний, например, ветрянки, краснухи, скарлатины, кори, менингококка. Все эти заболевания считаются достаточно опасными, если их не лечить, и могут не только провоцировать появление болезненных язв на коже, но и осложнения на внутренние органы.
Со временем пузырики лопаются, оставляя под собой болезненные раны, кожа грубеет и шелушится. При инфекционных дерматитах могут поражаться любые участки кожи, а при некоторых заболеваниях красные пятнышки и болезненные пузырьки появляются по всему телу. Даже если волдыри локализуются только на ладонях и стопах, и болезнь не прогрессирует, самолечением все равно заниматься не стоит, так как есть риск осложнений.
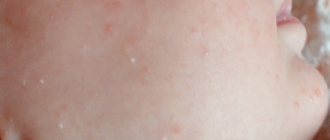
Аллергия
Часто у маленьких детей на руках и ногах появляется мелкая сыпь и раздражение, так организм реагирует на различные аллергены, которые попадают в него. Вещества, провоцирующие сыпь, могут выделяться с грудным молоком, если кормящая мама не соблюдает диету, также возможна реакция на различную пищу, которую малыш употребляет сам.
Дело в том, что организм ребенка не совершенен, и до определенного времени он не может переварить большое количество веществ и безболезненно вывести их из организма, как следствие накопление веществ, с которыми маленький организм не справился, проявляются сыпью.
При аллергии сыпь может локализоваться где угодно, в том числе на ладонях и стопах, обычно между пальцев. В таком случае мелкие прыщики могут сильно зудеть и беспокоить малыша, он становится капризным, плохо спит и постоянно пытается почесать зудящие конечности.
Паразиты
Дети постоянно контактируют друг с другом, сильно пачкаются и могут заразиться чесоточным клещами, эти паразиты проникают под кожу, провоцируя появление мелкой красноватой сыпи, которая ужасно чешется.
Зуд провоцирует жидкость, которую выделяет клещ, перемещаясь под кожей. Также стоит отметить, что чесотка — очень заразное заболевание, достаточно одного контакта с зараженным индивидом, чтобы заболеть тоже.
Сосуды
Гемморагическая сыпь на ладонях и подошвах может появляться при нарушении кровеносной системы, она не вызывает воспалений, но на коже могут появляться различного размера пятна, полосы. Такая сыпь возникает при разрушении капилляров и сосудов, эритроциты просачиваются через брешь и образуют темные пятна.
Гемморагическая сыпь сама по себе неудобств ребенку не приносит, но может говорить от том, что в организме произошли серьезны нарушения. Поэтому при обнаружении у ребенка подобных высыпаний, нужно срочно вызывать скорую помощь или отвезти малыша к врачу самостоятельно.
Плохая гигиена
У детей различного возраста может появляться сыпь при плохой гигиене. Нередко возникает потница, если ребенка вовремя не вымыли, а если малыш весь день ползает по земле и ему не моют руки, могут появиться даже опасные гнойники. Кроме того, плохая гигиена может спровоцировать попадание в организме инфекции, тогда дерматита на фоне заболевания не избежать.
Экзема: что это такое?
Это воспалительное кожное заболевание, которое относится к неинфекционным и встречается достаточно часто у взрослых и детей. Заболевание имеет ряд ярко выраженных признаков. Остро проявляясь в самом начале, без должного лечения переходит в хроническую форму, основной признак которой – частые рецидивы.
Локализация заболевания различна: чаще всего экзема возникает на руках и ногах, поражая область между пальцами или кисти и стопы целиком. Но появление красноты и шелушения возможны и на других участках: на голове (за ушами), на теле (особенно в складках) и т.д.
Один из частых вопросов врачам – заразна ли экзема или нет?
То, что экзема не передается от человека к человеку, факт установленный, так что формально нет причин опасаться заражения. Но стоит иметь в виду, что многие инфекционные кожные заболевания внешне схожи с экземой. Поэтому рекомендуется пройти диагностику у специалистов.
В медицинской клинике «Энерго» врачи-дерматовенерологи оказывают профессиональную медицинскую помощь, избавляя пациентов от неприятного заболевания. Во время лечения пациенту уделяется максимум внимания, чтобы как можно скорее улучшить его качество жизни.
Последствия экземы
Экзема сопровождается сильным зудом, иногда нестерпимым. Расчесывать пораженные места нельзя, иначе это может привести к осложнениям в виде заражения, а также к более длительному лечению самой экземы. Также беспокоящий зуд может привести к нарушению сна (вплоть до бессонницы) и к развитию невротических расстройств.
При себорейной экземе частое осложнение – воспаление век, которое сопровождается краснотой и отечностью глаз в течение длительного времени и образованием трещин во внешних уголках глаз.
Народные методы
Народными средствами можно попробовать убрать покраснения, воспаления и зуд. Можно самим приготовить маски или кремы, отлично подойдут травяные настойки.
От гнойных образований поможет избавиться капустный лист, картошка. Выберите любое средство и применяйте его дополнительно с тем лечением, которое приписал доктор.
Отвары лечебных трав и растений
Очень хорошо избавят от воспаления и красноты такие травки и растения:
- чистотел;
- ромашка;
- череда;
- каштан;
- бузина;
- крапива;
- сосновые ветви;
- редька;
- тысячелистник;
- укроп;
- сельдерей.
Печёный лук
Данное средство снимет отёки, покраснения и уменьшит зуд.
- сварить или испечь луковицу;
- разрезать и положить на тканевую или марлевую повязку;
- накладывать на воспаления 4-5 раз в день.
Луковая шелуха
При воспалениях, волдырях и мозолях.
- в ёмкость положить шелуху с лука;
- налить сверху уксусную эссенцию;
- оставить настаиваться на 2 недели;
- выжать и прикладывать на ладони.
Редька
Поможет при экземе, гнойниках, язвах, дерматитах. Можно прикладывать перетёртую редьку на болезненные участки.
- в банку налить 50 мл водки;
- добавить 50 мл сока редьки;
- смешать с 25 мл мёда;
- наносить на прыщи трижды в день.
Кора кизила
Поможет при любых видах дерматита и раздражениях, уберёт зуд.
- сожжённую кору кизила размельчить;
- добавить кипячёную воду и размешать;
- накладывать на ладони по мере необходимости.
Гранатовый сок с мёдом
Уберёт кожные раздражения.
- проварить сок граната в течение получаса;
- остудить;
- добавить такое же количество мёда;
- намазывать на поражённые места дважды в день.