Статья проверена терапевтом-ревматологом Бородиным О.О., носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
- В Клиническом госпитале на Яузе для диагностики геморрагического васкулита (болезни Шенлейна-Геноха, пурпуры) применяются лабораторные (коагулограмма, повышение уровня фермента антистрептолизина-О, IgA) и инструментальные (биопсия) методы исследования.
- По результатам обследования, а также с учетом клинической картины заболевания ревматолог разработает для пациента индивидуальную схему лечения, при необходимости с применением инновационных методов экстракорпоральной гемокоррекции.
- 140 случаев на 1 миллион населения — частота заболеваемости геморрагическим васкулитом
- Более 60% случаев ГВ у взрослых сопровождаются вовлечением в процесс суставов, 50% — почек, 65% — пищеварительного тракта
- В 95% случаев своевременное лечение болезни Шенелейн-Геноха способствует полному выздоровлению пациента
записаться на консультацию
О развитии заболевания
Геморрагическим васкулитом или болезнью Шенелейн-Геноха называют заболевание, при котором происходит аутоиммунное поражение мелких артерий — они становятся хрупкими, повышается их проницаемость, что вызывает нарушение микроциркуляции, микротромбозы, множественные мелкие кровоизлияния (геморрагии) как в коже (геморрагические высыпания на коже и слизистых), так и во внутренних органах (желудочно-кишечном тракте, почках, суставах).
Чаще заболевание развивается в детском возрасте (6-7 лет), однако может поражать и взрослых. Мальчики болеют в 1,5 раза чаще, чем девочки.
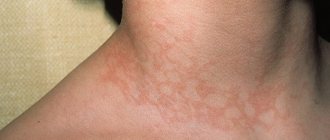
Типичная локализация геморрагической сыпи
Фото
Самое частое место возникновения сыпи геморрагического типа – это ноги.
Однако, сыпь может проявиться и на других участках, например, как это показано на рисунке ниже, на лице:
Фото
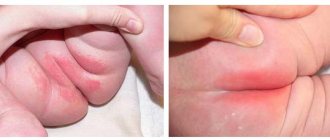
Сыпь, при проявлении на ногах, локализуется обычно не передней поверхности, и имеет довольно симметричный узор, что видно на фото:
Фото
Но нередки случаи, когда сыпь на теле проявляется на бедрах или ягодицах:
Причины
Точная причина геморрагического васкулита (ГВ) до сих пор не выяснена, однако, большинство ученых склоняется к мультиэтиологической теории развития патологии. Ведущими факторами, провоцирующими развитие болезни, считаются:
- вирусные и бактериальные инфекции,
- хронические инфекции,
- пищевая или медикаментозная аллергия,
- вакцины.
Упомянутые причины провоцируют сбой в работе иммунной системы, которая начинает продуцировать патогенные иммунные комплексы (IgA), поражающие внутреннюю оболочку мелких сосудов и способствующие развитию её воспаления, микротромбозов.
Пигментные
Пигментные пятна на коже — это пятна, появившиеся вследствие увеличения или уменьшения количества пигмента меланина. В случае увеличения пигментации пятна носят название гиперпигментированных, в случае недостатка пигмента или его отсутствия депигментированных или гипопигментированных.
Гиперпигментированные пятна на коже делятся на:
- врождённые (к ним относятся родимые пятна, лентиго);
- приобретенные (веснушки, хлоазма).
Депигментированные пятна делятся на:
- врождённые (например, альбинизм);
- приобрётенные (витилиго, лейкодерма).
Вторичная депигментация может возникнуть у больных псориазом, экземой, розовым или отрубевидным лишаём на месте первичных болезненных высыпаний. Эти высыпания бледнеют на фоне загоревших участков кожи поскольку в области очагов воспаления способность меланоцитов к выработке пигмента ослаблена. Такие участки депигментации называются вторичной лейкодермой, или псевдолейкодермой.
Симптомы геморрагического васкулита
Различают несколько форм ГВ:
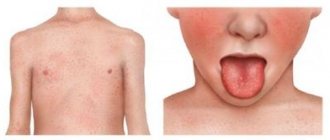
- Кожная или простая: характеризуется появлением специфической зудящей сыпи на нижних конечностях и ягодицах (небольшие точечные кровоизлияния, возвышающиеся над кожей и не исчезающие при надавливании). Со временем красная сыпь темнеет и исчезает, оставляя очаги повышенной пигментации.
- Суставная: пациенты жалуются на боли в области крупных суставов (коленных, локтевых, тазобедренных), их отек и дисфункцию.
- Абдоминальная: тошнота и рвота, сильные боли в животе (зачастую схваткообразные), возможны кишечные кровотечения, развитие гангрены кишечника (из-за тромбозов).
- Почечная: моча приобретает розовый или красный цвет из-за примеси эритроцитов, уменьшается ее количество, в анализах появляется белок, что является признаками развития гломерулонефрита и появлением угрозы развития хронической почечной недостаточности.
- Молниеносная: характеризуется развитием ДВС-синдрома и высокой кровопотерей.
Зачастую заболевание начинается с повышения температуры тела до 38-390С, также пациенты отмечают общую слабость и повышенную утомляемость. Характерное волнообразное течение болезни.
Высыпания на коже у детей: сыпи, экзантемы, энантемы
Высыпания на коже (exanthema, экзантема) и слизистых оболочках (enanthema, энантема) могут быть не только при вирусных и бактериальных инфекциях, но и при заболеваниях неинфекционной природы.
Важно решить, представляют собой эти изменения первичное повреждение кожи у ребенка или же клинические признаки претерпели изменения под действием вторичных факторов (инфекция, травма или лечение). Осмотр детский дерматолог Москва — поликлиника «Маркушка».
Элементы высыпаний у ребенка, детей. Первичные и вторичные элементы
Различаются первичные и вторичные элементы высыпаний. Первичные элементы классифицируются как розеола, пятно, папула, узелок, волдырь, пузырек, пузырь, геморрагия. К вторичным элементам относятся пигментация и депигментация, чешуйка, корка, эрозия, трещина, ссадина, язва, рубец, рубцовая атрофия, лихенификация, вегетация.
Первичные элементы высыпаний у ребенка, детей: розеола, пятно, эритема, геморрагия, точечные кровоизлияния – петехии, папула, бугорок, узел, волдырь, пузырек, пузырь
Розеола (roseola) — пятнышко бледно-розового, красного цвета размером от 1 до 5 мм. Форма округлая или неправильная, края четкие или размытые, над уровнем кожи не выступает, исчезает при надавливании и растяжении кожи. Розеола встречается при многих инфекционных заболеваниях, особенно типична для брюшного тифа. Множественные розеолы размером 1- 2 мм обычно описываются как мелкоточечная сыпь (при скарлатине), в процессе разрешения они покрываются чешуйками или исчезают бесследно.
Пятно (makula) имеет такую же окраску, как розеола, размер — от 5 до 20 мм, не выступает над уровнем кожи. Форма чаще всего неправильная. Пятно исчезает при надавливании на кожу и снова появляется после прекращения давления. Множественные пятна размером от 5 до 10 мм описываются как мелкопятнистая сыпь (например, при краснухе — прививка от краснухи ребенку в детской поликлинике «Маркушка»). Пятна размером 10-20 мм образуют крупнопятнистую сыпь (например, при кори, аллергии — осмотр детский аллерголог Москва, поликлиника «Маркушка»).
Эритема (erythema) — обширные участки гиперемированной кожи красного, пурпурно-красного или пурпурного цвета. Возникает в результате слияния крупных пятен, образованных расширением сосудов не только сосочкового слоя кожи, но и под-сосочкового сосудистого сплетения. Пятна размером более 20 мм, имеющие тенденцию к слиянию, следует рассматривать как эритему. Эритема наиболее типична для рожистого воспаления, термических, ультрафиолетовых ожогов.
Геморрагия (haemorrhagia) — кровоизлияние в кожу в результате деструкции сосудов кожи. Имеет вид точек или пятен различной величины и формы, не исчезает при растягивании кожи. Цвет вначале красный, пурпурный или фиолетовый, затем, по мере рассасывания кровоизлияния, становится желто-зеленым и, наконец, желтым (образование гемосидерина при распаде эритроцитов). Изменения цвета хорошо заметны при более крупных геморрагиях.
Точечные кровоизлияния называются петехиями (реteсhiа). Множественные геморрагии округлой формы размером от 2 до 5 мм описываются как пурпура. Кровоизлияния неправильной формы размером более 5 мм называются экхимозами. Кровоизлияния могут наслаиваться на другие элементы сыпи. В таких случаях говорят о петехиальном превращении розеол, пятен, папул. Как правило, это наблюдается при тяжелом течении заболевания. Геморрагические высыпания выявляются при сыпном тифе (часто в сочетании с розеолами — розеолезно-петехиальная сыпь), геморрагических лихорадках, сепсисе. Геморрагические элементы неправильной формы на плотной основе (звездчатая сыпь) характерны для менингококкемии, пневмококкового сепсиса. Мелкие кровоизлияния могут иметь и неинфекционное происхождение (капилляротоксикоз, токсико-аллергический васкулит, авитаминоз С и др.).
Папула (papula) — элемент сыпи, возвышающийся над уровнем кожи, что нередко определяется на ощупь. Имеет плоскую или куполообразную поверхность, размер — от 1 до 20 мм. Форма и окраска такие же, как у розеол и пятен. Папулы часто оставляют после себя пигментацию и шелушение кожи. Слившиеся между собой папулы образуют бляшки, а при слиянии последних возникают площадки, располагающиеся на больших участках кожного покрова, величиной с ладонь и больше. Нередко при обычном клиническом обследовании ребенка очень трудно или даже совершенно невозможно отличить розеолы от папул. С другой стороны, у одного и того же больного ребенка одновременно могут быть и розеолы, и папулы (брюшной тиф, паратифы, инфекционный мононуклеоз), папулы и пятна (корь — прививка от кори ребенка, детский медицинский ).
Бугорок (tuberkulum) — ограниченное, плотное, выступающее над поверхностью кожи бесполостное образование диаметром от 1- 2 до 5 — 10 мм. Бугорки образуются в результате скопления в дерме специфического воспалительного инфильтрата. Клинически бугорок сходен с папулой, однако отличается от нее тем, что при ощупывании бугорка всегда отчетливо определяется плотноватый инфильтрат в коже. Кроме того, бугорки, в отличие от папул, при обратном развитии подвергаются некрозу, часто образуют язвы и оставляют после себя рубец или рубцовую атрофию кожи. Бугорки наиболее типичны для кожного лейшманиоза, лепры и туберкулезных поражений кожи, третичного и позднего врожденного сифилиса.
Узел (nodus) — бесполостное, ограниченное, глубоко уходящее в глубь кожи уплотнение, часто выстоящее над уровнем кожи. Величина узлов — от лесного ореха до куриного яйца и более. Образуются в результате скопления клеточного инфильтрата в подкожной клетчатке и собственно на дерме. Узлы воспалительного характера имеют мягкую или тестоватую консистенцию, нечеткие границы, кожа над ними красного цвета. Узлы, появившиеся вследствие специфического воспаления (колликвативный туберкулез, сифилитическая гумма), имеют плотную консистенцию, резко отграничены от окружающих тканей, склонны к распаду и изъязвлению с последующим рубцеванием.
Волдырь (urtica) — островоспалительный, несколько возвышающийся над уровнем кожи бесполостной элемент величиной от 2-3 до 10-15 см и более, имеет круглую или овальную форму, часто сопровождается зудом. Цвет — от белого до бледно-розового или светло-красного. Волдырь образуется обычно быстро и быстро исчезает, не оставляя после себя никакого следа. Возникает в результате ограниченного островоспалительного отека сосочкового слоя кожи и одновременного расширения капилляров. Появление уртикарных элементов характерно для аллергических реакций разного происхождения (лекарственная, пищевая, холодовая аллергия), в том числе и инфекционной природы. Иногда встречается в преджелтушном периоде гепатита В (прививка ребенка от гепатита в детской поликлинике «Маркушка»).
Пузырек (vesicula) — полостной элемент размером от 1 до 5 мм, представляет собой отслойку эпидермиса. Обычно пузырьки заполнены прозрачным, мутным или кровянистым содержимым, могут ссыхаться и давать прозрачную или бурого цвета корочку. Если покров пузырька вскрывается, то образуется эрозия — ограниченная размерами пузырька мокнущая поверхность розового или красного цвета. Пузырьки не оставляют после себя рубцов на коже. В случае скопления в пузырьке большого количества лейкоцитов он превращается в гнойничок — пустулу. Отмечаются воспалительные изменения в основании и вокруг пузырька. Пустулы разграничиваются на однокамерные (ветряная оспа) и многокамерные (натуральная оспа). Группа пузырьков, располагающаяся на воспаленной коже, называется герпесом. Везикулы характерны для герпетической и энтеровирусной инфекции, ветряной и натуральной оспы. Прививка от ветряной оспы — детская клиника «Маркушка».
Пузырь (bulla) — полостной элемент диаметром до 3-5 см, расположен в верхних слоях эпидермиса и под эпидермисом. Содержимое пузырей может быть серозным, кровянистым, гнойным. Они могут спадаться, образуя корочку, вскрываться, образуя эрозивную поверхность, переходящую в нестойкую пигментацию. Пузырь возникает чаще на фоне эритематозного пятна, реже — на фоне неизмененной кожи (пемфигоид новорожденных). Элементы могут располагаться как внутри эпидермиса, в шиловидном слое (вульгарная пузырчатка), так и под эпидермисом (полиморфная экссудативная эритема, герпетиформный дерматоз). Наблюдается при буллезной форме рожи, иногда при ветряной оспе, термических ожогах.
Вторичные элементы высыпаний у ребенка, детей: гиперпигментация, депигментация, чешуйка, эрозия, ссадина, язва, трещины, надрывы, корка, рубец, лихенификация, вегетация
Вторичные морфологические элементы образуются в результате эволюции первичных элементов сыпи.
Гиперпигментация (hyperpigmentatio) — изменение окраски кожи в результате увеличения в ней меланина или отложения гемосидерина первичных элементов.
Депигментация (depigmentatio) возникает в результате уменьшения содержания меланина в коже, наблюдается после исчезновения узелка, бугорка — разрешения пятнисто-шелушащихся (отрубевидный лишай, экзематоиды) и папулезных (псориаз) элементов.
Чешуйка (sguama) — скопление отторгающихся клеток рогового слоя, иногда подлежащих к нему слоев эпидермиса. Чешуйки бывают на первичных морфологических элементах — папулах (псориаз, сифилис), бугорках, после разрешения пузырьков (экзема) и т. д.
Эрозия (erosio) — дефект кожи в пределах эпидермиса в результате вскрытия пузырька, пузыря, гнойничка, повторяющий их форму и величину. При слиянии пузырьков и гнойничков эрозии имеют фестончатые края. Эрозии могут возникнуть и в результате мацерации кожи в области складок или при мацерации других элементов высыпания, чаще всего папул. При заживлении эрозии рубца не остается, обычно имеется лишь временная пигментация.
Ссадина (excoriatio) — нарушение целостности кожи, возникающее вследствие расчесов, царапин, других повреждений. Ссадины могут быть поверхностными — в пределах эпидермиса, иногда с вовлечением сосочкового слоя дермы, и заживают без рубца. Более глубокие ссадины, с вовлечением глубоких слоев дермы, оставляют после себя рубец. Ссадины характеризуются склонностью к инфицированию.
Язва (ulcus) — глубокий дефект кожи, достигающий дермы, подкожной жировой клетчатки, фасции, мышц, костей. Возникает в результате распада ткани первичного элемента (бугорка, узла, эктимы). Величина ее — от 1 мм до размеров монеты или ладони и больше; форма может быть круглая, овальная, линейная, продолговатая, неправильная. Окружающая ткань либо воспалена (отек, гиперемия), либо инфильтрирована. Язвы всегда заживают с образованием рубцов.
Трещины, надрывы (fissura, rhagades) — линейное повреждение кожи в виде ее разрыва, возникающего вследствие чрезмерной сухости из-за потери эластичности при воспалительной инфильтрации или перерастяжения кожи. Трещины могут располагаться в пределах эпидермиса и дермы. Обычно они локализуются в углах рта, межпальцевых складках, на ладонях, подошвах, над суставами, в области ануса. Поверхностная трещина после заживления не оставляет следов. После заживления глубоких трещин остаются линейные рубцы.
Корка (crusla) образуется на коже в результате высыхания отделяемого мокнущей поверхности (пузырек, пузырь, гнойничок, язва, эрозия). Корки могут иметь различный цвет (при серозном экссудате прозрачные с желтоватым оттенком; при гнойном — желтые, зеленоватые или бурые; при геморрагическом — коричневые или черные) и форму (слоистые, устрицеподобные и т.д.).
Рубец (cicatrix) — образование соединительной ткани на месте глубокого дефекта. Возникает после заживления глубоких дефектов кожи на месте изъязвившихся бугорков, глубоких пустул, узлов, глубоких ожогов, ран. Образование рубца сопровождается гибелью сальных и потовых желез, волосяных фолликулов, сосудов и эластических волокон, исчезновением кожного рисунка. Обычно рубцы расположены ниже уровня кожи либо находятся на ее уровне, реже поднимаются над уровнем кожи — гипертрофические рубцы.
Лихенификация (lichenificatio) — очаг усиленного рисунка кожи, сопровождающийся ее утолщением и уплотнением, гиперпигментацией, сухостью. Очаги лихенификации чаще всего локализуются в области шеи, локтевых и подколенных сгибов, лучезапястных и голеностопных суставов, паховых складок, мошонки и возникают при хронических дерматозах, сопровождающихся зудом (экзема, нейродермит).
Вегетация (vegetatio) — сосочковидное утолщение кожи, возникающее вследствие разрастания шиловидного слоя эпидермиса и папилломатоза дермы при длительно существующем воспалительном процессе. Чаще она образуется в области папулезных элементов и язв. Вегетации могут эрозироваться, кровоточить, склонны к присоединению вторичной инфекции.
Диагностика геморрагического васкулита
В Клиническом госпитале на Яузе пациентам с подозрением на болезни Шенлейн-Геноха назначают следующий комплекс обследований:
- общий анализ крови;
- общий анализ мочи;
- коагулограмму;
- определение уровня антистрептолизина-О, IGA в периферической крови;
- биопсию тканей пораженного органа или части тела с последующим гистологическим исследованием биоптата.
Для постановки диагноза геморрагического васкулита необходимо присутствие у пациента двух и более диагностических критериев:
- специфические высыпания, не связанные с низким уровнем тромбоцитов;
- манифест заболевания в возрасте до 20 лет;
- распространенные боли в животе, которые усиливаются после приема пищи, кишечные кровотечения;
- гранулоцитарная инфильтрация стенок сосудов микроциркуляторного русла, которая подтверждена гистологически.
Диагностические методы
Поскольку у детей заболевание с самого начала проявляется яркой, острой симптоматикой, то с постановкой диагноза, как правило, проблем не возникает. Гораздо более сложной является диагностика геморрагического васкулита у взрослых, особенно при отсутствии характерной сыпи в начале болезни. Как правило, она базируется на лабораторных исследованиях, в числе которых назначают:
- анализы крови – общий, биохимический, коагулограмму;
- исследование мочи на гематурию, протеинурию, цилиндрурию, пробы Нечипоренко и Зимницкого, биохимический анализ;
- анализ кала на присутствие крови.
Важным этапом диагностики, позволяющим установить степень поражения внутренних органов, являются инструментальные исследования – УЗИ брюшной полости и почек, УЗДГ почечных сосудов, гастроскопия. При тяжелом течении болезни назначают биопсию кожи и почек для определения величины отложений иммуноглобулина, проницаемости сосудистой стенки.
Терапевтические мероприятия
В Клиническом госпитале на Яузе лечение геморрагического васкулита направлено на достижение следующих целей:
- устранение клинических признаков патологии;
- снижение риска развития осложнений;
- предотвращение поражения жизненно важных органов;
- полное выздоровление пациента или достижение устойчивой длительной ремиссии.
Для этого наш ревматолог разрабатывает для каждого пациента индивидуальную схему терапии, которая включает:
- постельный режим сроком не менее 3 недель;
- исключение контакта с аллергенами;
- диетотерапию;
- назначение энтеросорбентов, антигистаминных препаратов, спазмолитиков, кровоостанавливающих средств и антиаггрегантов;
- в некоторых случаях оправдано использование гормонов и цитостатиков.
Чтобы уменьшить деструктивное влияние циркулирующих иммунных комплексов и усилить эффективность медикаментозной терапии, пациентам с ГВ проводят экстракорпоральную гемокоррекцию.
Лечение пурпуры
Для приведения состояния кожи в норму недостаточно обычных мазей или кремов. Лечение геморрагического пятна требует точной диагностики, чтобы исключить другие заболевания с подобной симптоматикой.
Самостоятельное лечение пурпуры сомнительными средствами или при помощи народной медицины не дает ожидаемого результата и может быть опасным для организма.
При обращении за медицинской помощью в наш медико-эстетический центр вы получаете квалифицированную помощь опытных специалистов. Для диагностирования патологии мы используем современные лабораторные исследования.
Лечение болезни включает комплексный подбор препаратов, среди которых могут быть антибиотики, гормональная терапия, антигистаминные средства, антикоагулянты, препараты для поддержки иммунитета. Подбор медикаментозных средств осуществляется в индивидуальном порядке с учетом состояния здоровья пациента.
Наши специалисты также разработают ряд профилактических мер по соблюдению диеты и режима дня с целью недопущения повторения болезни в будущем.