Бородавки во влагалище появляются на фоне папилломавирусной инфекции, которая распространяется в том числе через незащищенные половые контакты. В основе патологии лежит вирус папилломы человека (ВПЧ). Он является основной причиной появлениягенитальных бородавок у женщин. В природе существует около 100 различных ВПЧ, 60 развиваются на мягких тканях и вызывают появление бородавок, а другие 40 вызывают инфекции на слизистых оболочках человеческого организма. По статистике ВПЧ чаще страдают женщины. Исследования показали, что около 50% сексуально активных людей заражаются вирусом папилломы человека в своей жизни в первые годы начала интимной жизни. Очень важно выявить болезнь на начальной стадии, так как заболевание может привести к раку шейки матки. Именно кондиломы внутри влагалища и в области ануса чаще всего и имеют высокий онкогенный риск.
Что такое кондиломы во влагалище
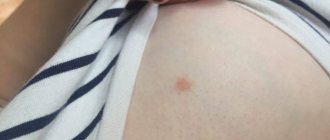
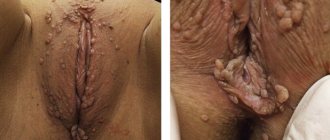
Остроконечные кондиломы во влагалище — это новообразования, которые по виду напоминают бородавки. Они локализуются преимущественно на коже и слизистой гениталий, склонны сливаться. Возбудителем является вирус папилломы человека (ВПЧ), который передается через незащищенные половые контакты с партнером-носителем.
Часто носительство ВПЧ может протекать бессимптомно многие годы, и лишь при снижении иммунитета женщины болезнь начинает проявляться бородавками и кондиломами. Внешне подобные новообразования напоминают цветную капусту, наросты могут быть вокруг анального отверстия, на вульве или во влагалище.
Бородавки могут разрастаться, вызывать жжение или зуд. Они являются доброкачественными опухолями, но если их не лечить, то ВПЧ вызывает мутации в клетках человека, которые приводят в том числе к раку шейки матки. Поэтому так важно вовремя проводить удаление кондилом во влагалище хирургическим путем.
Разновидности кондилом
Выделяют два основных вида кондилом:
1. Остроконечные.
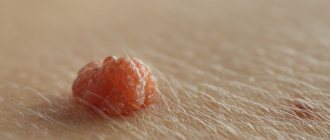
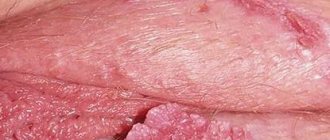
При осмотре влагалища можно увидеть наросты, которые напоминают сосочки. Эту разновидность кондилом называют остроконечной. Они похожи на новообразование на ножке, чаще всего имеют телесный цвет. Могут появляться как единично, так и группами. Обычно располагаются на стенках влагалища.
2. Плоские.
Эти наросты заметить сложно. По форме кондиломы могут быть круглыми или овальными. Наросты не выделяются по своему оттенку и сливаются со слизистой. Новообразования имеют медленный темп роста и не причиняют женщине дискомфорт. Диагностирование кондилом Во время обнаружения подозрительных наростов консультация с гинекологом является обязательной процедурой. Обследование подразумевает выполнение следующих мероприятий:
- обследование в гинекологическом кресле;
- изучение мазка из цервикального канала;
- кольпоскопия;
- анализ крови;
- гистология;
- диагностирование ПЦР.
Существует гарантированный способ диагностировать кондиломы во влагалище – действие уксусным раствором. Слизистую половых губ нужно обработать уксусным составом. В результате происходит спазм сосуда, который питает кожное новообразование. Через время наросты посветлеют и будут выделяться, за счет этого можно определить их точное количество и диаметр. Есть возможность даже увидеть подкожные новообразования, которые находятся в глубоких слоях.
Способы лечения
Способы избавления от кондилом во влагалище подразумевают радикальное удаление наростов и консервативное лечение, дополняющееся средствами народной медицины. Как лечить кондиломы, решает только врач. Консервативная терапия Есть много консервативных способов, как лечить кондиломы прианальной области, вульвы, вагины. Это использование противовирусных препаратов, цитостатических средств, лекарств с общеукрепляющим воздействием, иммуностимуляторов. Если наросты находятся в районе вульвы, а площадь их покрытия не более 10 см2, можно использовать прижигающие средства (Кондилин, Подофиллин, Веррукацид, Колломак, Солкодерм). Это препараты, вызывающие некроз обрабатываемой поверхности. Поэтому лекарства не советуют для лечения прианальной области и уретры. Запрещены при вынашивании ребенка. Избавление кондилом во влагалище, как правило, производится хирургическими способами, иногда их дополняет использование противовирусных препаратов. В эту группу можно отнести Панавир, Интерферон, Изопринозин. Терапия зачастую дополняется применением препаратов, которые повышают иммунитет, к примеру, Полиоксидоний, Алдара, Иммунал. Радикальное лечение Сегодня для избавления от кондилом используется электрокоагуляция, криодеструкция, хирургическое вмешательство, лазерная вапоризация, радиоволновой нож. Но совершенно не все способы подойдут для лечения кондилом. Использование азота в таком случае более травматично и не так эффективно, в отличие от других методов. Что относительно хирургического варианта удаления, то этот процесс инвазивен и его назначают лишь в очень тяжелых случаях. При лечении в основном выбор делают в пользу электрокоагулятора, радиоволнового ножа и лазера. Все эти способы применяются под анестезией, потому они не причиняют дискомфорта женщине при операции. Они практически не травматичны, в отличие от хирургического вмешательства, имеют быстрое время заживления. Отличие состоит в принципе работы аппарата. Радиоволновой нож и лазер послойно испаряют зараженные ткани. Электрокоагулятор прижигает наросты, действуя током на повышенных частотах. Любой из способов имеет определенные противопоказания, но, в общем, эти методы лечения можно использовать для удаления новообразований у женщин на клиторе, малых половых губах, шейке матки, во влагалище. Народные способы Обращаясь к народным способам, можно найти множество рецептов, которые рекомендуются для избавления от наростов. Наиболее популярные средства включают сок чистотела. Он применяется для избавления от различных кожных наростов. Но в процессе обработки нужно действовать осторожно, чтобы состав не попал на здоровые ткани. Вылечить кондиломы сможет помочь йод, поскольку он имеет подсушивающий эффект. Средство можно использовать лишь на поверхности кожного покрова, при нанесении на слизистую возникнет ожог. Народные рецепты тоже имеют определенные противопоказания. Помимо этого, ни один из них не подойдет для избавления от кондилом во влагалище. Потому народное лечение может только дополнить основное. Перед использованием нужно непременно посоветоваться с врачом. Кондиломы во время беременности Наросты при беременности также часто встречаются. При этом, естественно, существуют определенные особенности, которые нужно учесть как во время консервативного лечения, так и при удалении новообразования с помощью различных способов. Образование наростов провоцирует, в первую очередь, появление гормонального дисбаланса, а также ослабление иммунной системы во время вынашивания плода. Крупные кондиломы повлияют на родовой процесс и усложнят его. При диагностировании кондилом рожать ребенка врачи рекомендуют с помощью кесарева сечения.
Как проявляются кондиломы во влагалище
Излюбленное место появления остроконечных кондилом — наружные половые органы. У женщин они появляются на шейке матки, в области заднего прохода и на половых губах. У мужчин — на головке пениса, коже крайней плоти и вокруг анального отверстия. Как только доктор обнаруживает остроконечные кондиломы, лечение должно начинаться как можно раньше, потому что некоторые из типов вируса папилломы человека обладают повышенными онкогенными свойствами.
Заболевание может протекать бессимптомно. При травмировании кондилом одеждой, при дефекации или во время полового акта нередко появляется кратковременное кровотечение. Воспаленные новообразования могут зудеть, доставлять дискомфорт. Существуют штаммы ВПЧ, для которых характерны необычные вагинальные кровотечения. Это часто случается, когда бородавки, вызванные ВПЧ, становятся злокачественными.
Важно своевременно посещать гинеколога, и если вы заметили генитальные бородавки, лучше сразу пройти обследование. В большинстве случаев мазок поможет своевременно обнаружить вирус и поможет назначить правильное и своевременное лечение.
В нашей клинике вы можете пройти обследование и лечение кондилом влагалища. Техническое оснащение медицинского центра позволяет с высокой достоверностью проводить обследование и удаление остроконечных кондилом с использованием малоинвазивных методов. При любой выраженности кондиломатоза вас должны осмотреть проктологи или венерологи, так как нередки случаи развития на фоне ВПЧ плоскоклеточного рака.
Генитальные кондиломы, остроконечные кондиломы (ОК), экзофитные кондиломы, венерические бородавки, Genital warts в англоязычной литературе — доброкачественные образования, вызванные вирусом папилломы человека (ВПЧ) 6, 11, 30, 42, 43, 44, 45, 51, 52-го типов, но в 90% случаев обнаруживаются 6-й и 11-й типы. Генитальные кондиломы имеют вид бородавок, папилломавидных или имеющих широкое основание образований. При гистологическом исследовании выявляется картина, типичная для цитопатогенного действия ВПЧ — утолщение эпидермиса, акантоз, утолщение и удлинение межсосочковых клиньев, койлоцитоз поверхностных кератиноцитов [4]. У большинства людей, которые инфицируются ВПЧ, в том числе низкоонкогенного типа, симптомы инфекции не развиваются. Источником инфекции, безусловно, является больной человек. У 65% людей клинические проявления возникают в течение 90 сут после контакта с половым партнером, хотя точно эти сроки неизвестны, поскольку невозможно воспроизвести заболевание у экспериментальных животных. Половой путь передачи не является единственным для остроконечных кондилом, в такой же мере опасен и бытовой путь — через загрязненное белье, руки, хорошо известно инфицирование ребенка во время родов. Очень важным является установленный факт положительных ВПЧ-тестов в фолликулах лобковых волос. Известно, что у здоровых мужчин ВПЧ обнаруживается в 17-21% случаев, у пациентов с генитальными кондиломами фолликулы лобковых волос инфицированы в 32-55%. Таким образом, независимо от вида полового контакта опасен контакт «кожа с кожей» [6]. Такая «неприхотливость» вируса в выборе среды обитания определяет чрезвычайную распространенность как самих возбудителей, так и вызываемых ими заболеваний. Наименьшая частота поражений ОК зафиксирована в России — 34,7 на 100 тыс. населения (2009), тогда как в Германии (2006) частота экзофитных кондилом у женщин молодого возраста составила 462 на 100 тыс., в Англии и Уэльсе (2000) — 715 на 100 тыс. населения (цит. по 2). Вероятно, в России имеет место недоучет этой патологии. Важнейшей особенностью низкоонкогенных типов ВПЧ является их способность к ассоциации с высокоонкогенными. У каждой четвертой больной с ОК выявляются цервикальные интраэпителиальные неоплазии различной степени тяжести [7], причем удаление остроконечных кондилом не ликвидирует вирусы высокого онкогенного риска. Именно этим определяется развитие рака шейки матки или влагалища у женщин, имеющих ОК. Следует отметить, что остроконечным кондиломам может сопутствовать и редкий тип рака — веррукозный (гигантоклеточная кондилома Бушке-Левенштейна). Он связан с вирусами 6, 11-го типов и имеет наклонность к местной инвазии.
Факторы, способствующие персистенции ВПЧ-инфекции, хорошо известны: возраст моложе 21 года при первом половом контакте, 4 или более половых партнера в течение жизни, иммунодефицитные состояния и наличие других ИППП. С практической точки зрения к очень важным супрессивным факторам относится атопия, какие бы клинические формы она не имела, влияющая на терапевтический эффект и высокую вероятность рецидива у больных с генитальными кондиломами. Существует множество мифов о генитальных бородавках: например, ОК возникают только при незащищенном половом акте. Но, к сожалению, даже «защищенный половой акт» не гарантирует безопасности, так как презервативы не способны защитить кожу лобка, промежности, где также персистирует инфекция.
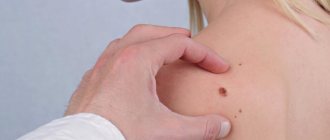
Диагностика ОК несложна, генитальные бородавки хорошо определяются визуально и при осмотре кольпоскопом. Локализуются кондиломы на шейке матки, стенках влагалища, промежности, перианальной области, нередко поражается и наружное отверстие уретры, клитор. Кольпоскопически кондиломы могут выглядеть как остроконечные разрастания, иметь закругленную папуловидную форму или напоминать папиллярные образования. Размеры разрастаний различны — от мелких единичных до массивных, перекрывающих вход и полость влагалища. Биопсию кондилом проводят при неясном диагнозе, признаках атипии, окрашивании бородавок, повышенной их плотности и фиксации на подлежащих тканях, кровоточивости или изьязвлении.
Клиническая симптоматика не всегда зависит от степени поражения. Нередки ситуации, когда при наличии единичных ОК беспокоят зуд, жжение во влагалище, постоянные неприятные ощущения или дискомфорт при половом контакте, и даже болезненность, тогда как обширные поражения не вызывают никаких жалоб. Если ОК очевидны, тест на ВПЧ не рекомендуется, потому что это не приведет к изменению тактики лечения.
Дифференцировать генитальные кондиломы следует с контагиозным моллюском, плоскоклеточной папилломой, широкой кондиломой, фиброэпителиальным полипом, значительно реже — с дерматитом и псориазом.
Контагиозный моллюск вызывается ДНК-содержащим покс-вирусом. Типичными для этого заболевания являются единичные или сгруппированные мелкие, гладкие папулы 3-6 мм в диаметре с точечным вдавлением в центре. Высыпания между собой, даже если они множественные, никогда не склеиваются, хотя и могут образовывать бляшкоподобные очаги.
Плоскоклеточная папиллома — множественное папиллярное образование, располагающееся в преддверии влагалища ниже кольца девственной плевы. Иногда папилломы локализуются на медиальной поверхности малых половых губ. Папилломы покрыты многослойным плоским эпителием и нередко являются случайной находкой при отсутствии жалоб. Связь их с ВПЧ не доказана, происхождение неясно.
Фиброэпителиальный полип — доброкачественное папилломатозное образование без сосудистой атипии, гистологически имеет характерные для полипа признаки.
Широкие кондиломы при сифилисе — плоские плотные на широком основании розово-красного цвета образования.
При подозрении на дерматит, псориаз и в неясных случаях необходима консультация дерматолога. Следует помнить о раке вульвы и влагалища, где лишь комплексная оценка позволит избежать ошибки.
Существует два подхода к лечению остроконечных кондилом: традиционный — полная ликвидация всех поражений или удаление кондилом как косметического неудобства. В отношении мужчин-носителей ВПЧ без клинических проявлений единого мнения нет. В настоящее время профилактическое лечение мужчин не принято, так как нет достоверных данных о его эффективности. Известно спонтанное выздоровление — обратное развитие остроконечных кондилом у 29-39% больных. Нередко спонтанно излечиваются дети, у которых появление кондилом в возрасте 2-3 лет связано с интранатальным инфицированием. Эффективность различных методов лечения ОК даже с учетом повторных курсов составляет 60-80%. Рецидивы в 25-50% случаев наступают в течение первых 3 мес после лечения и чаще всего обусловлены реактивацией вируса [5]. Деструктивные физические методы лечения являются наиболее популярными, и первым выбором способа может быть электроэксцизия, лазерная вапоризация, криохирургия, радиоволновое иссечение или фотодинамическая терапия. Электроэксцизия освобождает от вирусов в радиусе 20 мм от центра поражения. Консервативное лечение небольших поражений проводится подофиллином, трихлоруксусной кислотой или солкодермом. В англоязычных странах используется 5% крем имиквимод (Аldara) или 15% мазь синекатехина, лечение проводят в течение 16 нед. В настоящее время нет доказательств того, что иньекции интерферона локально приводят к регрессии или уменьшению частоты рецидивов остроконечных кондилом.
Материал и методы
Мы апробировали различные виды терапии (лекарственную и деструктивную) у 397 женщин с остроконечными кондиломами влагалища и вульвы, у части использовали отечественный препарат «Панавир», который выпускается в различных формах: раствора для иньекций, суппозитория и геля. Механизм действия препарата многогранен и, как показывает опыт, применение его эффективно при различных вирусных заболеваниях. Препарат препятствует адгезии и ингибирует пенетрацию вируса, останавливает раскрытие вирусного капсида, нарушает транскрипцию и репликацию вирусной ДНК, синтез капсидных белков, приостанавливает сборку вирусных частиц и выход их из клетки, обладает комплексным иммуномодулирующим действием [1, 3]. Основу препарата составляет биологически активный гетерогликозид — панавир.
Возраст больных колебался от 16 до 40 лет, все женщины предьявляли жалобы: зуд и чувство дискомфорта во влагалище испытывали 119 (30,1%), хронические бели имели 90 (22,8%), неприятные ощущения при половых контактах — 88 (21,5%), рецивирующий кандидоз — 5 (11,3%), косметический дефект беспокоил 55 (13,9%). Вирусы 6, 11 типов были выделены у 327 (82,2%) женщин, из них у 48 в сочетании с ВПЧ 16, 18-го типов, у 25 выделены 42, 44, 51-й типы, у 45 ВПЧ-инфекция не была обнаружена. Массивное поражение было у 2 женшин, остальные имели кондиломы влагалища или вульвы площадью 5-8 см2. Среди сопутствующих инфекций были обнаружены хламидии — у 35 (19%), вирус герпеса — у 19 (4,8%), уреаплазмы — у 97 (24,4%), грибы Candida
— у 49 (12,3%), трихомонады — у 9 (2,2%). Остальные пациентки имели неспецифическую бактериальную микрофлору в различных титрах. Хронический цервицит был отмечен у каждой третьей женщины с ОК, бактериальный вагиноз — у каждой четвертой, кольпит — у каждой пятой. Дисплазия эпителия шейки матки I степени была диагностирована у 48 (12,1%) больных.
На первом этапе лечения проводилась санация сопутствующей инфекции в соответствии с выявленным возбудителем, после чего — противовирусная терапия панавиром у 140 женщин (1-я группа). Группами сравнения явились 165 женщин (2-я группа), получивших только электроэксцизию кондилом и 92 больные (3-я группа), у которых электроэксцизия была дополнена применением α-интерферона в свечах вагинально в течение 2 нед после операции.
Схема лечения панавиром 1-й группы состояла в использовании комбинации двух форм препарата: свечей ректально (по 1 свече через день, N10) и геля вагинально 2 раза в день в течение 14 дней. После противовирусной терапии проводили удаление кондилом путем электроэксцизии.
Результаты и обсуждение
Результаты оценивали по частоте рецидивов, элиминации вирусов и регрессу жалоб (см. таблицу).
Как следует из таблицы, наиболее эффективным методом оказалось применение панавира и последующей электроэксцизии кондилом по сравнению с результатами в группах женщин, получивших только электроэксцизию или ее сочетание с применением α-интерферона. Следует отметить, что иммунокоррекция при лечении ВПЧ необходима и этот факт общепризнан. Местная терапия более эффективна, если сопровождается применением системных иммуномодулирующих препаратов, так как это приводит к более стойкому противорецидивному эффекту. Подтверждением этому в нашем исследовании явился факт элиминации вирусов, включая и высокоонкогенные типы. Из 28 женщин 1-й группы с сочетанной ВПЧ 6, 11, 16, 18-го типов отрицательные результаты исследования с помощью полимеразной цепной реакции оказались у всех, более того, не были найдены при повторном анализе вирусы герпеса. Субъективные ощущения неблагополучия во влагалище также исчезли у всех пациенток. Среди больных 2-й группы сочетанную ВПЧ-инфекцию, вызванную вирусами низко- и высокоонкогенных типов, имели 18 женщин. Проведенная электроэксцизия не оказала никакого влияния на их присутствие, и персистенция этих типов вируса сохранилась. Вирусы 6, 11-го типов были выделены у 59 (35,7%) из 165 женщин этой группы, что, вероятно, и определило высокую степень частоты рецидивов через 3 и 6 мес после лечения, а также сохранность жалоб у каждой третьей больной.
Использование электроэксцизии и α-интерферона в послеоперационном периоде привело к элиминации вирусов у 76,2% женщин. Высокоонкогенные типы вируса, выявленные у 2 женщин этой группы, сохранились после лечения. Продолжали беспокоить такие симптомы, как бели (у 16 женщин) и сохранился зуд во влагалище (у 12). Следует подчеркнуть, что предложенная нами схема лечения панавиром несколько отличается от рекомендуемой фирмой-изготовителем, однако чисто эмпирически такой вариант был принят как оптимальный. Только местное применение геля панавира в сочетании с деструктивными методами по эффективности равно использованию комбинации α-интерферона и метода деструкции, тогда как комбинация довольно продолжительного системного лечения панавиром (свечи ректально) и местной терапии (гель вагинально) в сочетании с деструкцией кондилом дает хороший стойкий эффект.
Стоимость лечения генитальных кондилом высока во всем мире. Рецидивы заболевания, повторные курсы терапии и при этом недостаточная эффективность приводят к удорожанию лечения настолько, что его можно сравнивать с лечением СПИДа. Применение панавира в предложенном варианте — это однократные затраты, но высокая эффективность, составляющая, по нашим данным, 99,3% при 6-месячном наблюдении и 92,5% — при 2-летнем. Способность препарата оказывать иммуномодулирующее, доказанное в многочисленных исследованиях, и противовирусное действие при различных заболеваниях обнадеживает при лечении инфекции, вызванной не только низкоонкогенными типами ВПЧ, но и высокоонкогенными, что может способствовать профилактике рака шейки матки.
Выводы
1. Предложенная схема лечения пациенток с генитальными кондиломами комбинацией довольно продолжительного системного и местного применения панавира в сочетании с последующей электроэксцезией кондилом дает хороший и стойкий эффект.
2. Способность панавира оказывать иммуномодулирующее и противовирусное действие обнадеживает при лечении инфекции, вызванной не только низкоонкогенными, но и высокоонкогенными типами ВПЧ.
Причины появления кондилом во влагалище
Основной способ передачи ВПЧ, который приводит к образованию кондилом — половой. Но специалисты считают, что вирус папилломы человека присутствует в организме многих людей, однако не у всех он вызывает развитие заболеваний.
Передается ВПЧ при любом виде сексуального общения, будь то анальный, вагинальный или оральный контакт. Презерватив во время полового акта может помочь предотвратить передачу вируса, но не обеспечивает 100% защиту. ВПЧ часто передается через ранки, царапины и порезы — это основные места проникновения в организм папилломавируса. Возможна передача от матери к ребенку.
Мать может передать вирус своему ребенку во время родов, если у малыша есть микротрещинки на коже и слизистых оболочках. Если ребенок заразился штаммом ВПЧ, который вызывает генитальные бородавки, он также может заболеть папилломатозом дыхательных путей (новообразования на голосовых связках).
Тревожность, стресс и депрессия может влиять на секрецию гормонов и таким образом вызвать гормональный дисбаланс, который способен активизировать имеющийся папилломавирус. Когда выработка гормонов нарушена, иммунитет у человеказаметно снижается, и это создает идеальную среду для размножения вируса папилломы человека. Использование противозачаточных таблеток может также нарушить баланс эстрогенов и прогестерона и таким образом способствовать распространению инфекции.
Вот какие факторы провоцируют появление остроконечных кондилом на гениталиях мужчин и женщин:
- венерические заболевание, мочеполовые инфекции (уреаплазмоз, трихомониаз);
- снижение иммунитета;
- травмы слизистой влагалища, полового члена;
- неразборчивые половые связи;
- изменение микрофлоры влагалища;
- дисбактериоз кишечника.
Чаще всего кондиломы появляются при незащищенных интимных контактах в сочетании с ослаблением естественной защиты организма.
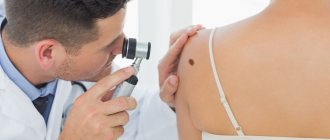
Методы диагностики
Поставить точный диагноз при кондиломах и вирусных бородавках во влагалище может квалифицированный гинеколог. На основании осмотра специалист делает выводы о развитии папилломавирусной инфекции. Дополнительно женщине назначают проведение расширенной кольпоскопии и ПЦР-исследования.
Цитологическое исследование мазка из области цервикального канала позволяет выявить атипичные клетки, подтвердить или исключить наличие диспластических процессов шейки матки. Иммунологические исследования помогают определить в крови антитела к папилломавирусу. Дополнительно необходимо провести обследование на распространенные венерические заболевания и ВИЧ-инфекцию.
Диагностика опухоли влагалища
Способ выявления новообразования доброкачественной природы зависит от вида опухоли и места ее расположения или локализации.
- Осмотр гинекологом.
Использование врачом зеркал позволяет распознать узел образования и определить широкое основание или ножку. Увидеть опухоль можно величиной до размеров куриного яйца. Врач способен заметить возвышенное пятно красного или синюшного цвета над отечной слизистой. При этом обратить внимание на утолщенные складки и рыхлую структуру, диагностировав гемангиому. С помощью пальпации определяется сформированное образование плотной структуры, находящееся на стенке влагалища. - Кольпоскопия.
Широкодоступный способ обследования влагалища женщины с помощью кольпоскопа. Позволяет обнаружить варикозные изменения сосудов, если образовалась гемангиома. С помощью данного метода можно правильно определить участок для забора материала для мазка на цитологию. - Трансвагинальное УЗИ.
Способно обнаружить любую опухоль влагалища и определить ее структуру, принимая в расчет показатель эхогенности.
Взятие мазка для цитологического исследования способно дать самые точные результаты относительно наличия атипичных клеток.
ПЦР-диагностику проводят для обнаружения вирусной инфекции, связанной с наличием папиллом. Ведь ВПЧ отличается высоким онкогенным риском.
При удалении доброкачественных опухолей обязательно проводят гистологическое исследование.
Методы лечения кондилом
Чаще всего к нам обращаются пациенты, имеющиеся остроконечные перианальные кондиломы, удаление которых можно проводить различными способами:
- радиоволновая терапия (удаление кондилом радионожом);
- криодеструкция (прижигание кондилом низкотемпературным жидким азотом);
- лазерная коагуляция (выпаривание патологических новообразований лазером);
- электрокоагуляция (применение высокочастотного тока).
Для профилактики рецидивирования кондиломатоза назначается противовирусная терапия. Также пациентам рекомендуется периодически посещать специалистов и сдавать анализы. Женщинам, которым удаляли кондиломы, следует дважды в год сдавать мазки и проходить гистологическую диагностику.
Терапия для беременных
Половые бородавки во влагалище могут появляться во время беременности на фоне ослабления естественной защиты организма. В этом случае необходимо как можно скорее обратиться к гинекологу, чтобы специалист провел комплексное обследование, вывел возможные сопутствующие заболевания, например молочницу. Хирургическое удаление остроконечных кондилом не проводят во время беременности, так как любые оперативные вмешательства противопоказаны для будущей матери.
Специалисты ограничиваются местной терапией, которая позволяет устранять зуд, воспаление, предупреждать появление инфекционных осложнений и частых рецидивов заболевания. Местные противовирусные препараты необходимо использовать только после разрешения лечащего врача.
Но иногда местное лечение влагалищных кондилом не приносит ожидаемого результата. Всему виной естественное снижение иммунитета, которое позволяет сохранить жизнеспособность плода и избежать выкидыша. Также обострение папилломавирусной инфекции вызывает гормональная перестройка организма женщины.
Если местные препараты не помогают избавиться от влагалищных кондилом, рекомендуется подождать некоторое время, используя ежедневно антисептики и другие безопасные средства, которые будут тормозить рост вируса. После родов у большинства женщин влагалищные бородавки полностью исчезают, что говорит о связи папилломавирусной инфекции и естественных изменений в организме будущей матери.
Профилактика
Избежать первичного попадания папилломавируса в организм человека практически невозможно. Специалисты пришли к выводу, что ВПЧ впервые проникает в кровь в период полового созревания и активного начала интимной жизни. Долгое время вирус может никак себя не проявлять, но при снижении иммунитета, гормональном дисбалансе, повреждениях слизистых оболочек гениталий и действии других предрасполагающих факторов развивается папилломавирусная инфекция. Предрасполагают к появлению заболевания незащищенные интимные контакты, частая смена половых партнеров. В результате контакта с мужчиной, который имеет вирусные бородавки на гениталиях, женщина может заразиться даже при наличии крепкого иммунитета.
Профилактика появления остроконечных кондилом влагалища и наружных половых органов включает в первую очередь предупреждение случайных интимных контактов без использования барьерных средств контрацепции. Рекомендуется придерживаться принципов здорового образа жизни, тщательно следить за качеством интимной гигиены и при появлении любых признаков гинекологических патологий и наружных воспалительных процессов обращаться к квалифицированным специалистам.
Типы доброкачественных опухолей
Доброкачественные новообразования влагалища представлены разнообразными видами. Обычно они выявляются при плановом осмотре гинекологом, если не дают о себе знать. При появлении дискомфорта женщина обращается к врачу сама.
- Миома, фиброма (или фибромиома).
Данные виды доброкачественных новообразований обычно имеют округлую или овальную форму. Рельеф опухолей гладкий. Консистенция отличается особой плотностью и мягкостью. Образуются опухоли из клеточных разрастаний различных тканей (гладкомышечная, соединительная и др.). Новообразования имеют ограниченную подвижность. Их связь с подслизистой оболочкой влагалища или кожной складкой (большой половой губой) совершенно безболезненна. - Гемангиома.
Представляет собой мягкой природы новообразование из сосудов. Опухоль имеет красный или синюшный оттенок. Слизистая оболочка вокруг образования отечна, наблюдается уплотнение складок и рыхлость эпителия. Данный вид опухоли может расширяться и охватывать цервикальный канал и полость матки. Часто возможны осложнения (изъязвление и некроз опухолей). - Липома.
Новообразование формируется из жировых тканей. Локализуется в зоне лобка и больших половых губ. Жировая капсула или жировик возникает в результате закупорки сальных протоков. Консистенция образования мягкая, подвижная, имеет четко обозначенную форму. - Миксома.
Ее образуют остатки зародышевой соединительной ткани. Опухоль типична для пожилых пациенток. Местом локализации служит подкожная жировая клетчатка лобка и больших половых губ. Растет медленно. Менять природу новообразование не склонно, особой опасности для женщин не представляет. - Папиллома (кондилома).
Новообразование формируется из эпителиальных тканей. Представляет собой сосочки на ножках или на широком основании. Обычно обнаруживается на стенках влагалища. Причиной появления служит ВПЧ. - Лимфангиома.
Опухоль имеет мелкобугристую структуру. Формируется из лимфатических сосудов. Представляет собой образование бледно-синюшнего оттенка, состоящее из множества узелков. Внутри их находится лимфа. Мягкая припухлость может быть болезненной и особо чувствительной. Иногда появляются плотные включения. Известны случаи нагноения. - Кисты.
Это специфические образования или шишки, заполненные жидкостью или тканями эпителия. Особенно часто во влагалище женщины обнаруживаются кисты бартолиновых желез. Их возникновение связано с наличием в организме бактериальной инфекции.
Ретенционные кисты могут встречаться в верхнем отделе или на стенках влагалища. Их появление имеет отношение к внутриутробному развитию эмбриона. У него на ранней стадии развития происходит зарождение двух протоков: Гартнеров (Вольфов) и Мюллера. Когда плод развивается, из правого и левого Гартнерова протока происходит формирование половых органов мужчины. Правый и левый Мюллеров проток инициируют зарождение гениталий женщины. Проток, оставшийся не у дел, постепенно отмирает. Иногда происходит перерождение остатков обоих систем проходов. Как результат у женщины появляются кисты. Чаще всего это участь молодых. Иногда причиной появления кист во влагалище могут быть атипичные очаговые включения из эпителиального слоя или бывшие гематомы.