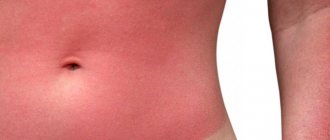
Любое внешнее воздействия на организм, например, изменение температуры воздуха или контакт с раздражителями, моментально отражается на состоянии кожных покровов. Иногда на теле появляются красные пятна, отеки. Человек испытывает зуд и жжение.
Вызвать подобные симптомы могут внутренние болезни и контакт с агрессивными химическими веществами. Одной из распространенных причин зуда и покраснений кожных покровов является аллергия. От нее чаще страдают дети. Однако и организм взрослого человека может неадекватно реагировать на внешние раздражения.
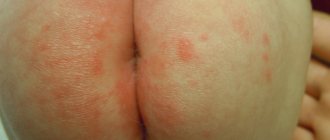
У ребенка причиной зуда и покраснения кожи на теле часто становятся такие инфекционные заболевания, как ветряная оспа или скарлатина. Основные симптомы сопровождаются гипертермией, слабостью, общим недомоганием. У грудничков часто наблюдается диатез, при котором высыпания локализуются на голове, в области лица, где формируются корки. При отсутствии терапии в зонах покраснения образуются мокнущие пятна. Обычно аллергическую реакцию провоцируют фруктовые соки, новые смеси для прикорма.
В клинике «Россимед» ведут прием опытные врачи-аллергологи и дерматологи, которые смогут выявить причину возникновения аллергии и назначат необходимое лечение.
Возможные причины
Перегрев или переохлаждение у людей с повышенной чувствительностью вызывают зуд и покраснение кожи. Зимой страдают руки и лицо. Реже − закрытые одеждой участки. Кожа может покраснеть от мороза и ветра, на ней появляются мелкие трещинки. Это доставляет существенный дискомфорт, поскольку чешется и шелушиться. Что открывает возможность для проникновения инфекции.
Причиной зуда и покраснений на теле выступают и высокие температуры окружающей среды. А также прямое воздействие ультрафиолетовых лучей. При длительном пребывании под открытым солнцем на теле появляются красные пятна, затем на них формируется мелкая сыпь. При сильных ожогах возникают волдыри. При перегреве повышается температура тела до 37,2 градусов, наблюдается тошнота и рвота.
Нейродермит вызывает зуд и покраснение кожи, причинами которых выступают перенесенные ранее аллергии. Однако заболевание развивается у лиц с наследственной предрасположенностью, при недостатке витаминов и сбоях в работе внутренних органов.
Нейродермит может возникнуть на фоне переутомления или стресса. Пациенты страдают от нестерпимого кожного зуда и покраснений, локализованных в области паха, на руках и ногах, шее и голове.
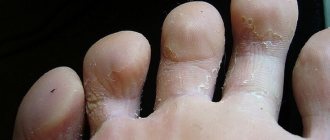
Грибковые поражения кожного покрова затрагиваю различные участки тела. Симптоматика зависит от конкретного вида инфекции. Обычно на коже появляются зоны покраснений и припухлостей. Небольшие очаги поражения сливаются между собой и превращаются в бляшки. Кожа чешется и шелушится.
Псориаз представляет хроническое заболевание, которое развивается в молодом возрасте. Основными причинами становятся психологические стрессы, скудное питание, дефицит витаминов. На коже головы и тела формируются бляшки, покрытые мелкими белыми или серебристыми чешуйками, которые отшелушиваются.
Другие причины покраснения кожи могут быть вызваны нарушением функции щитовидной железы. Одними из симптомов сахарного диабета является зуд и сухость кожных покровов. Эти признаки развиваются вследствие обезвоживания организма.
Если человек страдает от зуда и покраснения кожи ног, то, возможно, причиной является варикоз нижних конечностей. В такой ситуации расчесу поврежденных участков могут привести к образованию трофических язв.
Кроме того, взывать подобные симптомы могут:
- Сбои в работе центральной нервной системы.
- Патологии почек и печени.
- Наличие в организме паразитов, например, клещей, вшей, глистов.
- Заболевания крови – анемия, варикоз.
Однако чаще рассматриваемые симптомы возникают из-за аллергии.
Локализация очагов поражения позволяет судить о причинах появления красных пятен на теле.
Лицо в основном страдает от плохой косметики, низкого качества водопроводной воды, которую используют для умывания, загрязненного воздуха. Причиной раздражения становится неаккуратное бритье. Холодный воздух вызывает обветривание лица, на нем появляются трещинки. Поэтому рекомендуется зимой использовать защитный крем.
Руки могут покрываться пятнами и чесаться из-за различных внутренних заболеваний. Например, при патологиях печени и нарушении функции щитовидной железы чешутся как кисти, так и на другие участки тела – живот, в область шеи, нижние конечности.
При почечной недостаточности в сыворотке крови скапливается высокий процент мочевины, что вызывает зуд. Нейродермит становится причиной образования покраснений на запястьях, локтевых суставах и других сгибах рук.
Ноги чешутся по разным причинам. Нестерпимый зуд вызывают грибковые поражения, варикозное расширение вен, цирроз печени и гепатит. Пораженные участки кожи можно наблюдать на нижних конечностях при псориазе, заболеваниях костной ткани, сбоях эндокринной и нервной системы.
Записаться на прием онлайн
Записаться
Как проявляются покраснения при сосудистых заболеваниях?
Варикозное расширение нижних конечностей сопровождается отеком, который усиливается к вечеру. Если появилось покраснение, то (внимание!) это уже может быть тромбофлебит. При тромбофлебите покраснение на ногах сопровождается ознобом и лихорадкой, кожа краснеет по ходу вен, а сами вены уплотняются.
В клинике MEDICUS с данными проблемами работают ведущие специалисты, имеющие огромный опыт в решении подобных проблем. Выбирайте методы представлены ниже и записывайтесь по форме он-лайн записи.
Заболевания
Пищевая аллергия развивается при употреблении некоторых продуктов. К ним следует отнести всевозможные сладости, шоколад, цитрусы и экзотические фрукты, яйца, пряности, соления и маринованные овощи. Зачастую вылечивать пищевую аллергию не приходится. Достаточно удалить из рациона провоцирующие продукты и симптомы исчезнут самостоятельно. Однако при появлении признаков общей интоксикации – рвоты, тошноты, поноса требуется обращение к врачу.
Кроме того, аллергенами могут выступать некоторые компоненты фармакологических препаратов. Сыпь и покраснение кожи вызывает прием антибиотиков. В тяжелых случаях может развиться анафилактический шок.
Контактная аллергия возникает при непосредственном воздействии раздражителя на кожу. В качестве аллергена могут выступать средства гигиены и бытовой химии, косметика, парфюм. Иногда причиной покраснений становится тесная обувь и элементы одежды, например, ремни, резинки, лямки. Раздражение могут вызвать ювелирные украшения и бижутерия.
Стресс как причина зуда кожи. Нередко можно заметить, что лицо человека краснеет при сильном волнении. Однако при постоянном нервном напряжении на теле может появиться сыпь, которая чешется и оставляет существенный дискомфорт. Помимо наружных препаратов, в таких ситуациях назначаются успокаивающие средства. Иногда необходимой становится серьезная психотерапия.
Болезни кожи при сахарном диабете
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
Часто дерматологические проявления могут выступать в качестве «сигнальных признаков» СД: зуд кожи, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии).
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Acanthosis nigricans. Характеризуется ворсинчатыми гиперпигментированными разрастаниями, преимущественно в складках шеи и подмышечной впадине. Больные жалуются на «грязную кожу», которую невозможно отмыть. На самых выступающих точках суставов пальцев иногда также имеются мелкие папулы. В основе патогенеза лежит выработка печенью инсулиноподобных факторов роста, которые вступают в связь с эпидермальными рецепторами и вызывают утолщение эпидермиса и гиперкератоз.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек. Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина. Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Грибковые поражения кожи. Наиболее часто развивается кандидоз, обычно вызываемый Candida albicans. Чаще встречается в пожилом возрасте и у тучных пациентов с преимущественной локализацией очагов в области гениталий и крупных складок кожи, межпальцевых складок, слизистых оболочек (вульвовагинит, баланопастит, ангулярный хейлит). Кандидомикоз может играет роль «сигнального симптома» СД.
Кандидоз любой локализации начинается с сильного и упорного зуда, в дальнейшем к нему присоединяются объективные признаки заболевания. Сначала в глубине складки появляется белесоватая полоска мацерированного рогового слоя, формируются поверхностные трещины и эрозии. Поверхность эрозий — влажная, блестящая, синюшно-красного цвета, окаймленная белым ободком. Вокруг основного очага появляются «отсевы», представленные мелкими поверхностными пузырьками и пустулами. Вскрываясь, эти элементы превращаются в эрозии, также склонные к росту и слиянию. Диагноз подтверждается при микроскопическом или культуральном исследовании.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой. Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам. Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину). Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов. Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.
Литература
- С. Г. Лыкова, О. Б. Немчанинова. Поражения кожи при сахарном диабете (патогенез, патоморфология, клиника, терапия). Новосибирск: Новосибирский медицинский институт. 1997. 44 с.
- А. С. Машкиллейсон, Ю. Н. Перламутров. Кожные изменения при сахарном диабете // Вестник дерматологии и венерологии. 1989. № 5. С. 29–31.
- А. Ю. Сергеев, Ю. В. Сергеев. Грибковые инфекции. Руководство для врачей. М., 2003.
- И. И. Дедов, В. В. Фадеев. Введение в диабетологию: Руководство для врачей. М., 1998. 404 с.
- М. И. Мартынова, Е. Е. Петряйкина, В. Ф. Пилютик. Особенности нарушения кожных покровов при инсулинзависимом сахарном диабете. «Лечащий Врач».
И. Б. Мерцалова, кандидат медицинских наук РМАПО, Москва
Как предупредить артрит?
Важно понимать: нет ни одного гарантированного способа избежать развития артрита. Не всегда удается точно выяснить причину болезни, поэтому и защититься от нее сложно. Можно лишь попытаться снизить риск возникновения артрита и его осложнений.
- Соблюдайте режим дня. Спите не меньше 8 часов ночью, днем — по потребностям и возможностям. Полноценный сон укрепляет иммунитет, снижает риск развития инфекционных заболеваний — одной из причин артрита.
- Больше двигайтесь. Плавание, пешие прогулки, занятия йогой, спокойный бег, фитнес — все это пойдет на пользу суставам.
Бег с партнером сильно мотивирует
- Правильно питайтесь. В рационе должны быть продукты, богатые полиненасыщенными жирными кислотами (рыба, растительное масло), кальцием и фосфором (молоко и кисломолочные продукты). Они укрепляют костную хрящевую ткань суставов. Добавьте в ежедневное меню источники витаминов — свежие фрукты, овощи, зелень. Уменьшите долю быстрых углеводов и животных жиров.
- Следите за весом. При ожирении увеличивается нагрузка на суставы, нарушается обмен веществ, растет риск заболевания артритом.
- Избавьтесь от вредных привычек. Бросьте курить, ограничьте прием спиртного.
- Укрепляйте иммунитет. Волшебной таблетки, способной активировать защитные силы организма, не существует. На пользу пойдет закаливание, солнечные ванны. Исключите стрессовые ситуации, не работайте на износ, берегите себя.
- Не переохлаждайтесь. Одевайтесь по погоде, держите ноги в тепле, поддерживайте комфортную температуру в помещении.
Артрит — серьезное заболевание, которое может резко изменить жизнь в худшую сторону. Если у вас отекли или покраснели суставы, появилась боль или скованность в движениях — не медлите с визитом к врачу. Чем раньше вы начнете лечение, тем проще будет затормозить развитие болезни и избежать осложнений.
Читайте также
Артериит
Набухание и отек артерий виска могут быть вызваны темпоральным артериитом – состоянием, при котором височные артерии, которые участвуют в кровоснабжении черепа и мозга, повреждаются и воспаляются. Это…
Подробнее
Фибромиалгия
«Что хорошо рапознается, то хорошо лечится» — сказал когда – то давно Гиппократ и был абсолютно прав, потому что только поняв причину и природу расстройства в человеческом организме, можно успешно избавиться…
Подробнее
Боль и припухание суставов
Симптомы боли и припухания в суставах могут варьироваться у каждого человека по-разному и зависят от того, какие суставы затронуты. Независимо от причины, боль и припухание суставов могут доставлять значительный…
Подробнее
Ревматоидные узелки
Ревматоидные узелки являются наиболее распространенным дерматологическим проявлением ревматоидного артрита (РА), встречающегося примерно у четверти пациентов с РА. Подобно другим аутоиммунным заболеваниям,…
Подробнее
Боль и припухание суставов, ревматический артрит
Боль и припухание суставов являются частой причиной недомогания и нарушения качества жизни пациентов. В связи с этим различают следующие разновидности заболеваний суставов: артроз (изнашивание и разрушение…
Подробнее