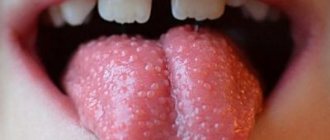
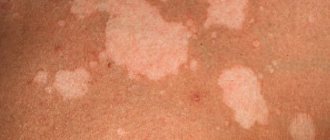
Новорожденный ребенок – большая ответственность для молодых родителей. На приеме у педиатра родители обычно задают много вопросов. Особенно, если ребенок первый. В моём личном топе первое место занимают кормление и колики. Второе — сыпи!
На фотографиях в соцсетях у младенцев чистые розовенькие щечки и ангельская улыбка. А в жизни на коже появляются покраснения, прыщи, шелушение и другие неожиданности. Мамы к этому не готовы. Они пугаются и начинают искать причину. Соседки советуют соблюдать диету, бабушки сетуют на «плохое молоко». Если не повезёт, то и врач напугает аллергией или назначит анализы, половина из которых окажется ненужной.
Попробуем разобраться, какие кожные проблемы младенцев не требуют лечения и являются нормой в грудничковом возрасте, а какие нет. Сразу договоримся: любая сыпь должна быть осмотрена врачом очно. По фотографии диагноз не ставится, потому что врач осматривает элементы сыпи, трогает наощупь, иногда нужны специальные диагностические тесты. В сомнительных случаях педиатр дает направление к дерматологу.
Информация ниже дана для того, чтобы молодые мамы перестали бояться каждого прыщика, разобрались в состояниях, которые не требуют медицинской помощи, и уяснили, когда же отвести ребенка к педиатру.
Как выглядит новорожденный
Если роды проходят благополучно, сразу после рождения новорожденного ребенка кладут матери на живот. Его кожа может быть ярко-розовой, а может быть бледной, кисти и стопы синеватого оттенка. Это пугает молодых мам, если они раньше слышали или читали что-то про гипоксию и цианоз. Но если врачи в родзале спокойны и не оказывают реанимационных мероприятий, значит это – вариант нормы. Здоровый ребенок может быть таким в первые минуты жизни. Кроме того, тело новорожденного покрыто первородной смазкой – ребенок выглядит, как будто его измазали творожным сыром. И это тоже нормально, хоть и непривлекательно. Смазка играет важную роль в защите кожи от микробов, поэтому кожу малыша, лишь слегка промакивая, не вытирают полностью.
Через 5-10 минут после родов кожа новорожденного становится ярко-розовой, почти красной. Это нормальное состояние — физиологическая эритема. Давление воздуха меньше, чем давление жидкости, в которой находился ребенок внутриутробно. Когда кожные покровы перестают испытывать сопротивление, к ним активно приливает кровь. Организм привыкает к новой форме жизни. Постепенно сосуды сузятся, и кожа станет привычного розового цвета к концу недели у доношенных детей и через 2-3 недели у недоношенных.
В помощь маме: осмотр кожи малыша
Все мы знаем выражение «кожа как у младенца». При этом многие представляют новорождённого как маленький комочек с очень мягкой и розовой кожей. Но чаще всего это не так. Давайте разберёмся, какие высыпания на коже пугают родителей в первый месяц жизни малыша и о чём они говорят.
На приёме нередко звучат жалобы родителей на то, что у ребёнка появились «какие-то прыщики» на коже. И зачастую высыпания связывают с аллергией.
Первый месяц жизни – это период адаптации. В это время кожа ребёнка активно заселяется микрофлорой и привыкает к воздушной среде. А значит, изменяется и её внешний вид. Часто родителей беспокоят следующие безобидные состояния.
Простая эритема – красные пятна небольшого диаметра. Могут располагаться на любых участках кожи. Причина возникновения – расширение сосудов. Чаще всего заметны на второй-третий день после рождения, не беспокоят малыша. Проходят за несколько дней самостоятельно.
Токсическая эритема – тоже красное пятно, но в середине есть ещё маленький «прыщик». Во всём похожа на свою «тёзку» – простую эритему, только начинается из-за заселения кожи микрофлорой.
Шелушение. Оно бывает крупным и мелким, напоминает облезающую кожу после загара. Заметить его можно в первые дни жизни.
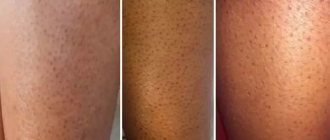
Милии – маленькие белые точки, чаще расположенные на носу. Это закупоренные волосяные фолликулы. Давить их не надо, они пропадут сами.
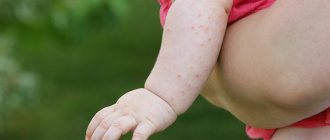
Акне новорождённых, или младенческие угри – одно из самых интересных состояний. Высыпания и вправду похожи на прыщи, иногда даже с белой головкой. Найти их можно на лице, плечах и груди. У одного малыша это будут единичные прыщики, а другой будет ими густо усыпан. Время возникновения – примерно конец первого месяца жизни.
Именно акне многие родители склонны принимать за проявление аллергии. Но причина совсем в другом.
Это всего лишь реакция сальных желёз на гормоны в материнском молоке. Важно, что общее состояние малыша при этом никак не меняется. Акне – это самое продолжительное состояние из всех перечисленных. Оно может сохраняться на коже ребёнка от одной-двух недель и до целого месяца. Проходит самостоятельно и не оставляет никаких следов.
Все вышеперечисленные изменения на коже относятся к физиологическим. Они никак не сказываются на общем состоянии ребёнка, не требуют лечения и проходят со временем.
Ряд других симптомов требует активного участия родителей. Например, потница возникает из-за того, что ребёнок долго находится в очень тёплых условиях. Протоки потовых желёз у малышей в норме закрыты. Но сами потовые железы при перегревании выделяют пот. Именно он и вызывает раздражение внутри кожи вокруг потовых желёз. Чтобы вылечить его, создайте комфортные условия окружающей среды. Важно поддерживать дома температуру воздуха 20–22 °С и влажность 40–60 %. И ни в коем случае не кутать младенца.
Пелёночный дерматит, или опрелость – раздражение кожи под подгузником из-за длительного контакта с физиологическими выделениями. Также причиной может быть частое использование влажных салфеток. Раздражение часто выглядит как сильное покраснение с чёткими границами. Лечение основано на коррекции правил гигиены. Они простые, и при их соблюдении опрелость проходит за несколько дней:
- Сократите время использования памперсов и чаще устраивайте воздушные ванны.
- Подмывайте ребёнка под проточной водой только после акта дефекации.
- Насухо промакивайте кожу после подмывания.
- Используйте влажные салфетки без отдушек только при отсутствии воды.
- Применяйте защитные кремы под подгузник.
Кожа новорождённых очень нежная и легко травмируется. Поэтому она требует очень бережного отношения к себе. И помните: далеко не все высыпания связаны с аллергией. Но если высыпания появились, их лучше всё же показать врачу и не заниматься самолечением.
Данияр Жураев, детский невролог.
Фото depositphotos.comМнение автора может не совпадать с мнением редакции.
Мраморная кожа
В течение первого месяца жизни кожа ребенка иногда выглядит мраморной. Равномерный сетчатый рисунок из белых, фиолетовых, красноватых пятен — это реакция сосудов кожи на холод. Поэтому данный феномен чаще всего замечают при пеленании. Если мраморность симметричная и исчезает при согревании, то повода для беспокойства нет. В других случаях стоит обсудить этот симптом с педиатром, чтобы не пропустить раннюю диагностику болезней сердца, легких или самой кожи.
Шелушение
На вторые-третьи сутки после родов кожа новорожденного начинает шелушиться. Шелушение наблюдается у всех, но разной степени выраженности. Наиболее сильно, если ребенок переношен. Причина – та же перестройка организма к существованию на воздухе. Кожа теряет влагу, и верхний слой постепенно слущивается. Физиологическое шелушение не требует лечения и самостоятельно проходит в течение нескольких дней.
Если шелушение обильное и приводит к глубоким трещинам, кожу смазывают специальными увлажняющими средствами – эмолентами. При ярко выраженном шелушении требуется исключить врождённые болезни кожи, такие как ихтиоз, гиперкератоз и другие.
Лечение милиумов
Милиумы самостоятельно не проходят, избавиться от них с помощью косметических средств практически невозможно. Ни в коем случае не следует самостоятельно выдавливать милиумы, т. к. при этом травмируется волосяной фолликул и сальная железа. Подобное самолечение нередко приводит к последующему формированию более крупного угря или присоединению инфекции, может вызвать образование грубого рубца.
Лечение милиумов проводится врачом-дерматологом и заключается во вскрытии и удалении капсулы кисты с ее содержимым. Выбор метода удаления зависит от локализации, числа, размеров и глубины расположения милиумов. При единичных милиумах проводится их механическое удаление (с помощью стерильной иглы и кюретажа) с предварительной и последующей антисептической обработкой кожи. Небольшие ранки, оставшиеся после такой процедуры, бесследно заживают самостоятельно.
При множественных белых угрях применяются современные методы — удаление милиумов лазером, радиоволновым методом или электрокоагуляцией. Образовавшиеся на месте прижигания корочки сходят самостоятельно в течение 10-14 дней. Удаление более 10 элементов за один прием не рекомендуется во избежание значительной травматизации кожи и нарушения работы сальных желез.
Токсическая эритема
Ко второму — третьему дню жизни у 70% доношенных новорожденных на коже появляется мелкая красная сыпь. Изредка это состояние возникает и у недоношенных. Сначала появляются пятна, в течение часа в центре образовывается желтый бугорок размером 1-2 мм. Элементы сыпи располагаются на лице, туловище, руках и ногах, могут сливаться между собой. Причина токсической эритемы неизвестна, однако высыпания проходят без лечения через 1-7 дней и не представляют опасности.
При нетипичной клинической картине или наличии других симптомов врач назначает дополнительное обследование, чтобы исключить другие причины сыпи, например, инфекцию.
Акне новорожденных
У 20% новорожденных с третьей недели жизни появляется сыпь, похожая на подростковые угри. Маленькие гнойнички, окруженные красным венчиком. Они располагаются на лице, голове, груди, плечах, реже на животе. Состояние получило название «акне», хотя в литературе чаще встречается термин «цефалический пустулез» (от слов «цефало» — голова и «пустула» – гнойник) или «неонатальный пустулез». Основные две причины – влияние гормонов матери при грудном вскармливании и заселение кожи микроорганизмами. Элементы сыпи разрешаются без лечения через 1-3 месяца. Это состояние не опасно, не доставляет дискомфорта ребенку и приводит к самостоятельному выздоровлению, поэтому необходимости в назначении препаратов нет. Исключение составляют тяжелые случаи, когда сыпь обильная, приводит к вторичному инфицированию или заживает с формированием рубцов.
Как ускорить процесс рассасывания белых точек у ребенка
Родители желают избавить чадо от страданий, стараются помочь новорожденному, устранить атрибуты на носу. Педиатры не рекомендуют взрослым вмешиваться в протекание физиологических процессов, связанных с выведением избыточного количества гормонов. Малыш адаптируется к новым условиям окружающей среды, справляясь с возникающими дефектами самостоятельно.
Нуждаетесь в совете опытного врача?
Получите консультацию врача в онлайн-режиме. Задайте свой вопрос прямо сейчас.
Задать бесплатный вопрос
Проходят белые точки на носу у грудничка до двухмесячного возраста, по окончании этого периода у новорожденного очищается эпидермис. Если причины появления милиумов естественны, прыщики пропадут без применения терапии. Чрезмерная забота может затянуть процесс восстановления состояния покровов, продлить период высыпаний, усугубить ситуацию.
Чтоб убедиться, что белые образования у малыша на носу не опасны, не свидетельствуют о протекании тяжелой патологии, записываются на консультацию к педиатру для определения природы точек, назначения лечения.
При наличии у новорожденного просянки важно избежать травмирования белых наростов на носу: расчесывая проблемные участки, заносится инфекция. Чтоб избавиться от формирований, соблюдают гигиенические нормы:
- своевременно подстригают ногти на ручках и ножках младенца, препятствуя повреждению пузырьков, точек;
- обеспечивают чистоту эпидермиса ребенка.
Для ускорения процесса очищения кожи новорожденного от прыщиков белого цвета, располагающихся на носу и щеках, родителями регулярно выполняются манипуляции:
- Умывания младенца, у которого наблюдаются точки на лице, травяными составами из череды, ромашки. Сухое вещество заваривают кипятком, процеживают, добавляют в воду при купании новорожденного. Жидкость снимает раздражение, формирует защитный слой на коже младенца, способствует избавлению от проблемы на носу у грудничка.
- Протирание пораженных белыми маленькими точками участков ватным диском, смоченным в материнском молоке. Процедура обеспечивает выведение элементов без риска развития аллергии, осложнений.
- Применение воды с добавлением марганцовки для снятия раздражения кожи у новорожденного, избавления от белой просянки, точек. Раствор имеет светло-розоватый оттенок, способствует очищению от наростов. Превышать концентрацию кристаллического вещества нельзя, есть риск усугубить ситуацию, увеличить площадь высыпания на носу.
- Регулярное умывание малыша кипяченой теплой водой, процедура выполняется от 3 раз в сутки.
Обеспечив чистоту покровов, придерживаясь гигиенических норм, можно избавить дерму новорожденного от белых узелков, точек.
Младенческое акне
Такая же сыпь у детей после трехмесячного возраста называется младенческое акне. Она сохранятся как затяжное акне новорожденных или возникает заново в 2-3 месяца. Отличается от акне новорожденных только возрастом детей и продолжительностью высыпаний. Самостоятельное разрешение наступает в течение 6-12 месяцев. Младенческие угри могут быть фактором риска угревой сыпи в подростковом возрасте.
Потница
Развивается у детей со второй недели жизни при перегревании. Сыпь имеет разные проявления: мелкие красные пятнышки, узелки, гнойнички или пузырьки в толще кожи. Потница может возникнуть на любых участках тела: в складках, на лице, волосистой части головы, туловище, руках и ногах. Причина высыпаний – закупорка потовых желез.
К этому располагают несколько факторов:
- высокая температура в помещении;
- повышение температуры тела у ребенка;
- плотная одежда, недышащая ткань, например, наматрасник из клеёнки;
- длительное лежание в одной позе.
Лечение заключается в общем уходе:
- ежедневное купание без мыла и других химических средств;
- использовании более легкой и свободной одежды;
- поддержание в комнате температуры воздуха 22-24 градуса С;
- проветривания.
При выполнении этих условий потница в течение нескольких часов сходит на нет. Перечисленные рекомендации относятся и к профилактике.
Для прогулок на улице ребенка одевают как взрослого плюс один слой одежды. Перекутывать не нужно. Надевать в теплую погоду чепчик также нет необходимости.
В холодное время года раздевайте ребенка при длительном пребывании в магазине, торговом центре и других помещениях. Во время бодрствования укладывайте малыша на живот, держите на руках вертикально, чтобы разнообразить его движения.
Причина появления белых точек на лице у новорожденного
У ребенка на первом году жизни возникают светлые прыщики на носу из-за переизбытка гормонов у мамы. Детский организм получал их вместе с питательными веществами во время внутриутробного развития, поступление элементов после рождения малыша происходит при кормлении молоком.
Появление небольших точек белого цвета на щеках, на носу новорожденного может быть следствием закупорки сальных желез. Милиумы являются маленькими прыщиками со скопившимся в них секретом, в народе их называют просянкой.
К закупорке желез у младенца приводит недоразвитость жизненных систем: организм новорожденного развивается, ему не под силу обеспечить своевременность оттока кожного сала. По мере взросления белым образовавшимся точкам на носу свойственно проходить самим.
Опрелости
Более серьезная реакция кожи на перегрев — опрелость. Возникает в естественных складках. Выглядит как покраснение, иногда с мокнутием и эрозиями. При длительном процессе может присоединиться бактериальная или грибковая инфекция, тогда поверхность пораженной кожи влажная, ярко-красная, с прозрачным или гнойным отделяемым. Меры профилактики такие же как при потнице.
Кожу в складках обрабатывают присыпками. Если нормализация микроклимата и ухода за новорожденным не приводит к уменьшению опрелостей, необходимо показаться врачу. При наличии осложнений может понадобиться антибактериальная терапия или местные стероидные мази.
Пеленочный дерматит
Отличительная особенность этой сыпи в том, что она появляется только в области под подгузником, другие участки тела остаются чистыми. Причиной является повышенная влажность и раздражающее действие кала.
Сыпь обнаруживается в области ягодиц, на бедрах, нижней части живота в виде отдельных элементов или сплошных участков измененной кожи. Элементы сыпи разнообразны: красные пятна, бугорки, гнойнички или шелушение.
Для облегчения состояния нужно менять подгузник и подмывать ребенка сразу после дефекации. Во время переодевания устраивать воздушные ванны, то есть оставлять ребенка полежать голышом, можно прикрыть обычной сухой пеленкой. Смазывать кожу специальным кремом под подгузник.
Менять подгузник каждые 3 часа, даже если он заполнен совсем немного. При сильном наполнении чаще. При неэффективности этих мер стоит обратиться к врачу. Возможно, понадобятся местные глюкокортикоидные средства.
Профилактические меры
Практически все прыщи у малышей не являются опасными. Их возникновения легко избежать, если соблюдать ряд мер:
- следите за своим рационом;
- если есть реакция на смесь, то замените ее;
- правильно ухаживайте за малышом и соблюдайте гигиену;
- проводите младенцу воздушные ванны;
- стирайте белье малыша специально предназначенными порошками.
Если прыщи долго не проходят и мешают новорожденному, врачи обычно прописывают лекарственные препараты: Пантенол, Бепантен или Цинковую мазь.
Себорейный дерматит
Появляется у грудничков вскоре после рождения и продолжается до года. Желтые чешуйки и шелушения чаще всего расположены на волосистой части головы и за ушами, но могут быть и в других складках – подмышечных, локтевых, паховых. В быту их называют «молочные корочки». Из-за сходства с атопическим дерматитом себорею иногда считают проявлением аллергии. Причины этого состояния до конца не изучены, однако взаимосвязь с аллергией не выявлена.
Себорея проходит без лечения, в большинстве случаев в первый год жизни. В отличие от атопического дерматита сыпь не вызывает зуд и не доставляет дискомфорта ребенку. Если ради эстетики хочется избавиться от себорейных корочек, перед купанием голову малыша смазывают маслом, а затем вычесывают мягкой расческой.
В сомнительных случаях, при расположении себореи на теле имеет смысл обратиться к доктору, чтобы уточнить диагноз.
Себорейный дерматит у детей: как помочь ребенку
Себорейный дерматит у детей
Современная медицина в последнее десятилетие вышла на качественно новый уровень знаний, что позволило по — новому взглянуть на причины многих широко распространенных заболеваний, в том числе себорейного дерматита.
Что такое себорея или себорейный дерматит?
Согласно определению, себорейный дерматит (СД) – хроническое рецидивирующее заболевание кожи, связанное с повышенной секрецией кожного сала, изменением его качественного состава и характеризующееся локализацией в областях скопления сальных желез – на волосистой части головы, на лице, верхней части туловища, складках.
Причины. Патогенез.
Причиной себорейного дерматита является избыточная колонизация дрожжевого гриба Malassezia spp., относящегося к условно-патогенной микрофлоре организма человека. Существует немало причин, по которым этот микроорганизм начинает активно размножаться, приводя к развитию воспалительного процесса на коже. Среди наиболее вероятных факторов называют эмоциональный стресс, дисфункции в нейроэндокринной, иммунной системе, наличие очагов хронической инфекции, заболевания желудочно-кишечного тракта, избыточная масса тела, дисбаланс микроэлементов, использование некоторых лекарственных препаратов, например психотропных средств. Дополнительными факторами, способствующими тяжести процесса, будут являться теплая среда, повышенная секреция сальных желез, индивидуальная чувствительность (гиперреактивность кожи, снижение иммунного статуса, нарушение эпидермального барьера).
Следует отметить, что Malassezia spp., являются липофильными микроорганизмами, и их жизненный цикл зависит от количества и качества кожного сала, выработка которого существенно варьирует в разные возрастные периоды.
Интенсивность колонизации Malassezia изменяется с возрастом и напрямую связана с функциональной активностью сальных желез, а значит и проявлениями себорейного дерматита у детей: максимально выражена у новорожденных, грудных детей, подростков и лиц молодого возраста, а минимально — у детей с 2 до 9 лет.
| Возрастной период | Проявления себорейного дерматита у детей |
| 0-2 лет | очень часто |
| 2-3 года | крайне редко |
| 4-5 лет | крайне редко |
| 5-7 лет | крайне редко |
| 7-10 лет | крайне редко |
| 11-12 лет | часто |
Симптомы себорейного дерматита у детей
Первый эпизод себорейного дерматита может случиться в период новорожденности. Такое состояние определяется как гнейс или колыбельный чепчик и встречается более чем половины новорожденных и грудных детей. У младенца на волосистой части головы появляются многослойные жирные чешуйки или корочки, различного оттенка желтого цвета, количество корочек и чешуек широко варьирует у каждого ребенка, и может проявляться минимальным поражением в теменной зоне или волосистой части головы, переходя на лицо.
Причиной развития такого состояния в первый год жизни ребенка является активная работа сальных желез под влиянием половых гормонов матери, как правило, процесс разрешается в течение 1-1,5 месяцев, В случае минимальных проявлений не требуется медикаментозного лечения. Достаточно лишь щадящего ухода.
На фотографии ребенок в возрасте 6 месяцев, родился от второй беременности. Мать страдает атопическим дерматитом. У мальчика на голове в теменной области отмечаются сухие, желтоватые корочки, плотно прилегающие к коже и с трудом удаляющиеся. Рекомендован щадящий уход и топическая терапия.
Однако, у 10-15% детей, процесс может носить более распространенный характер. Высыпания представлены эритематозно-сквамозными очагами, чешуйки желтоватого цвета.
На фотографии ребенок в возрасте 1 месяц, родился от первой беременности. Акушерско-гинекологический анамнез матери не отягощен. Рекомендован щадящий уход и наружные лекарственные препараты.
Осложнения
В очень редких случаях патологический процесс распространяется далеко за пределы «классических» себорейных зон, поражает складки кожи, появляется мокнутие. У ребенка страдает общее состояние. В такой ситуации требуется госпитализация и только наружных средств будет недостаточно.
На фотографии ребенок в возрасте 1 месяца, родился в срок от первой беременности, мать здорова.
У большинства детей в течение первого года жизни ребенка себорейный дерматит затихает. И в возрасте от 2 до 9 лет встречается крайне редко.
С началом полового созревания происходит активация сальных желез, потовых желез, меняется качественный состав кожного сала, кроме того, в период препубертата и пубертата происходят существенные изменения в иммунной, нервной системе, что также приводит к изменению баланса между макро и микроорганизмом.
Диагностика
Высыпания при себорейном дерматите располагаются на коже волосистой части головы, лица, ушных раковин, верхней части туловища, преимущественно в области грудины и лопаток, и в крупных складках.
Воспалительный кожный процесс начинается с покраснения и небольшой инфильтрации кожи с распространением шелушащихся пятен, папул округлой формы по периферии очагов. При этом тяжесть себорейного дерматита не зависит от количества грибов.
Очень часто, себорейный дерматит у детей может сочетаться с поражением фолликулярного аппарата кожи, что проявляется мелкими папулами на плечах, груди, в межлопаточном пространстве.
Чрезвычайно важно вовремя начать лечение себорейного дерматита, так как симптомы заболевания несут выраженную психологическую нагрузку, вызывают физическое страдание.
Активность патологического процесса может иметь разную степень выраженности.
У большинства пациентов это легкое течение, на коже головы появляется перхоть — умеренное количество чешуек, которые могут быть как сухими, так и жирными, покраснение кожи выражено незначительно и, как правило, сопровождается непостоянным зудом различной интенсивности.
Лечение себорейного дерматита у детей
При легком течение себорейного дерматита весьма хорошо зарекомендовал себя лечебный шампунь, содержащий активированный цинк пиритион – Скин-кап.
Использование шампуня позволяет:
- сдерживать активность условно-патогенной микрофлоры
- контролировать воспаление, так как цинк пиритион проявляет свою активность не только в отношении гриба рода Malassezia spp , но и S/aureus
- снизить кожный зуд
- устранять избыточное шелушение
- позволяет добиться стойкой ремиссии и поддержания нормальных корнеометрических (жирность, влажность) показателей кожи, что, конечно же, улучшает качество жизни пациентов.
Очень важно правильно использовать шампунь Скин-кап, его следует наносить на влажную кожу головы, оставить его на 1-2 минуты и затем смыть достаточным количеством воды.
У ряда пациентов, себорейный дерматит может иметь более выраженные симптомы. Кожные покровы ярко — красного цвета, отечны, значительное количество желтовато-серых чешуйк, с трудом отделяющихся от кожи и обнажающих после себя влажные эрозии с липким отделяемым. Зуд при таком состоянии весьма интенсивный. Процесс локализуется оп краю роста волос, на затылочной, теменной области.
Себорейный дерматит средней степени тяжести требует использования комбинированных кремов, в состав которых входит стероид (гормон) и противогрибковое средство. Если существует риск присоединения бактериальной инфекции, то применяют трехкомпонентные препараты, Выбор препарата и длительность его использования определяет врач.
При таком течении себорейного дерматита критично важно рационально подобрать средства второй линии терапии (без гормонов), и шампунь Скин-кап с противогрибковой активностью полностью будет соответствовать поставленной задаче.
Когда острота процесса стихнет, можно контролировать процесс, используя крем Скин-кап. Крем имеет очень легкую текстуру, не липнет, не оставляет следов на одежде и головных уборах, и идеально подходит для сдерживания процесса. Одним из вариантов лекарственной формы является аэрозоль Скин-кап. Он удобен тем, что его очень легко наносить даже на труднодоступные участки. Курс лечения может составлять от 14 дней до 1 месяца.
Следует отметить, что Malassezia spp., может действовать как постоянный раздражитель, способствуя развитию аллергической реакции на грибы, что может серьезно утяжелять такие заболевания как атопический дерматит, бронхиальная астма.
Особенно выражены симптомы у ребенка с атопическим анамнезом. Тогда мы говорим о тяжелом течении себорейного дерматита. Для такого течения будет характерна эритема, мелкие папуло-пустулезные элементы, покрытые жирными, бело-желтого цвета чешуйками. К областям предрасположенности относятся носогубные складки и верхняя губа вблизи ноздрей, брови и корень носа, пред — и ретроаурикулярные области, процесс может также распространятся на грудину, реже спину. Иногда в патологический процесс вовлечены глаза, что проявляется в виде себорейного блефарита.
Кроме эстетического недостатка, хронический себорейный дерматит у детей серьезно нарушает повседневную жизнь ребенка.
На фото подросток 17 лет, страдает бронхиальной астмой. После стрессовой ситуации и нарушения диеты возник в течение 3 дней воспалительный процесс на коже головы, шее. На фоне гиперемированной отечной кожи выраженное шелушение, мокнущие эрозии, интенсивный зуд.
Пациенту помимо системной терапии был рекомендован аэрозоль Скин-кап. Удобство этой формы определяется тем, что пациент может нанести средство без посторонней помощи на труднодоступные участки.
К сожалению, у подростков, страдающих атопией, себорейный дерматит сочетается с фолликулитам или /и асбестовидным лишаем. Эта форма заболевания является весьма сложной для курации, и требует постоянного наблюдения.
На снимках представлена пациентка 15 лет, с детства атопический дерматит. С началом периода полового созревания стали появляться зудящие высыпания на голове в подмышечной, паховой области, на коже груди.
Пациентка не переносит молочный белок. Помимо медикаментозной терапии противогрибковыми системными препаратами, наружных комбинированных средств, ей рекомендован гель для душа Скин-кап для постоянного использования.
Крем, шампунь, гель для душа, аэрозоль Скин-кап помогают справиться с задачей лечения себорейного дерматита у пациентов любого возраста, не имеет возрастных ограничений для формы выпуска шампунь, гель, аэрозоль, с 1 года для формы выпуска крем. Вектор действия препарата направлен на подавление избыточной колонизации и активности грибов Malassezia spp., бактериальной флоры, способствует снижению интенсивности воспалительного процесса в коже. Вспомогательные вещества, входящие в состав Скин-капа, обладают увлажняющим и репаративным действием.
Возможность использования линейки Скин-кап как в качестве самостоятельного средства, так и в составе комплексной терапии для лечения себорейного дерматита любой тяжести позволяет расширить возможности длительного контроля над заболеванием.
Прогноз и профилактика
При консультировании пациента с себорейным дерматитом детский лечащий врач должен проинформировать о том, что себорейный дерматит на голове, на лице, теле — это хронический процесс, его рецидивы сопряжены с различными триггерными факторами, такими как стресс, употребление лекарственных препаратов, погрешностями в питании, и многими другими. И адекватный контроль над заболеванием определятся не только медикаментозной терапией, но и рациональным уходом за кожей ребенка.
Летяева Ольга Ивановна
Профессор, дерматолог
Список литературы
- Панюкова С. В., Пирузян А. Л., Корсунская И. М. Себорейный дерматит: как помочь пациенту. Consilium Medicum. 2020;22(7):46-48
- Фассахов Р. С. Пиритион цинка в комплексной терапии атопического дерматита: патогенетическое обоснование и результаты исследований. Медицинский совет. 2017;20:171-176.
- Клиническая дерматовенерология: руководство. В 2 томах. Том 2. ГЭОТАР-Медиа / Под ред. Ю. К. Скрипкина, Ю. С. Бутова. 2009. Глава 16. Болезни волос, сальных и потовых желез. С. 469-475.
- Мокроносова М.А., Пыж В.В., Кашаева О.В., Резников О.В. Терапевтический эффект активированного цинка пиритиона у больных с синдромом атопического дерматита/экземы с сенсибилизацией к дрожжеподобным гриба. Рос аллергол журн 2005; 3: 83—87
- Микробиота кожи с точки зрения фундаментальной медицины. Опубликовано в журнале: Эффективная фармакотерапия. 2022. Т. 16.
Атопический дерматит
Это хроническое воспалительное заболевание кожи. Встречается у 15% детей, из них две трети сталкиваются с первыми симптомами до одного года, иногда даже в младенчестве. Сыпь появляется на лице, туловище и разгибательных поверхностях рук и ног. Может отмечаться краснота, шелушение, корочки, при расчесывании возможно присоединение инфекции и наличие гнойничков. Элементы сыпи чешутся и беспокоят ребенка.
Только у 30% детей атопический дерматит связан с пищевой аллергией. Поэтому кормящей маме не всегда требуется диета.
Причина атопического дерматита в повышенной проницаемости кожи. Для лечения в первую очередь используют крема, восстанавливающие барьерную функцию. Они называются эмоленты. Торговых марок, выпускающих такие средства, довольно много. Выбор основан на личных предпочтениях. С медицинской точки зрения нет преимуществ у какого-то конкретного препарата.
При подозрении на атопический дерматит нужен осмотр врача, чтобы уточнить диагноз и получить рекомендации по лечению. Можно обратиться к педиатру или дерматологу. Если диагноз подтвердится, имейте в виду: лечение будет длительным. Оно включает уход за кожей и постоянное применение эмолентов, в более тяжелых случаях могут понадобиться гормональные мази, при пищевой аллергии – диета. Важно понимать, что при четком выполнении рекомендаций можно достигнуть стойкой длительной ремиссии.
Сыпи у младенцев
Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими — строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей и т. д. На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости — отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
Пик высыпаний приходится на 3-ю неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение лечебных кремов.
Потница-сыпь, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с 1-й — 2-й недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный дерматит — это неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) и т. д. У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит — это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» — коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде и т. д.
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Причина — повышенное содержание гистамина (тирамина, серотонин) в продуктах, или способность продуктов усиливать выброс этих веществ в организме, или усиленное всасывание их, в связи с патологией желудочно-кишечного тракта (ферментопатии, воспаление в стенке кишечника и т. д.). К таким продуктам относятся — шоколад, какао, клубника, цитрусовые, мед, квашеная капуста, маринады и специи, морепродукты, рыба, икра, свинина, грибы, сыры, орехи, копчености, консерванты, красители и усилители вкуса.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.
Автор:
Ерошкина Мария Сергеевна врач-педиатр
Мастоцитоз
Редкое заболевание, которое может проявляться в раннем возрасте, иногда даже с рождения. Внешне напоминает аллергическую крапивницу, но пятна и волдыри существуют дольше, при стихании обострения сохраняется пигментация. Характерный диагностический тест – появление волдырей на коже при механическом раздражении участков пигментации.
Лечения при детских формах заболевания не требуется, выздоровление наступает самопроизвольно в течение нескольких месяцев, иногда – нескольких лет. При наличии зуда применяют антигистаминные средства.
Существуют различные причины гипопигментированных пятен на лице ребенка, начиная от состояний, которые самостоятельно проходят в течение нескольких недель, и заканчивая заболеваниями, которые могут оставаться на всю жизнь.
Причины белых пятен на лице ребенка
Белые пятна могут быть вызваны следующими кожными заболеваниями:
Милия
Милии также называют молочными пятнами. Эти крошечные белые бугорки обычно появляются на лице, и редко — на верхней части туловища или конечностях. Хотя милию можно увидеть в любом возрасте, она часто встречается у новорожденных.
Причины и диагностика милии
Милия возникает из-за захвата кератина (чешуек кожи) под поверхностью кожи. Если через пару недель не наступает улучшения, следует обратиться к врачу. Диагноз ставится при визуальном осмотре, и никаких анализов не требуется.
Профилактика и лечение милии
Профилактики милии не существует, она часто исчезает в течение нескольких недель или месяцев. Необходимости в лечении милии у детей нет.
Как можно уменьшить милии в домашних условиях?
- Ежедневно мойте лицо ребенка мягким мылом и водой.
- Промокните насухо лицо после умывания.
- Следите за тем, чтобы ребенок не скреб милию — во избежание повреждения кожи и инфекции.
- Не наносите на лицо реенка лосьоны или масла.
Примечание: некоторые могут спутать детские прыщи или жемчужины Эпштейна с милией. Однако прыщи могут вызвать красные шишки и пустулы на лице. Жемчужины Эпштейна — это небольшие бело-желтые кисты, часто напоминающие милию, но они появляются на небе и деснах.
Питириаз белый (белый лишай)
Питириаз белый — это самоограничивающееся состояние кожи, которое вызывает сухие, тонкие, чешуйчатые и бледные пятна на лице. Он часто встречается у детей и подростков и рассматривается как разновидность экземы или дерматита.
Название этого состояния происходит от характерного внешнего вида кожи.
Причины возникновения птириаза белого
Причины возникновения птириаза белого пока не выяснены. Однако атопический дерматит и сухость кожи часто сосуществуют с ним. Воздействие солнца может сделать его более заметным из-за загара окружающей кожи.
Предполагаемые причины, такие как недостаточное или избыточное купание, низкий уровень меди в сыворотке крови, ультрафиолетовое излучение или дрожжи Malassezia, еще не доказаны, чтобы вызвать гипопигментацию.
Симптомы и признаки птириаза белого
Одно или несколько белых пятен, варьирующих от 0,5 до 5 см в диаметре, являются характерным признаком белого лишая. Также он может вызвать легкий зуд у некоторых детей.
Диагностика отрубевидного лишая
Диагностировать состояние можно с помощью физического обследования у врача. Биопсия кожи может показать слабый спонгиотический (жидкое накопление между клетками) дерматит с уменьшенным пигментом меланина. Также для исключения дрожжевой инфекции может быть взят соскоб кожи.
Лечение лишая белого
Лечение не рекомендуется в бессимптомных случаях. Увлажняющие кремы полезны для сухой кожи, а мягкие гидрокортизоновые (местные стероидные) — могут уменьшить зуд и покраснение на месте.
Показано, что мазь такролимуса, крем пимекролимуса и ингибиторы кальциневрина эффективны для лечения белого лишая.
Внешний вид кожи может постепенно вернуться к норме в течение нескольких месяцев или двух-трех лет.
Профилактика лишая белого
Ограниченное пребывание на солнце может помочь снизить риск развития этого заболевания.
Витилиго
Витилиго — это депигментация кожи из-за потери меланоцитов, которые являются клетками, вырабатывающими пигмент кожи, называемый меланином. Витилиго может поражать как открытые солнцу, так и незащищенные участки тела. Также при заболевании часто наблюдается депигментация губ и седина.
Причины витилиго
Точные причины витилиго неизвестны. Заболевание может быть связано с дисфункцией или потерей меланоцитов (клеток, продуцирующих пигмент меланина), которые придают коже цвет. Причиной этого могут быть генетические факторы или аутоиммунное состояние, при котором иммунная система атакует меланоциты.
Витилиго может возникнуть в любом возрасте, однако начало заболевания типично для детей и подростков.
Диагностика витилиго
Витилиго можно диагностировать при физикальном осмотре. Редко проводится биопсия кожи, которая помогает подтвердить диагноз по отсутствию меланоцитов (пигментных клеток) на коже. Заболевания щитовидной железы и диабет проверяются, так как это может увеличить риск витилиго у многих людей.
Лечение витилиго
Легкое витилиго может не требовать лечения: пятна исчезнут со временем. Однако существует несколько процедур, чтобы сделать тон кожи равномерным.
Кортикостероидные кремы, фотохимиотерапия (PUVA), узкополосная ультрафиолетовая терапия B (UVB) и депигментация — это несколько методов лечения. Использование солнцезащитного крема может уменьшить загар кожи вокруг пятен витилиго, а консилеры — скрыть белые пятна на коже.
Хотя витилиго может быть неприятным для многих людей из-за внешнего вида, это не является медицинским опасным состоянием. Витилиго — это не инфекция, не рак кожи и не заразная болезнь.
Опоясывающий лишай
Опоясывающий лишай — это грибковая инфекция кожи, которая вызывает более светлые или темные пятна на коже. Заболевание встречается в любом возрасте, но чаще всего он онаблюдается у подростков и молодых взрослых.
Причины опоясывающего лишая
Опоясывающий лишай вызывается дрожжами, которые обычно присутствуют на коже. Их чрезмерный рост под влиянием факторов окружающей среды может привести к появлению пятен на коже. Недоедание и чрезмерное потоотделение (гипергидроз) также чреваты росту дрожжей.
Примечание: опоясывающий лишай не может передаваться от одного человека к другому (не заразно), так как большинство людей имеют дрожжи Malassezia на коже. Это состояние не вызвано плохой гигиеной.
Слабая иммунная система, жирная и влажная кожа или жаркие и влажные климатические условия могут увеличить риск заражения опоясывающим лишаем. Дети, принимающие кортикостероидные препараты, также могут быть восприимчивы к этому состоянию.
Признаки и симптомы опоясывающего лишая
Хотя белые пятна могут появляться и на лице, они часто встречаются на груди, спине и предплечьях. Пятна могут быть розовыми или светло-коричневыми иметь чешуйки. Кожные изменения обычно ограничиваются внешним слоем кожи и часто не вызывают никакой боли или зуда.
Диагностика опоясывающего лишая
Для диагностики опоясывающего лишая достаточно физикального обследования. В редких случаях врачи могут собрать соскоб кожи, чтобы подтвердить диагноз.
Лечение опоясывающего лишая
Шампунь, содержащий сульфид селена, является основным методом лечения. Если состояние не проходит, то можно использовать противогрибковые или противоперхотные шампуни. Кожа может стать лучше в течение короткого периода времени у многих детей. Однако может потребоваться несколько месяцев, чтобы получить равномерный тон кожи. Для предотвращения рецидива заболевания рекомендуется ежемесячное использование шампуня.
Идиопатический каплевидный гипомеланоз
Идиопатический каплевидный гипомеланоз (IGH) — состояние кожи с мелкими, белыми овальными пятнами.
IGH чаще встречается у пожилых светлокожих людей, чем у детей, и часто остается незамеченным.
Причины идиопатического каплевидного гипомеланоза
Точная причина гипомеланоза неизвестна. Хотя это еще не доказано, предполагается, что это может быть связано с воздействием солнца.
Диагностика идиопатического каплевидного гипомеланоза
Для определения состояния достаточно физикального обследования. Редко берутся образцы биопсии. Обычно наблюдается уменьшение количества меланоцитов в пораженных участках, хотя они не полностью отсутствуют, как при витилиго.
Лечение идиопатического каплевидного гипомеланоза
Пятна IGH доброкачественны и не требуют медицинского лечения. Большинство процедур направлены на улучшение косметического внешнего вида кожи.
Домашние средства могут включать регулярное использование солнцезащитного крема и физических барьеров для предотвращения воздействия солнца, поскольку оно может способствовать или ускорять гипомеланоз.
References:
- Milia; Healthychildren; The American Academy of Pediatrics
- Milia; MedlinePlus; The United States National Library of Medicine
- Pityriasis alba; DermNet NZ; The New Zealand Dermatological Society
- Donald N. Givler, et al.; Pityriasis Alba; The United States National Library of Medicine
- Pityriasis alba; C.S. Mott Children’s Hospital; The University of Michigan 6. Pityriasis alba; The Australasian College of Dermatologists (ACD)
- Vitiligo; The mission of the National Institute of Arthritis and Musculoskeletal and Skin Diseases
- Vitiligo; National Health Service
- Diagnosing Vitiligo; NYU Langone Medical Center
- Vitiligo: Diagnosis and Treatment; The American Academy of Pediatrics
- Tinea Versicolor; Harvard Medical School
- Pityriasis Versicolor; National Health Service
- Falon Brown and Jonathan S. Crane; Idiopathic guttate hypomelanosis; The United States National Library of Medicine
- Idiopathic guttate hypomelanosis; DermNet NZ; The New Zealand Dermatological Society
Младенческая гемангиома
Гемангиома — это доброкачественная опухоль из эндотелиальных клеток (эндотелий — внутренняя оболочка сосудов). Может быть врожденной или проявиться на 1-2 неделе жизни. Поверхностные гемангиомы — ярко-красные, выступают над поверхностью кожи. Глубокие — сине-багровые, иногда теплые на ощупь. Размер элемента от нескольких миллиметров до целой анатомической области (кисть, ягодица и т.д.). В первые 5-6 месяцев гемангиома может увеличиваться в размере и становиться ярче, затем рост заканчивается и начинается самопроизвольный регресс.
До 90% гемангиом способны разрешиться без лечения.
В связи с этим хирургическое лечение уже не применяется рутинно. Ребенка наблюдают педиатр и хирург, в случае расположения гемангиом на лице и шее, в области гениталий и рядом с крупными сосудами назначают консервативное лечение. Операция показана только при его неэффективности.
Опасны ли милиумы у младенца и когда стоит обратиться к врачу
При появлении точек на носу, щеках, лбу, у глаз новорожденного обращаются за диагностикой к врачу. Высыпание может быть спровоцировано физиологическими причинами или серьезными заболеваниями.
Белые прыщики, вызванные естественными факторами развития организма, пройдут самостоятельно. После девятимесячного пребывания в утробе матери новорожденному необходимо приспособиться к условиям жизни, по мере адаптации проблема возникновения точек перестанет беспокоить.
Белые формирования на носу могут свидетельствовать о наличии у малыша проблем со здоровьем. Обращаются за врачебной помощью при наблюдении у ребенка симптоматики:
- отмечается негативная реакция новорожденного на прикосновения к участкам кожи со светлыми точками, свидетельствующая о дискомфорте;
- увеличение в размерах элементов на носу, скоплении внутри гноя (признак занесенной инфекции);
- наличие покраснений, отечности в области дислокации белых болезненных точек, что является признаком воспалительного процесса у новорожденного;
- высыпания на носу младенца сопровождаются повышением температуры тела.
Симптоматика свойственна многим заболеваниям, требующим серьезного лечения. Постановкой диагноза, назначением терапии белых образовавшихся на носу точек занимается врач, что обеспечит скорое выздоровление новорожденного. Попытки родителей самостоятельно диагностировать недуг, провести лечение недопустимы: есть риск навредить здоровью.
Сосудистые аномалии
Врожденные аномалии строения сосудов разнообразны
- Простой невус – капиллярная аномалия. Выглядит как бледно-розовое пятно или несколько мелких пятен. Бытовое название «укус аиста» или «поцелуй ангела» возникло из-за расположения на задней поверхности шеи и головы, на лбу, переносице и верхних веках. Пятна бледнеют к двум годам, но могут проявляться при плаче, физической нагрузке. Лечения не требуют.
- Винное пятно или пламенеющий невус. Темно-красное пятно, внешне похожее на гемангиому. Может быть одним из проявлений патологических синдромов. Сохраняется длительно. Лечение не обязательно, но может быть проведено, если пятно создает косметический дефект.
- Венозная аномалия – сине-фиолетовые болезненные узелки под кожей. Также могут маскироваться под гемангиому. Встречаются самостоятельно или в сочетании с другими аномалиями. Опасность кроется в возможности тромбоза измененных вен. Лечение сводится к ношению компрессионной одежды и применению аспирина для профилактики образования тромбов. Возможно хирургическое иссечение.
- Более редкие лимфатические, артериовенозные и сочетанные аномалии встречаются в составе различных патологических синдромов.
Запрещенные действия при милиумах на носу у грудничка
Родителям нельзя вмешиваться в естественные процессы, связанные с постепенным очищением кожи младенца от точек, вызванных физиологическими факторами. Рекомендуют ограничиться купанием новорожденного в отваре череды или ромашки.
Врачами запрещены действия, направленные на устранение белых пятен на носу и лице малыша:
- Выдавливание точек: в ранку попадет инфекция, манипуляция грозит травмированием нежной детской кожи.
- Применение спиртосодержащих средств. Педиатры запрещают мазать чувствительный покров новорожденного лосьонами, настойками, в состав которых входит этот компонент. Действие грозит малышу ожогами, лечить которые сложнее, чем милиумы на носу.
- Использование в борьбе с белыми крапинками, точками на лице у ребенка медикаментов, зеленки, йода.
- Применение в уходе за дермой новорожденного жирных косметических кремов. Средства не помогут избавиться от проблемы, спровоцируют закупорку сальных желез на носу. Их использование грозит новыми угрями, затягиванием процесса выведения просянки.
- Злоупотребление присыпкой во время ухода за ребенком: средство вызывает пересушивание поверхностей, формирования точек на теле.
- Самостоятельное назначение лекарственных препаратов для выведения белых образований может навредить здоровью малыша. Появление милиумов на носу по естественным причинам у новорожденного лечения аптечными препаратами не требует. Если высыпания являются признаком серьезного заболевания, диагностирует его педиатр.
У младенца на носу белые точки пройдут по достижению им двухмесячного возраста при соблюдении гигиены.