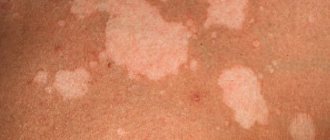
Всем известно, что солнечные лучи, которые попадают на незащищенную кожу – это прямая угроза для организма. Ультрафиолет провоцирует развитие патологических процессов в коже, которые в значительной степени могут причинить вред. Инсоляция и ультрафиолетовые лучи могут спровоцировать такую проблему, как гипомеланоз – появление белых пятен на коже.
Заболевание характеризуется нарушением образования пигмента меланина в коже и является выраженным эстетическим дефектом. Сегодня на estet-portal.com читайте о том, почему возникает и как эффективно лечится гипомеланоз.
Риски возникновения
Одно из ключевых значений в развитии рака кожи играют предрасполагающие факторы. Среди них выделяют:
- длительное пребывание на солнце и частые солнечные ожоги;
- наследственная предрасположенность. Если в роду встречались случаи опухолевых образований на коже, это повышает риск их развития у последующих поколений;
- светлая кожа с большим количеством родинок и веснушек, рыжий цвет волос. Такая дерма характеризуется небольшим содержанием меланина в клетках;
- пожилой возраст. Считается, что с возрастом повышается шанс развития опухолевого образования кожи. Несмотря на это, онкологи отмечают рост выявления патологии среди лиц молодого возраста;
- профессиональные вредности. Некоторые профессии связаны с постоянным контактом с канцерогенными веществами. Длительное взаимодействие токсинов с кожей повышает риск развития опухоли.
Наличие хотя бы одного из перечисленных факторов риска требует регулярного посещения врача для выполнения профилактических осмотров.
Государственное Бюджетное Учреждение Здравоохранения Севастополя «Кожно-венерологический диспансер»
Солнечное излучение и его воздействие на кожу
Основное повреждающее воздействие на кожу, приводящее к появлению первых признаков старения и их прогрессированию, оказывает ультрафиолетовое (УФ) излучение. Оно инициирует в коже дегенеративный процесс, в результате которого она становиться более сухой и грубой, постепенно теряет тонус, на ней появляются морщины и пигментные пятна. Изменения, вызванные воздействием УФ-излучения, называют фотостарением. Источником ультрафиолета является солнце.
В зависимости от длины электромагнитных волн УФ — излучение условно делят на УФА-, УФВ-и УФС-диапазоны. УФС-лучи — лучи с самой короткой длиной волны (200-290 нм) — наиболее опасны, поскольку обладают самой высокой энергией. К счастью, все УФС — лучи задерживаются озоновым слоем земной атмосферы.
УФВ-лучи с длиной волны от 290 до 320 нм лишь частично задерживаются озоновым слоем и достигают поверхности Земли, хотя практически не проникают через стекло. Значительная их часть (более 70%) отражается роговым слоем кожи человека, и все же часть УФВ-лучей проникает в эпидермис, а около 10% — даже в самые верхние слои дермы. Эти лучи обладают сильным повреждающим действием. Именно они вызывают эритему (покраснение кожи или солнечный ожог) и загар, они же отвечают за множество острых и хронических побочных эффектов, связанных с воздействием солнечного света.
Длины волн УФА-лучей находятся в пределах от 320 до 400 нм. Из всего УФ — спектра эти лучи обладают наименьшей энергией, но при этом и самой высокой проникающей способностью. Они не задерживаются озоновым слоем, проходят сквозь стекло и роговой слой кожи. В коже человека УФА-лучи достигают срединных слоев дермы и, хотя не вызывают солнечных ожогов, играют ведущую роль в развитии актинического повреждения кожи.
В настоящее время достоверно установлено, что в процессе фотостарения активную роль играют оба спектра УФ-излучения — как УФА, так и УФВ.
УФ-излучение запускает в коже фотохимические реакции, продуктами которых являются свободные радикалы и активные формы кислорода. Вступая в реакцию с другими биологическими молекулами — белковыми, липидными или молекулами ДНК — они передают тем свою активность. Превратившись таким образом в свободные и агрессивные радикалы, те, в свою очередь, начинают вступать в реакцию с окружающими их молекулами. При этом белки перекрестно связываются друг с другом, липиды биологических мембран окисляются, а в генетическом аппарате клетки возникают мутации. Свободные радикалы повреждают соединительную ткань дермы, кератиноциты, оказывают отрицательное воздействие на сосудистый аппарат кожи, усиливают все проявления фотостарения.
ПРИЗНАКИ ФОТОСТАРЕНИЯ
Преждевременное старение кожи начинается с соединительной ткани, где располагаются волокна коллагена и эластина. Коллаген обеспечивает упругость кожи, и у молодых людей его нити все время обновляются. Фермент коллагеназа разрушает старые нити, а в фибробластах происходит синтез новых. Со временем под действием УФ-излучения происходит снижение синтеза коллагена в фибробластах и возникает перекрестное связывание коллагеновых нитей. Коллагеновые димеры недоступны для коллагеназы, поэтому они постепенно накапливаются в коже. Перекрестное связывание коллагеновых волокон происходит после каждой атаки свободных радикалов, одновременно увеличивается синтез эластина, что в совокупности приводит к снижению упругости кожи и образованию морщин.
Признаки фотостарения можно условно разделить на физиологические, клинические, анатомические и гистологические.
ОСНОВНЫЕ ПРОЯВЛЕНИЯ ФОТОСТАРЕНИЯ
При интенсивном воздействии УФ-излучения уже в возрасте 35-40 лет у людей развиваются признаки фотостарения кожи. Она становится более сухой, появляются легкие морщинки, пигментные пятна, единичные телеангиэктазии. С возрастом эти явления неуклонно прогрессируют. Начинают развиваться дегенеративные изменения, атрофия, кератоз, появляются пятна гипомеланоза (с частично утраченным пигментом), желтые узелки и бляшки. Перечисленные клинические признаки объединены в понятие дерматогелиоз.
СОЛНЕЧНЫЙ ЭЛАСТОЗ
Основным проявлением дерматогелиоза явялется солнечный эластоз, который развивается в возрасте 40-50 лет и клинически проявляется в виде лимонной кожи Милиана, характеризующейся сетчатой исчерченностью в виде ромбовидных щелей и бороздок на фоне утолщенной бледно-желтой кожи). Процесс обычно локализуется на лице, шее, кистях и предплечьях. Что касается других участков тела, то солнечный эластоз может на них проявляться лишь желтоватым оттенком кожи. Заболевание неуклонно прогрессирует и, хотя само по себе не является злокачественным, служит маркером других более серьезных поражений кожи, вызванных солнцем, — солнечного кератоза и плоскоклеточного рака кожи.
Одновременно с солнечным эластозом в результате УФ-облучения развиваются и другие именения кожи, количество и характер которых могут варьироваться в зависимости от расположения участка поражения на теле. К таким поражениям кожи относятся:
- • ромбовидная кожа шеи;
- • болезнь Фавра-Ракушо;
- • эластома диффузная Дюбрейля;
- • гиперплазия сальных желез сенильная;
- • солнечная пурпура Бейтмана;
- • актиническая гранулема О’Брайена;
- • актинические комедональные бляшки;
- • венозные озера;
- • лентиго солнечное;
- • гипомеланоз каплевидный идиопатический.
РОМБОВИДНАЯ КОЖА ШЕИ
Ромбовидная кожа шеи (Cutis rhomhoidalis nuchae) клинически проявляется утолщенной, с глубокими ромбовидными морщинами кожей на задней поверхности шеи, а также желтыми бляшками. При растягивании эта кожа не отличается от лимонной кожи Милиана на лице, то есть такое поражение по сути является ярко выраженным проявлением солнечного эластоза в области шеи. Ромбовидная кожа шеи встречается преимущественно у мужчин, потому что у женщин кожа шеи обычно бывает защищена волосами.
БОЛЕЗНЬ ФАВРА-РАКУШО
Интенсивная инсоляция и ветер способствуют развитию у мужчин старше 50 лет болезни Фавра-Ракушо, при которой поражается кожа лица, особенно височных областей и около ушных раковин, а также задней поверхности шеи. В очагах поражения на фоне утолщенной и уплотненной кожи желтовато-красного оттенка, собранной в грубые складки (явления выраженного солнечного эластоза), видны узловатые элементы диаметром 0,5-1,0 см, кисты с беловатым содержимым диаметром 0,1-0,5 см и комедоны, располагающиеся в центральной части большинства узелков и кист. При тяжелом течении заболевания кисты могут сливаться, формируя утолщенные желтоватые бляшки с множеством крупных комедонов.
ДИФФУЗНАЯ ЭЛАСТОМА ДЮБРЕЙЛЯ
Более легкий вариант болезни Фавра-Ракушо — диффузная эластома Дюбрейля, характеризуется наличием четко очерченных желтоватых бляшек в области лба, щек и латеральной поверхности шеи. Иногда заболевание проявляется солитарной папулой или бляшкой в области носа или затылка, состоящей из папулообразных элементов, напоминающих собой булыжную мостовую. Кожа в области бляшки желтоватая, морщинистая, мягкая, постепенно подвергается атрофии.
СЕНИЛЬНАЯ ГИПЕРПЛАЗИЯ САЛЬНЫХ ЖЕЛЕЗ
После длительного интенсивного солнечного облучения развивается сенильная гиперплазия сальных желез, характеризующаяся появлением в области лба, нижних век, щек, носа и предплечий мелких светло-желтых папул, приобретающих со временем более темный желтый оттенок, куполообразную форму и пупковидные вдавления в центре. При сдавливании элементов из них выделяются капельки сального секрета.
СОЛНЕЧНАЯ ПУРПУРА БЕЙТМАНА
Длительное воздействие солнечных лучей, повреждающее фибробласты вокруг кровеносных сосудов и приводящее к потере коллагена и хрупкости сосудов, является основным предрасполагающим фактором возникновения у лиц старше 60 лет солнечной пурпуры Бейтмана. Непосредственной причиной пурпуры является механическая травма, приводящая к разрыву расширенных сосудов субпапиллярного венозного сплетения. Клинически болезнь характеризуется внезапным появлением геморрагических пятен красного или фиолетового цвета диаметром 1,0-5,0 см с четкими изрезанными контурами на тыльной стороне кистей, разгибательных поверхностей плеч и предплечий, очень редко — на нижних конечностях или лице. Окружающая кожа тонкая, со сниженной эластичностью. В связи с наличием в элементах гемосидерина и снижением активности макрофагов очаги медленно эволюционируют в пигментные пятна.
АКТИНИЧЕСКАЯ ГРАНУЛЕМА О’БРАЙЕНА
Актиническая гранулема О’Брайена образуется в результате воспалительной реакции с гигантоклеточным инфильтратом, развивающейся в дерме на участках солнечного эластоза. Чаще возникает на разгибательной поверхности предплечий и верхней части спины у лиц со светлым цветом кожи и наличием веснушек. Начинается с появления полупрозрачных папул красновато-коричневого цвета, которые постепенно увеличиваются, светлеют и превращаются в кольцевидные элементы диаметром 1,0-3,0 см. Кожа над ними уплотнена, гладкая. Центр элемента атрофичен и депигментирован. Элементы обычно бессимптомны, но солнечный ожог может провоцировать появление выраженной эритемы и раздражения.
АКТИНИЧЕСКИЕ КОМЕДОНОВЫЕ БЛЯШКИ
Актинические комедоновые бляшки — представляют собой единичные или множественные узлы или бляшки, локализующиеся на разгибательной поверхности предплечий и лице, особенно вокруг глаз и на верхней части щек. Цвет бляшек варьируется от розового до синего, на их фоне могут образовываться комедоноподобные элементы.
ВЕНОЗНЫЕ ОЗЕРА
Венозные озера клинически выражаются в появлении мягких синих или багровых папул диаметром 0,5 см, исчезающих при диаскопии. Единичные или множественные элементы располагаются как правило на нижней губе или в области завитка ушной раковины, реже — на других открытых для солнечного воздействия участках кожи.
ЛЕНТИГО СОЛНЕЧНОЕ
Лентиго солнечное является результатом локальной пролиферации меланоцитов в области дермоэпидермального соединения. Клинически проявляется множественными пигментными пятнами равномерной светлоили темно-коричневой, а иногда и черной окраски, располагающимися на открытых участках кожи и особенно заметными на лице (висках, лбу), тыльной стороне кистей и разгибательной поверхности предплечий. Пятна обычно довольно крупные — диаметром более 1,0 см, имеют округлую форму и нечеткие границы. Хотя солнечное лентиго является результатом кумуляции солнечного облучения, оно, в отличие от веснушек, не темнеет при пребывании на солнце.
По мнению ряда авторов, очаг солнечного лентиго при распространении базалоидных клеток в нижние слои дермы может превратиться в бляшку солнечного кератоза ретикулярного типа. Кроме того, очаги солнечного лентиго могут воспаляться, становясь предшественниками доброкачественного лихеноидного кератоза. В очень редких случаях длительно существующее солнечное лентиго прогрессирует в ограниченный меланоз Дюбрейля — заболевание, трансформирующееся в меланому.
КАПЛЕВИДНЫЙ ИДИОПАТИЧЕСКИЙ ГИПОМЕЛАНОЗ
Гипомеланоз каплевидный идиопатический характеризуется появлением сотен бессимптомных депигментированных фарфорово-белых пятен с четкими краями округлой или звездчатой формы размером 0,2-0,5 см, разбросанных, как конфетти, на передней поверхности голеней и предплечий. Развитие заболевания связывают с длительным УФ-облучением, приводящим к снижению количества меланосом и гранул меланина.
Одним из грозных последствий фотоповреждения кожи является фотоканцерогенез — злокачественное перерождение клеток, возникающее под воздействием УФ-излучения. Под воздействием УФ-излучения нарушается экспрессия генов, кодирующих как белки-супрессоры, так и белки-промоторы развития опухолей. УФ-излучение стимулирует продукцию белка c-fos, стимулирующего пролиферацию клеток. В то же время постоянное длительное УФ-облучение может вызвать мутации в гене, кодирующем белок супрессор опухолевого роста р53. В результате возникает несоответствие между про лиферацией, дифференцировкой и апоптозом клеток. С возрастом разбалансировка этих процессов усугубляется, что постепенно приводит к развитию опухолей кожи.
СОВРЕМЕННЫЕ СПОСОБЫ БОРЬБЫ С ФОТОСТАРЕНИЕМ КОЖИ
Начальные проявления фотостарения носят обратимый характер и при умелом обращении с солнцем и рациональном уходе за кожей можно добиться их регресса.
Для устранения явлений дерматогелиоза необходимы уже более активные лечебные мероприятия (применение системных и топи ческих ароматических ретиноидов, пилинги, криотерапия, лазеротерапия, дермабразия, хирургическое иссечение). Лечение обычно бывает длительным, в ряде случаев травматичным. Кроме того, оно требует определенных финансовых затрат. К сожалению, особенно при уже распространившихся процессах не всегда удается достичь желаемого результата. В то же время при правильном и рациональном подходе к инсоляции фотостарение возможно предотвратить, продлевая молодость кожи на долгие годы.
Наиболее эффективным способом борьбы с фотостарением в современном мире является его активная профилактика.
Прежде всего необходимо информировать широкие массы населения о научных данных, подтверждающих повреждающее воздействие УФ-излучения на кожу и организм в целом, и формировать критическое отношение к избыточной инсоляции и моде на загар. В целях профилактики фотостарения следует использовать комплекс мероприятий, направленных на защиту кожи от повреждающего солнечного облучения. Для этого следует, по возможности, избегать прямых солнечных лучей, использовать одежду, защищающую кожу от солнца, принимать солнечные ванны только в период минимальной активности летнего солнца.
Необходимо помнить о том, что повреждающим действием обладает не только УФ-излучение прямых солнечных лучей, но также и УФ-излучение, отраженное от земли и окружающих предметов, прошедшее сквозь облака, воду и даже легкую одежду. В связи с этим, ведущим звеном профилактики становится использование солнцезащитных средств, предотвращающих повреждение кожи солнечными лучами
Причины
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
- чрезмерное облучение ультрафиолетом — солнечные ожоги, походы в солярии — все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
- врожденные невусы;
- наследственная предрасположенность (случаи заболевания меланомой в семье);
- заболевания щитовидной железы;
- заболевания эндокринной системы;
- травмирование кожи, родимых пятен и родинок;
- повышенная чувствительность к ультрафиолету;
- рак кожи (даже в ремиссии);
- возрастной фактор;
- 1 и 2 фенотип кожи – люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений.
Мнение эксперта
Автор:
Милана Ханларовна Мустафаева
Заведующий онкологическим отделением, врач-онколог, химиотерапевт
Клинически доказано, что меланома является наиболее агрессивным видом злокачественных новообразований. В структуре смертности на долю рака кожи приходится 40 % случаев. Каждый год определяется прирост дебюта заболевания. Несвоевременное обращение за медицинской помощью приводит к развитию тяжелых форм болезни. В результате диагностика осуществляется на 3–4 стадии, когда лечение малоэффективно.
В Юсуповской больнице со стороны онкологов уделяется особое внимание диагностике и лечению меланомы кожи. При появлении подозрительных очагов на коже необходимо обратиться к врачу. Это позволит диагностировать рак на начальных стадиях, когда прогноз для выздоровления считается благоприятным.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. Для этого назначается КТ с возможным использованием контрастного вещества, дерматоскопия, биопсия. В лаборатории определяются онкологические маркеры в анализе крови. После постановки диагноза онкологи разрабатывают индивидуальный план лечения. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Причины гипомеланоза: почему появляются белые пятна на коже
Основную причину заболевания необходимо искать в генетическом аппарате человека. Существует связь между развитием гипомеланоза у родителей и их детей – наследственный характер нарушения пигментации кожи. Заболевание наследуется по рецессивному типу, а носителя гена гипомеланоза можно определить по белым пятнам на коже, веснушкам и участкам седых волос на голове, которые имеют четкие границы.
Образование пятен на новых участках кожи и прогрессирование гипопигментации на уже пораженных областях провоцируется чрезмерной инсоляцией.
Первые симптомы и признаки
Среди основных клинических признаков рака кожи выделяют:
- болевой синдром. Степень его выраженности зависит от стадии развития меланомы. Это могут быть покалывание, жжение, зуд. Симптом обусловлен быстрым делением клеток внутри опухоли;
- алопеция в зоне роста опухоли. По мере роста меланомы происходит поражение волосяного фолликула. В результате волосы выпадают;
- изменение цвета и контуров родинки. После травматизации возможно потемнение или осветление невуса. Окрас зависит от степени поражения меланоцитов;
- быстрый рост новообразования. Для меланомы характерен быстрый рост. Это связано с высокой агрессивностью опухоли;
- изменение кожных покровов в области ракового образования. Данный симптом характерен для поздних стадий развития меланомы. Кожа деформируется в связи с поражением здоровых клеток;
- гиперемия контуров опухоли. Симптом обусловлен воспалительным процессом. Появление данного признака свидетельствует об иммунном ответе на происходящие изменения;
- поражение соседних органов. Меланома рано дает метастазы. В зависимости от их локализации появляются те или иные симптомы. Чаще всего поражаются печень, кости, головной мозг, легкие и органы желудочно-кишечного тракта;
- лимфаденопатия. По мере роста опухолевого процесса происходит поражение близлежащих лимфатических узлов;
- отсутствие аппетита. В результате происходит резкая потеря веса. По мере распространения опухолевого процесса развивается кахексия;
- интоксикационный синдром. Характеризуется слабостью, резким упадком сил, колебанием температуры тела, головной болью и головокружением.
Различия между меланомой и родинкой
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
Симптомы гипомеланоза: клиническая картина патологии
Гипомеланоз – это генетическая патология, которая характеризуется нарушением выработки пигмента меланина. Первые симптомы заболевания можно наблюдать уже с рождения ребенка, однако прогрессировать патология может и в более позднем возрасте. Клиническая картина заболевания характеризуется формированием белых участков на коже, которые имеют четкие границы и отличаются своим оттенком от остальных участков кожного покрова.
Размер и количество пятен при гипомеланозе может быть абсолютно разным и со временем имеет тенденцию к увеличению.
Диагностика
Среди основных методов исследования меланомы кожи выделяют:
- Сбор анамнеза заболевания и жизни. Врач выясняет время появления патологического образования и сопровождающих симптомов. Определяются предположительные причины и предрасполагающие факторы. Уточняется наличие или отсутствие наследственной предрасположенности к опухолевым заболеваниям.
- Осмотр кожи. Врач проводит объективный осмотр новообразования. Специалисты выделяют так называемую азбуку меланомы. Она разработана специально, чтобы охарактеризовать патологические образования:
- A (asymmetry) — асимметричность формы родинки;
- B (border irregularity) — неровные границы невуса;
- C (color) — изменение пигментации родинки;
- D (diameter) — увеличение невуса в диаметре;
- E (evolving) — совокупность вышеперечисленных изменений.
Дерматоскопия. Проводится при помощи дерматоскопа. Благодаря ему удается увеличить размер патологического образования в несколько раз. Это позволяет подробно рассмотреть структуру опухоли.
Биопсия. Наиболее достоверный способ подтверждения рака кожи. Отобранный в ходе диагностики материал отправляется на гистологическое исследование. Опасность манипуляции заключается в том, что дополнительное повреждение меланомы может спровоцировать ускорение роста опухолевого процесса. Поэтому важно обращаться к опытным врачам.
Лечение
Лечение меланомы требует комплексного подхода. Для этого назначаются следующие мероприятия:
1. Хирургическая операция.
Является основным методом лечения меланомы кожи. Операция становится единственным способом терапии рака, если он диагностирован на 1–2 стадии развития. Для того чтобы снизить риск рецидива меланомы, в ходе операции удаляется опухоль вместе со здоровыми клетками.
2. Химиотерапия.
Назначается для уничтожения быстро растущих раковых клеток. В связи с агрессивностью опухоли, ранним появлением метастазов до сих пор не разработаны единые схемы химиотерапии меланомы. Врачи подбирают препараты и их дозировки индивидуально в зависимости от стадии развития рака. При выявлении меланомы на поздних стадиях химиотерапия носит паллиативный характер.
3. Лучевая терапия.
Высокие дозы излучения способствуют разрушению раковых клеток. Таким образом удается улучшить прогноз для дальнейшего лечения и выздоровления. Лучевая терапия может назначаться в комбинации с операцией и химиотерапией. При неоперабельной меланоме лучевая терапия носит паллиативный характер.
4. Иммунотерапия.
Препараты, усиливающие защитные функции организма, необходимы для включения противоопухолевого иммунного ответа. В результате иммунная система начинает бороться с раковыми клетками самостоятельно. К препаратам, используемым в ходе иммунотерапии, относятся:
- интерферон-альфа;
- интерлейкин-2;
- реаферон;
- ипилимумаб.
Благодаря иммунотерапии удается снизить риск развития рецидива заболевания.
5. Диетическое питание.
Диета, назначаемая в составе комплексного лечения меланомы, требует исключения следующих продуктов:
- консервов;
- пряностей;
- продуктов копчения;
- острых и жирных блюд.
В ежедневном меню должно содержаться достаточное количество свежих овощей, фруктов, зелени, злаков, нежирных сортов мяса и рыбы, птицы, молочных продуктов. Благодаря подобному рациону в организм поступают витамины, минералы, микро- и макроэлементы. Они необходимы в период лечения и восстановления.
Стадии и прогноз
Определение стадии опухолевого процесса необходимо для назначения соответствующего лечения. В зависимости от того, на каком этапе произошла диагностика рака кожи, определяется дальнейший прогноз. Чем позже выявлена опухоль, тем он неблагоприятнее. В соответствии с размерами образования, его локализацией, степенью прорастания в окружающие ткани и метастазирования выделяют следующие стадии меланомы:
- первая. Характеризуется неглубоким проникновением в толщу кожи. На данной стадии толщина меланомы не превышает 1 мм. Патологический процесс не распространяется на близлежащие лимфатические узлы. Опухоль не кровоточит, не образует язв;
- вторая. Сопровождается более быстрым распространением опухолевого процесса. Рак прорастает в кожу на глубину до 2 мм. Изменения характеризуются соответствующей клинической картиной. Опухолевое образование покрывается язвами, кровоточит и шелушится. На второй стадии меланомы регионарные лимфатические узлы не поражаются;
- третья. Опухолевый процесс распространяется на близлежащие лимфатические узлы. Это ухудшает прогноз для дальнейшей терапии и выживаемости. На данной стадии требуется проведение комплексного лечения, включающего оперативное вмешательство и химиотерапию;
- четвертая. Последняя и наиболее тяжелая стадия меланомы. Характеризуется наличием множественных очагов метастазов. Они распространяются с током крови и лимфы. Меланома на данной стадии развития имеет неблагоприятный прогноз в плане выздоровления. Лечение бывает неэффективно. В некоторых случаях назначается только паллиативная терапия.
Особенности лечения гипомеланоза: эффективная схема терапии
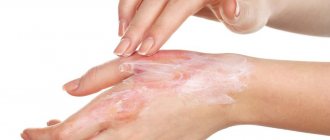
Гипомеланоз – это патология, которая распространяется на генетическом уровне, поэтому патогенетического лечения заболевания в настоящий момент не существует. Применяется симптоматическая терапия:
- Правильная и активная защита от солнечных лучей
- Одежда, прикрывающая открытые участки кожи
- Местно также применяют кортикостероиды в виде мазей
- Ретиноиды: местное и системное применение
- Елидел 1% крем 2р/день – до уменьшения или полного исчезновения гипопигментации.
Развитие гипомеланоза провоцирует чрезмерная инсоляция, поэтому лучшая профилактика патологии – избегание попадания прямого солнечного света на незащищенную кожу.
Читайте на estet-portal.com больше статей о заболеваниях кожи в разделе «Дерматология». Спасибо за то, что остаетесь с нами!
Поделитесь:
Рецидив и тактика лечения
Риск рецидива зависит от степени прорастания опухоли, наличия метастазов. Чаще всего повторная меланома локализуется рядом с предыдущим очагом. Для того чтобы снизить риск развития рецидива опухолевого образования, врачи рекомендуют следовать следующим профилактическим мерам:
- ограничить время нахождения под ультрафиолетовыми лучами;
- проводить регулярный самоосмотр родинок;
- использовать защитную одежду при контакте с токсическими веществами;
- проходить профилактический осмотр у дерматолога.
При возникновении подозрений на наличие опухолевых образований кожи рекомендуем обращаться к врачам Юсуповской больницы. Специалисты клиники используют современную аппаратуру для диагностики заболеваний. Терапия проводится согласно последним мировым онкологическим рекомендациям. Записаться на прием можно по телефону.