Классификация заболевания
Существует четыре основных вида потницы, которые отличаются между собой характером сыпи, продолжительностью развития и тяжестью проявления симптоматики:
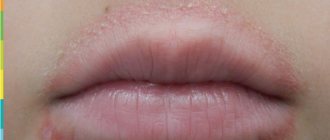
- Кристаллическая. Сопровождается развитием пузырьковой сыпи, которая чаще всего проявляется на голове, за ушами, на шее. Возможна и другая локализация высыпаний. Спустя 2-3 дня после появления пузырьки подсыхают и начинают шелушиться. Так как раздражение не сопровождается воспалением или инфекцией, кристаллическая форма является самой простой и безобидной.
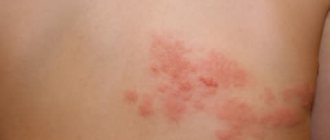
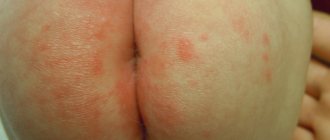
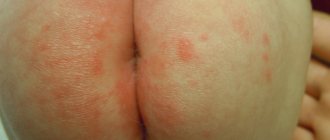
- Красная. Более сложный вид, при котором пот воздействует на кожу более длительное время и, соответственно, вызывает более сильное раздражение. Сыпь в виде небольших воспаленных бугорков провоцирует небольшой отек и сопровождается зудом, жжением, дискомфортом. Длится около двух недель.
- Белая потница, или везикулопустулез. При таком типе на коже появляются пузырьки с беловатым или желтоватым заполнением. Когда пузырек лопается, после него остается светлый налет. Наличие окраса в пузырьковой жидкости говорит о том, что к высыпаниям присоединилась инфекция, зачастую – стафилококковая.
- Глубокая. В большинстве случаев потница вызывает только поверхностное поражение кожного покрова. При глубокой форме патологии страдают глубинные слои кожи. Болезнь сопровождается волдырями, наполненными светлым содержимым, которые рассасываются или самопроизвольно лопаются.
Розеола
Розеола — это заразная вирусная инфекция. Симптомы включают розовую сыпь на теле у ребенка, включая руки и шею. Сыпь на теле у ребенка возникает после того, как у ребенка поднимается температура и наблюдаются симптомы, напоминающие простуду или грипп. Розеола чаще всего встречается у детей младше двух лет. Первые признаки розеолы возникают через десять дней после заражения. Если у ребенка в течение суток сохраняется температура 39 градусов и выше, как можно скорее свяжитесь с врачом, чтобы получить рекомендации, как сбить жар. Врач может также назначить анализ крови или мочи для уточнения диагноза. Пока у малыша температура, рекомендуется изолировать его от других детей, чтобы избежать распространения инфекции. Как только сыпь исчезает, ребенок перестает быть заразным.
Симптомы
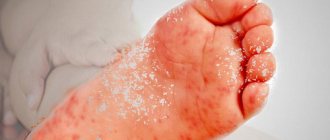
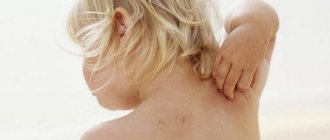
Главный и самый очевидный симптом патологии – это сыпь. Чаще всего высыпания появляются на голове, груди, спине, в области паха, подмышек, ягодиц. Сыпь выглядит как рассеянные пузырьки с прозрачным, белым или желтым содержимом, либо как мелкие зернышка с воспалительным контуром.
В течение дня сыпь может усиливаться или уменьшаться, а сила ее проявления зависит от смены температуры и ухода за кожей малыша. В некоторых случаях ребенок не выказывает беспокойства, но иногда может испытывать зуд, боль и демонстрировать дискомфорт капризами, нестабильным сном, отсутствием аппетита.
При легких формах заболевания другие симптомы могут не возникать. Но в более запущенных вариантах, которые сопровождаются осложнениями и инфекцией, клинические проявления могут дополняться:
- повышенной температурой до 38 градусов;
- появлением светлого налета, гнойников, язвочек;
- формированием мокнущих трещин с неприятным запахом;
- общим ухудшением состояния.
При оценке симптомов важно не допустить развития запущенных форм потницы и своевременно обращаться к врачу, не дожидаясь развития осложненийИсточник: Уход за кожей новорожденного. Cолнцева О.А. Медицинский совет, 2014. с. 35-39.
Стригущий лишай
Стригущий лишай — это кожное заболевание, вызываемое грибком и проявляющееся очагами разного размера: овальными, округлыми или имеющими четкие границы. Такие очаги могут появляться на волосистой части головы и по телу малыша. При лишае наблюдается ломкость и выпадение волос, если они находятся в области заражения. Инфекция передается от человека к человеку и даже от животных к людям. Если у ребенка стригущий лишай, никто в семье не должен пользоваться его расческой, аксессуарами для волос или носить его головные уборы. Стригущий лишай иногда можно спутать с перхотью или корочками на голове. Если ребенку больше года и у него чешуйчатая сыпь на коже головы, скорее всего, это стригущий лишай, а не корочки. Точный диагноз может поставить врач. Если вы подозреваете у ребенка стригущий лишай, обратитесь к специалисту. Следуя указаниям врача, вы, скорее всего попрощаетесь с лишаем уже где-то через неделю. Как правило, для лечения назначают наружные средства.
Причины возникновения
С жалобами на потницу у малыша чаще всего к врачам обращаются родители, которые не придерживаются базовых правил ухода за ребенком: каждый день купают его с мылом, чрезмерно укутывают без учета реальной температуры окружающей среды. В группе риска также дети с кожной аллергией, сахарным диабетом, рахитом, себорейным дерматитом или частой диареей. Особо подвержены риску развития высыпаний пухлые малыши с лишним весом и на искусственном вскармливании.
Среди прочих причин развития потницы у детей выделяют:
- несоблюдение нормального температурного режима;
- слишком жаркая, тесная одежда или обувь, которая не пропускает воздух и не создает естественной вентиляции;
- чрезмерное использование косметических средств для кожи, которые нарушают кислотный баланс и вызывают повышенную чувствительность (мыла, детских кремов, масел и др.);
- редкая смена подгузников или их низкое качество, недостаточность ухода;
- вирусные болезни, которые сопровождаются повышенной температурой.
Импетиго
Импетиго — это заразное кожное заболевание, которое обычно поражает область носа, рта и ушей. Инфекцию вызывают стафилококковые или стрептококковые бактерии, и малышу, подхватившему импетиго, потребуется прием антибиотиков. Врач назначит анализ, чтобы выяснить, какие бактерии вызвали инфекцию, и далее определить ход лечения. Импетиго заразно, пока есть сыпь у ребенка, которая иногда образует волдыри и в конечном итоге покрывается коркой. На этом этапе нужно избегать контакта малыша с другими детьми. Не касайтесь сыпи, чтобы предотвратить распространение инфекции.
Как отличить потницу у ребенка от аллергии и других заболеваний
Когда на коже появляется сыпь, самое сложное для родителей – это отличить потницу от прочих болезней: аллергии, ветрянки, кори и др.
Во-первых, следует изучить места возникновения сыпи. В первом случае высыпания базируются в труднодоступных местах: в зоне под подгузником, в складках кожи, в волосяном покрове. При этом сыпь практически никогда не появляется на открытых участках кожи, которые хорошо проветриваются. Но если сыпь появилась на лице, открытых частях ручек и ножек, вероятнее всего, это аллергия.
Провести дифференциальную диагностику также поможет простой домашний тест. Нужно просто раздеть малыша и оставить его без одежды, подгузника на несколько часов. Если сыпь появилась в результате потницы, за это время она уменьшится, станет бледнее. Если же это аллергия, никаких изменений с ней не произойдет.
Отличить болезнь от кори, ветрянки и прочих вирусных патологий поможет дополнительная симптоматика. При инфекционных болезнях обязательно повышается температура, появляется интоксикация, а сыпь быстро распространяется по всему телу. В свою очередь, главный симптом потницы – это всего лишь высыпания.
Опрелости
Опрелости, или пеленочный дерматит, — это сыпь у ребенка красноватого цвета, которая появляется на коже малыша под подгузником и вокруг него. По структуре может быть как плоской, так и выпуклой. Способна причинять ощутимый дискомфорт малышу. Опрелости могут возникать, если малыш проводит слишком много времени в мокром подгузнике или если подгузник ему мал. Если устранить причину появления опрелостей, они обычно проходят за три-четыре дня. Поэтому старайтесь менять малышу подгузник как можно чаще. Очищайте область под подгузником влажными салфетками или смоченной в воде тканевой салфеткой и по возможности устраивайте малышу воздушные ванны. Также рекомендуется использовать крем от опрелостей для создания на коже защитного барьера.
Атопический дерматит
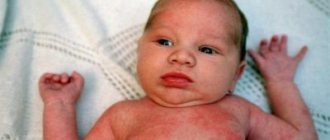
Атопический дерматит (или зудящая сыпь), иногда появляется у малышей после первого месяца жизни. Вы можете заметить красные щеки у ребенка и покрасневшие сухие шелушащиеся участки кожи на локтевом сгибе или под коленями. У младенцев атопический дерматит чаще появляется на теле, чем на лице. Высыпания могут быть умеренными, но могут и сопровождаться сильным зудом и доставлять малышу большой дискомфорт. Если вы подозреваете у малыша атопический дерматит, проконсультируйтесь с педиатром — он сможет выписать мазь или крем для лечения и ухода. Чтобы избавиться от данного неприятного состояния или предотвратить его повторное появление, для ухода за малышом используйте мягкое мыло без запаха, выбирайте одежду из мягкой ткани и купайте кроху не чаще трех раз в неделю. Для стирки детских вещей используйте средства без запаха.
Диагностика
Не стоит заниматься самолечением или пытаться самостоятельно поставить диагноз ребенку. Прежде чем начинать лечить потницу у ребенка, при появлении первых высыпаний нужно обратиться к детскому дерматологу или педиатру. Специалист проведет осмотр и отличит патологию от других заболеваний, которые сопровождаются кожной сыпью. Для опытного детского специалиста это не составляет труда даже при первичном визуальном смотре.
В некоторых случаях для комплексной диагностики необходимо дополнительное обследование. Врач может назначить соскоб на патогенные грибковые инфекции, а также бакпосев на микрофлору.
Сыпь, связанная с пищевой аллергией
Когда вы вводите прикорм, старайтесь добавлять в рацион малыша по одному продукту каждые три-пять дней, чтобы исключить пищевую аллергию. Если какой-то продукт вызовет у малыша аллергию, вы можете заметить красные щеки у ребенка и сыпь на теле у ребенка. Другие возможные симптомы пищевой аллергии — рвота и диарея. Если вы заметили какой-либо из этих симптомов, проконсультируйтесь с врачом.
Лечение
Основной метод, который позволяет убрать высыпания и вылечить кожную патологию – это гигиенический уход. Важно менять подгузник сразу после стула и каждые три часа, подмывая ребенка проточной водой. Между сменами нужно делать воздушные ванны и на несколько минут оставлять малыша без одежды. При этом необходимо отказаться от синтетической одежды, некачественной детской косметики.
Купание проводят в воде с отваром лекарственных трав. Можно добавлять ромашку, тысячелистник, череду. После купания ребенка нужно хорошо осушить и припудрить кожу присыпкой.
В некоторых случаях врач также назначает обработку высыпаний подсушивающими антисептиками («Фурацилином», «Хлорфилиптом»), кремами с содержанием пантенола («Бепантеном», «Декспантенолом»). Белую, красную и глубокую потницу лечат с помощью противогрибковых, антибактериальных мазей. Однако любые медикаментозные средства не рекомендуют применять без предварительной консультации с врачомИсточник: Современные дерматологические и косметические средства для ухода за кожными покровами детей. Котлуков В.К., Кузьменко Л.Г., Антипова Н.В. Медицинский совет, 2013. с. 8-12.
Врачи рекомендуют установить температуру воздуха в детской на уровне 20-22 градусов и следить за влажностью, которая не должна превышать 50-70%. Хорошим решением станет приобретение увлажнителя воздуха, который поможет создать правильный микроклимат. Такие простые действия помогут избавиться от условий, которые повышают риск развития потницы.
Профилактика
Эффективная профилактика заключается в правильном и тщательном гигиеническом уходе за ребенком: регулярном купании, частой смене подгузника или пеленок. В жаркое время года купать малыша можно до 2-4 раз в сутки, но при этом важно не использовать при каждой водной процедуре мыло, масла, лосьоны и другие средства, которые могут нарушить кислотный баланс и закупорить железы.
Важно также подбирать одежду из натуральных дышащих тканей и при этом избегать синтетических и полусинтетических тканей, которые не обеспечивают нормальное испарение пота. Одевать ребенка нужно соответственно погоде и не кутать летней ночью в теплое одеялоИсточник: Уход за кожей детей грудного возраста. Профилактика пеленочного дерматита. Старостина Л.С. Медицинский совет, 2022. с. 41-49.
Источники:
- Уход за кожей детей грудного возраста. Профилактика пеленочного дерматита. Старостина Л.С. Медицинский совет, 2022. с. 41-49
- Уход за кожей новорожденного. Cолнцева О.А. Медицинский совет, 2014. с. 35-39
- Современные дерматологические и косметические средства для ухода за кожными покровами детей. Котлуков В.К., Кузьменко Л.Г., Антипова Н.В. Медицинский совет, 2013. с. 8-12
Дата публикации: 20.10.2017 г.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Аллергическая сыпь
В любом из случаев, родителям рекомендуется консультация врача, с целью определения причины высыпаний на теле грудничка. Если же специалист обнаружит аллергию, то необходимо выявить ее форму и раздражителя. Как правило, возбудителем может быть следующее:
- реакция организма на погоду (на солнце или холода);
- пищевая аллергия (при чем продукт-аллерген может употребить как малыш, так и мама, если первый находится на грудном вскармливании);
- наследственность (ребенок попадает в зону риска, если хотя бы один из его родителей предрасположен к аллергии);
- косметические средства;
- шерсть животных, пыль, пыльца;
- прививочные вакцины.
Когда причина сыпи уже известна, следующим важным шагом является полное исключение раздражителя. Сделать это будет проще в тех случаях, когда причина кроется во внешних факторах, которыми просто перестают пользоваться (если это крема, присыпки, стиральные вещества и прочие средства гигиены). В том случае, когда кожные проявления стали результатом употреблении тех или иных продуктов, то важно исключить сам продукт. Первые признаки могут появиться уже спустя час- полтора после употребления в пищу аллергена. Кормящие грудью матери, должны обязательно соблюдать диету и отказаться от острого, жирного, шоколада, яркоокрашенных фруктов и овощей, алкоголя. В подобных случаях, избавиться от сыпи будет сложнее, поскольку продукт должен перевариться кишечником, покинуть организм малыша и только после этого пятна на теле начнут исчезать. Следует знать, что когда возбудитель попадает к малышу через молоко матери, то процесс затягивается и выздоровление наступает спустя две недели. Родители, которые сами страдают аллергией, должны быть предельно внимательны к тому, что их ребенка окружает и что он ест. К сожалению, такие малыши больше других склонны к кожным заболеваниям. При этом раздражитель взрослого и младенца может быть совершенно разным. На генном уровне передается лишь сама предрасположенность.
Почти всегда аллергию, как заболевание, можно предотвратить. Для этого потребуется выполнение несложных требований:
- поддержание идеальной чистоты в помещении, частая влажная уборка и проветривание;
- введение прикорма не ранее четырех месяцев от рождения, а в отдельных случаях -не раньше шести. При этом важно не переусердствовать: если вводимый продукт не подошел, то повторно его следует предложить малышу через одну-две недели;
- соблюдение диеты кормящей матерью. Употребление большого количества жидкости, бульонов и супов. Полное исключение вредных продуктов;
- не стоит заниматься самолечением и пытаться предотвратить ту или иную реакцию при помощи медикаментов без соответствующих рекомендаций врача;
- соблюдение гигиены и совместный здоровый образ жизни матери и малыша.
Прогулки на свежем воздухе, купание, закаливание положительно отразятся на здоровье всех членов семьи.
Крапивница и дерматит так же являются разновидностью аллергических реакций. В первом случае происходит внезапное появление зудящих волдырей на любых участках тела. Такие симптомы могут проявиться от укусов насекомых, от взаимодействия с химическими препаратами и от употребления в пищу сильных аллергенов, таких как коровье молоко, орехи, мед. Важно учитывать, что длительное воздействие возбудителя способно ухудшить состояние грудничка, перерасти в отек и осложнить, при этом, дыхание. Поэтому необходимо максимально быстро избавиться от присутствия раздражителя и обратиться к врачу. Лечение происходит при помощи антигистаминных и седативных средств.
Дерматит, как и другие виды аллергии, провоцируется длительным воздействием раздражителя, повышенной чувствительностью и предрасположенностью к подобным проявлениям. Симптомами являются воспаления определенных участков кожного покрова ребенка (чаще всего это руки, пах, щеки), возможно жжение и дискомфорт. Дерматит подразделяется на несколько видов:
- пеленочный (долгое взаимодействие нежной кожи с раздражителями, в качестве которых выступают мокрые пеленки, подгузники. Здесь следует чаще менять подгузник и подмывать младенца проточной теплой водой перед каждой заменой.
- Влажные салфетки использовать только по необходимости, а под подгузник наносить специальный защитный крем.);
- атопический (вспышка происходит на иммунном уровне, как ответ организма на дыхательные и контактные раздражители. Локализуется на щеках, бедрах, руках. Характеризуется шелушением очагов.);
- аллергический (недостаток витаминов в организме, употребление аллергических возбудителей в пищу, недостаток свежего воздуха, капризность, гиперактивность).
Как и в других случаях, очень важно максимально быстро поставить диагноз и приступить к лечению, дабы исключить переход в хроническую форму. Из рациона младенца должны быть исключены все продукты-аллергены, для снижения зуда врач назначит применение крема или мази, а также пропишет необходимые медикаменты для устранения причин. Стоит понимать, что проблема всегда кроется внутри, и важно не просто устранить внешние симптомы, но и полностью истребить первоначальную причину возникновения заболевания. Когда аллергия проявляется на фоне проведения прививок малышу, то важно заранее учесть предрасположенность ребенка, предупредить об этом доктора и соблюсти ряд мероприятий, предшествующих вакцинации. К таким мероприятиям относят следующее:
- сдача анализов;
- применение антигистаминных препаратов за два-три дня перед прививкой;
- пристальное наблюдение в день вакцинации и отказ от новых продуктов.
Родителям необходимо знать, что любая вакцина содержит в себе потенциального возбудителя. Им может быть белок куриного яйца, желатин и прочие компоненты, входящие в состав препарата. Поэтому, после того, как прививка уже сделана, нужно пробыть с ребенком в медицинском учреждении около получаса, с целью наблюдения и принятия мер, в случае необходимости. Чаще всего, врачи не рекомендуют отправляться на прогулки в день проведения вакцинации, особенно если малыш еще совсем маленький и неокрепший. Наблюдать же за общим состоянием и возможными изменениями потребуется в течении двух недель.
Сыпь, вызванная инфекциями и вирусами
Распознать этиологию образования сыпи на коже малыша и назначить необходимость лечения может только специалист. Но в тех случаях, когда кожные проявления сопровождаются повышением температуры, нарушением стула, рвотой, затруднениями дыхания, то скорее всего природа заболевания напрямую связана с инфекцией. Инфекционные высыпания вызваны такими заболеваниями, как:
- ветрянка (обуславливается появлением пузырьков, внутри которых находится жидкость. Места распространения зудят и чешутся, при этом происходит повышение температуры до критических показателей. На всем протяжении созревания волдырей, ребенок является переносчиком инфекции. Места поражения обрабатываются зеленкой. При соблюдении всех предписаний доктора, выздоровление наступает спустя 21 день.);
- краснуха (для подобного рода инфекции характерно появление кашля, повышенной температуры, увеличение лимфоузлов, нарушения работы кишечника, и, как следствие, понос и рвота. Высыпания, как правило не прощупываются, а появляются в виде покраснений кожи. Чаще всего данное заболевание встречается у детей старше двух лет, но не исключено заражение и грудничков, особенно тех, у которых отсутствует соответствующая прививка. Заболевание протекает без осложнений и не требует особых мер. Важно лишь соблюдать постельный режим, и снизить риск заражения краснухой остальных маленьких членов семьи, поскольку пять-семь дней инфицированный младенец способен заразить не привитых детей.);
- корь (основной причиной ее появления является отсутствие прививки. Заражение происходит воздушно- капельным путем, при этом симптомы начинают проявляться не раньше, чем через неделю. В следствии этого, вовремя заметить заболевание не представляется возможным. Лишь спустя несколько дней симптоматика заболевания дает о себе знать: повышается температура, появляется мелкая сыпь сперва на внутренней стороне щек, голове, а потом и по всему телу. Иммунитет ребенка ослабевает, поэтому необходимо в этот период подпитывать его витаминами, и давать возможность организму справиться с болезнью самостоятельно.
Помогать малышу в этот период рекомендуется, отталкиваясь от появляющихся симптомов: жаропонижающие, спреи для горла, назальные капли, а так же соблюдение постельного режима и частое употребление жидкости. Лечение может происходить как дома, так и в стационаре, под наблюдением доктора, дабы исключить возможность осложнений). Правильно поставить диагноз вам поможет специалист дерматолог или аллерголог. Для этого необходимо сдать анализы, и, если потребуется, соскоб кожи. Немаловажную роль играют и внешние факторы, характер высыпаний, их локализация, а так же сопутствующие ухудшения состояния младенца. В любом случае, необходимо выполнять все предписания врача, касаемо лечения и соблюдения тех или иных правил. На продолжительность аллергии особое влияние оказывает и иммунитет ребенка: чем он крепче, тем скорее справится с недугом. От родителей требуется не впадать в панику, а вовремя заметить малейшее проявление симптомов и скорейшее обращение к врачу.