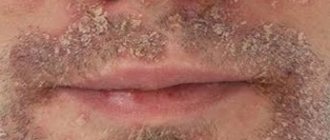
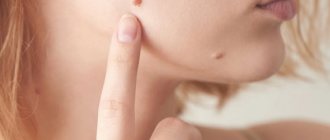
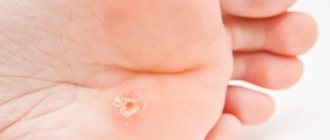
Бородавки – это кожные новообразования в виде узелков или сосочков. Это самая распространённая патология кожи, которая встречается более чем у 90% населения планеты. Бородавки могут появляться у любого человека, в любом возрасте, абсолютно на всех участках кожи, начиная от лица и заканчивая ступнями ног. Заболевание часто заразно, всё зависит от иммунной системы человека.
СТОИМОСТЬ ЛЕЧЕНИЯ БОРОДАВОК В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ
| Цена удаления бородавки | от 500 руб. |
| Прием дерматолога | 1000 руб. |
| Дерматоскопия | 500 руб. |
| Звоните бесплатно: 8-800-707-1560 *Клиника имеет лицензию на оказание этих услуг | |
От чего появляются бородавки
Содержание статьи
Бытует распространённое мнение, что прикосновение к лягушке вызывает появление бородавок. Это заблуждение. Возбудитель заболевания, следствием которого становится образование бородавок — папилломавирусная инфекция. Согласно статистическим данным этой инфекцией вызваны около 20% всех раковых заболеваний.
Риск заражения ВПЧ значительно повышается:
- при использовании предметов чужих предметов личной гигиены и предметов общего пользования;
- в общественных местах (бассейн, баня и т.д.), особенно при хождении там босиком;
- при наличии повреждений кожи;
- при повышенной потливости рук и ног;
- при контакте с заражённым человеком (рукопожатие, половой контакт и т.д.);
- при ходьбе в тесной дискомфортной обуви, провоцирующей трение кожи стопы;
- при пользовании нестерильными инструментами (в косметологическом салоне и т.д.).
Инфекция может находиться в организме человека от 3 до 6 месяцев, никак себя не проявляя. Её «активатор» и косвенный виновником появления бородавок — ослабление иммунитета.
Всегда ли бородавки опасны?
Большинство бородавок абсолютно безвредны и теоретически могут исчезнуть через несколько недель или максимум месяц. Пациентов в этом случае беспокоит скорее серьёзный косметический дефект, доставляющий психологический дискомфорт и мешающий вести полноценный образ жизни.
Часто бородавки безболезненны, если только не находятся на подошвах ног или в другой части тела, подверженных ударам и постоянным контактам. Но бывают случаи возникновения зуда и неприятных ощущений в зоне поражения.
Но как было сказано выше, бородавки имеют вирусную природу, поэтому рассчитывать на то что новообразование пройдет само или всю жизнь не будет беспокоить нельзя. Любую бородавку нужно показать дерматологу, и если он посчитает нужным, удалить одним из безопасных методов.
Рекомендации стоматологов
Эпулис — опухоль десны, которая представляет большую опасность для здоровья зубов и всего организма. Лечение патологии сложное и длительное, но даже при качественном лечении не исключается риск рецидива.
Предупредить возникновение эпулиса на десне у ребенка или взрослого не всегда возможно, но при своевременном обращении к специалисту можно избежать осложнений, сложного лечения, длительного восстановления и эстетических дефектов, которые остаются после хирургического вмешательства.
Лучшей профилактикой является посещение стоматолога каждые 6 месяцев. Если беспокоит дискомфорт и ощущение натирания слизистой или десны, следует незамедлительно обратиться к стоматологу, не ожидая возникновения опухоли или других патологий.
Как распознать бородавки: симптомы и признаки
Неопытный человек может спутать бородавки с другими кожными новообразованиями, например, родинками, мозолями, меланомами.
Основные отличия бородавок от родинок:
- родинки имеют тёмный или чёрный оттенок, бородавки же – светлый;
- бородавки плотно срастаются с кожей, родинки – отдельные структуры, будто приклеенные к телу;
- родинки мягкие и гладкие на ощупь, бородавки жёсткие, твёрдые и шершавые.
Отличить бородавку от мозоли также просто. При надавливании на нарост возникнут болезненные ощущения, а в случае отшелушивания под ним будут видны следы кровоизлияний. Под мозолью же – новая нежная кожа.
Отличить бородавку от меланомы можно по цвету и форме. Для этого опасного заболевания характерны неоднородные красные и чёрные оттенки, разрастание и неровный контур.
Дерматологу нетрудно установить правильный диагноз с помощью визуального осмотра. Но хороший специалист не будет довольствоваться только простым осмотром. Он обязательно воспользуется специальным увеличивающим прибором — дерматоскопом. Если есть подозрения на патогенный процесс, потребуется соскоб поверхностного слоя.
В случае аногенитальных бородавок (расположение вокруг ануса и на гениталиях) необходима консультация гинеколога или проктолога.
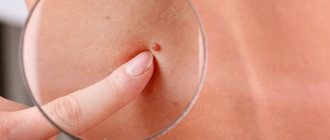
Обыкновенные (простые, вульгарные) бородавки
Обыкновенные бородавки это плотные сухие наросты, характеризующиеся неравномерной и шероховатой поверхностью на ощупь, переменным размером и округлой формой. Они выглядят, как жёсткий ороговевший пузырёк диаметром до 1 см, значительно возвышающийся над поверхностью кожи.
Поверхность обыкновенных бородавок часто покрыта бороздками и выступами, из-за чего новообразование отдалённо напоминает цветную капусту или ягоду малины с чёрными точками внутри.
Это наиболее распространённый вид бородавок, составляющий до 70% всех подобных кожных новообразований. Простые бородавки могут возникнуть на коже абсолютно в любом возрасте, однако чаще всего они поражают детей и молодых людей. Это связано с тем, что у них более слабый иммунитет, чем у взрослых.
Обычные бородавки, как правило, появляются на руках (пальцах и тыльной стороне кистей), коленях и локтях, иногда – на лице или стопах, крайне редко – на слизистой оболочке рта.
Рядом с крупной «родительской» бородавкой может образовываться россыпь мелких наростов. Молодые новообразования обычно сохраняют телесный цвет, со временем они приобретают грязноватый серый или серовато-бурый оттенок, реже – жёлтый или розоватый. Это обусловлено их неровной пористой поверхностью, скапливающей в себе грязь.
Вульгарные бородавки обычно не причиняют беспокойства: не вызывают неприятных симптомов, не болят и не чешутся. Однако могут вызывать болевые ощущения, если находятся в зонах, подверженных ударам или контактирующих с одеждой. Наросты могут со временем самоизлечиться, особенно если возникли в детском возрасте.
Причины образования
После проведения многочисленных исследований ученым так и не удалось определить исчерпывающий перечень факторов, которые провоцируют развитие патологии. Однако некоторые состояния и явления все же встречаются чаще всего при диагностировании этого недуга. Например, это возможно при наследственной предрасположенности к фибромам на десне (представлены на фото ниже), языке, внутренней стороне щек и других участках слизистых оболочек. В таком случае болезнь развивается в детском возрасте у маленьких пациентов от 1 до 10 лет.
Нередко в анамнезе при наличии данного диагноза устанавливается факт регулярного травматического воздействия. Возможно постоянное прикусывание определенной области мягких тканей. Травмировать их могут и острые края коронок, ортодонтические конструкции, протезы, особенно плохо зафиксированные, твердая пища.
Провоцирующим фактором выступает и прием определенных лекарственных средств. Некоторые медикаменты могут вызывать появление доброкачественных уплотнений у представителей разных возрастных категорий, не только у детей и подростков. Препараты, после использования которых может развиться фиброматоз:
- Циклоспорин. Он показан для предупреждения отторжения органов при трансплантации.
- Вальпроат, применяемый эпилептиками.
- Верапамил и прочие блокаторы кальциевых каналов.
- Эстрогены синтетического происхождения в оральных контрацептивах или других гормональных таблетках.
Виновниками развития заболевания могут быть воспалительные процессы в ротовой полости. Сюда относят стоматит, глоссит, пародонтоз, гингивит и др.
Наследственный фактор исключить невозможно, однако риск возникновения образований можно существенно снизить, если соблюдать простые профилактические правила:
- не забывать о гигиене;
- проводить регулярную профессиональную чистку от плотного налета и зубного камня;
- оберегать мягкие ткани от травматического воздействия (твердой пищи, прикусывания), а также не допускать резких температурных перепадов;
- своевременно лечить стоматологические болезни;
- консультироваться с медиками перед началом приема лекарственных средств, не допускать самолечения;
- посещать стоматолога для профилактики не реже раза в полгода.
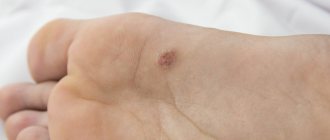
Подошвенные (шипицы) бородавки
Подошвенные бородавки – разновидность вульгарных. Проявление заболевания наиболее часто наблюдается у детей и в возрасте 20-30 лет. Из всех кожных бородавок подошвенная встречается в 30%.
Бородавки на подошвах проявляются в виде жёстких округлых уплотнений с сосочками в середине. Внутри бородавки видны характерные чёрные точки – множество мелких тромбированных капилляров. По краям небольшой валик ороговевшей кожи. Видимая часть, возвышающаяся над поверхностью кожи всего на 1-2 мм, может достигать 2 см в диаметре и составляет лишь четверть от общего размера подошвенной бородавки, которая в основном образуется в глубоких слоях эпителия (кожи).
Внешне шипица напоминает мозоль. Дифференцировать (отличить) подошвенную бородавку от мозоли позволяет видимое прерывание кожного рисунка в соответствии с бородавкой.
Этот вид новообразования обычно поражает стопы (подошву, по бокам и на пальцах), реже – ладони. На коже они появляются как небольшие белесые точечные кожные повреждения, иногда зудящие. Со временем их поверхность грубеет и изменяет цвет – от жёлтого до темно-коричневого.
Сами по себе подошвенные бородавки не представляют угрозы здоровью, однако при ходьбе доставляют человеку значительный дискомфорт, вызывают болезненные ощущения, причём часто усиливающиеся, и даже могут кровоточить. Это обусловлено местоположением новообразования и специфике его роста. Поскольку шипица растёт вовнутрь, вес тела при ходьбе сдавливает болевые рецепторы.
Инкубационный период заболевания составляет от нескольких дней до нескольких лет. Инфекция попадает в организм и переходит в режим ожидания благоприятной обстановки для активации. Подошвенная бородавка в 50% случаев регрессирует без лечения. Но длится этот процесс от 8 месяцев до полутора лет.
Без лечения подошвенные бородавки будут увеличиваться и размножаться, вплоть до происхождения больших скоплений новообразований. Это может привести даже к временной потере работоспособности человека из-за нестерпимой боли, препятствующей ходьбе.
Основываясь на характеристиках поражения и их локализации, подошвенные бородавки делятся на 3 типа:
- простая;
- околоногтевая;
- мозаичная.
Почему на десне появляется шишка
Скопление условно патогенной и патогенной микрофлоры из-за неправильного ухода за полостью рта приводит к воспалению слизистой. К другим причинам, по которым появляется шарик на десне, относят:
- химическая, термическая или механическая травма пародонта;
- кариозные образования и их осложнения: периодонтит, пульпит;
- воспаление зуба мудрости;
- прорезывание моляров;
- разрастание челюстной кости;
- слабая иммунная система;
- инфекционные патологии ротовой полости: герпес, кандидоз, стоматит.
Шишка во рту возникает и при других состояниях: эпулис, экзостоз, фиброма, очаговый фиброматоз, злокачественное новообразование, киста и флюс. Главное своевременно установить причины патологии и приступить к лечению.
Околоногтевые подошвенные бородавки
Околоногтевые бородавки представляют собой небольшие шероховатые образования с трещинами на поверхности, располагающиеся на руках и ногах человека, а именно около ногтевой пластины или глубоко под ней. Внешне напоминают головки цветной капусты.
Они могут быть плоскими, остроконечными или иметь форму полусферы. Как правило, околоногтевые бородавки серые, но бывают и телесного цвета. Они не слишком плотные, как простые подошвенные, но имеют довольно глубокий корень.
Этим заболеванием страдают преимущественно дети и молодые люди. Основной фактор заражения инфекцией — кожные микротравмы вокруг ногтя. В особой зоне риска находятся любители грызть ногти и гладить бездомных животных, а также люди, неаккуратно удаляющие кутикулу, использующие не продезинфицированные инструменты и работающие в воде без использования перчаток.
Такая разновидность новообразований не представляет угрозы здоровью человека, преимущественно она являет собой лишь косметический дефект. Околоногтевые подошвенные бородавки не доставляют дискомфорта или болезненных ощущений при надавливании. Однако бородавка под ногтем не такая безобидная — со временем новообразование провоцирует истощение ногтевой пластины и её дальнейшее разрушение.
Кроме того, через трещины на поверхности наростов, которые легко образовываются при частой работе руками, попадают различные бактерии и вирусы, провоцируя повторное инфицирование. Также при росте бородавок трещины могут вызывать болезненность. Часто утрачивается кутикула и формируется склонность к её воспалению (паронихия).
Удаление новообразования необходимо, чтобы остановить размножение наростов, которые легко переходят на здоровые пальцы. Локализация бородавки под ногтевой пластиной очень осложняет лечение и удаление. При появлении в детстве или юношестве она может устраняться самостоятельно.
Лечение новообразований в ротовой полости
Шишка под челюстью, на десне может быть обнаружена при осмотре. Для точной диагностики назначается биопсия или рентген. Лечение подбирается с учетом причины образования пузыря в полости рта. Потребуется приостановить дальнейшее распространение инфекции, устранить дискомфорт.
Как убрать шишку определит врач после полной диагностики, но к основным мероприятиям можно отнести:
- свищ — гной убирается посредством полоскания дезинфицирующим раствором;
- эпулис — оперативное вмешательство (удаление при помощи диатермокоагуляции, криодеструкции или скальпеля);
- периодонтит — снятие пломбы, чистка каналов, удаление гноя, полоскание отварами трав и раствором соды;
- периостит — размещение специальных препаратов под временной пломбой (в отсутствии результата зуб придется удалить);
- гингивит — прочищение пародонтальных канальцев, антисептическая и антибактериальная терапия, удаление шишки.
При появлении образования на десне можно полоскать рот водкой, разведенным спиртом или соком из свежих листьев каланхоэ.
Своевременная диагностика позволяет предупредить дальнейшее распространение инфекции и сохранить зубы. Только опытный стоматолог поможет избавиться от шишки во рту, минимизировав риск развития тяжелых осложнений. При первых признаках патологии, следует срочно обратиться к врачу.
Консультация врача
Мозаичные подошвенные бородавки
Мозаичные бородавки – это особая разновидность новообразований. Они представляют собой бляшки, так называемые кластеры, сформировавшиеся в результате слияния множества маленьких плотно прижатых друг к другу подошвенных бородавок. Расположение бляшек напоминает мозаику (отсюда и их название).
Это образование обычно наблюдается в небольшой и локализованной области. Оно может достигать в диаметре около 6-7 см. На ранних стадиях развития мозаичные бородавки выглядят как чёрные мелкие проколы. По мере развития они приобретают вид белой, желтоватой или светло-коричневой цветной капусты, с тёмными пятнами посередине. Эти пятна образуются из-за тромбированности кровеносных сосудов.
Такой тип бородавок встречается довольно редко. Обычно они поражают руки или подошвы ног, особенно часто встречаются под пальцами ног. В отличие от простых подошвенных бородавок, мозаичные бородавки практически не вызывают болезненных ощущений при ходьбе, потому что они более плоские и располагаются поверхностно.
Мозаичные бородавки очень заразны. Они трудно поддаются лечению из-за множественности очагов вирусной инфекции. Успешности лечения способствует его своевременное начало. Как правило, мозаичные наросты склонны к рецидиву даже после хирургического удаления.
Какие причины могут привести к его появлению
Основной причиной эпулиса на десне считается постоянное механическое воздействие (натирание) мягких тканей.
Спровоцировать опухоль десны может травмирование одного участка:
- некачественно установленной пломбы;
- неровными краями противоположного зуба, который разрушен или имеет сколы;
- зубным камнем;
- некачественным или неправильно установленным протезом;
- зубом-агонистом при нарушениях прикуса;
- соседними зубами при «нагромождении» зубов.
Наддесневик возникает и как следствие травмирование тканей эпителия в результате ожога, ушиба или постоянного приема в пищу продуктов-раздражителей. У беременных опухоль возникает из-за гормональных нарушений. Эпулис на десне ребенка может сформироваться вследствие общих причин или нарушений прорезывания постоянных зубов.
Плоские (ювенильные) бородавки
Плоские бородавки – довольно распространённый тип новообразований и наименее проблематичный. Они представляют собой небольшие линзовидные повреждения (несколько мм в диаметре) или гладкие папулезные повреждения. Могут расти как поодиночке, что довольно редко, так и в большом количестве, близко расположенными друг к другу.
Выделяют несколько стадий заболевания:
- лёгкая – одна и несколько безболезненных бородавок;
- средняя – от 10 до 100 безболезненных наростов;
- тяжёлая – более 100 новообразований.
Если они локализуются в местах, на которые приходится избыточное давление (трение об одежду, обувь и т.д.), то вызывают болезненные ощущения.
Плоские бородавки легко идентифицируются и имеют белый, коричневый, желтоватый или розовый оттенок, подобного цвету мяса. Они имеют размер булавочной головки и, по сравнению с другими типами бородавок, более гладкие и плоские. Фактически, в точке, где развивается плоская бородавка, кожа слегка поднимается (на высоту около 5 мм), образуя своего рода поднятую круговую область.
Обычно новообразования возникают на лице, коленях, локтях, спине, ногах и руках (особенно на пальцах). Жертвами этого заболевания становятся люди абсолютно любого возраста. Но наиболее часто оно касается детей и подростков (есть у 20% школьников), откуда и второе название бородавок – ювенильные.
В близкообщающейся группе школьников 80% проявляют резистентность (устойчивость) к вирусу. У взрослых способствуют размножению новообразований раздражение и воспаление после бритья.
Инкубационный период инфекции может длиться до 8 месяцев. Преимущественно заболевание представляет собой лишь косметический дефект. Ювенильные бородавки безболезненны за исключением случаев механического давления или повреждений, иногда могут вызывать зуд, но при этом чрезвычайно заразны.
Вирус практически не передается через предметы общего пользования, основной путь заражения – кожный контакт. Плоские бородавки настолько легко размножаются, что достаточно дотронуться здоровой части тела, чтобы вызвать рождение нового образования.
Особенность этого типа бородавок в том, что в большинстве случаев лечение не требуется: они могут исчезнуть так же внезапно, как и появились, особенно у детей. У взрослых болезнь нужно лечить, при этом вирус очень устойчив к медикаментозному лечению.
Аногенитальные бородавки (кондиломы)
Среди заболеваний, передающихся половым путем, аногенитальные бородавки встречаются особенно часто. Они представляют собой плоские и вытянутые новообразования или упругие эластичные наросты в виде цветной капусты или петушиного гребня. Такие бородавки достигают 1-1,5 см и окрашены в серый, розовый или телесный цвет.
Обычно этот тип новообразований передаётся половым путём: во время вагинального/анального секса или даже просто через контакт с интимными областями без проникновения. После орального секса бородавки могут возникнуть на слизистых оболочках ротовой полости, в глотке, на голосовых связках или трахее. Такие наросты называются пероральными, или острыми, кондиломами. В редких случаях инфицирование происходит через контактно-бытовой путь или от матери новорождённому.
По внешнему виду и структуре выделяют несколько типов генитальных бородавок:
- Остроконечные – неплотные полипы розового, телесного или красного цвета, на ножке или широком основании, напоминающие цветную капусту. Могут возникать как индивидуально, так и в виде множественных скоплений. Остроконечные кондиломы склонны к быстрому размножению;
- Папиллярные – округлые гладкие наросты без ножки, возвышающиеся над поверхностью кожи на несколько миллиметров;
- Кератотические – очень плотные, утолщённые образования, значительно выступающие над кожей. Обычно поражают большие половые губы женщины;
- Гигантские (кондиломы Бушке-Левенштейна) – редко встречающаяся разновидность бородавок. Они склонны к стремительному росту, сопровождающемуся разрушением окружающих тканей. В крайне редких случаях гигантская кондилома перерождается в злокачественную форму;
- Плоские – образуются как поодиночке, так и в виде множественных скоплений. Симптоматика практически отсутствует, иногда может возникать зуд и выделения. Зоной поражения плоских наростов является слизистая влагалища и шейка матки у женщин.
Появлению аногенитальных бородавок и ухудшению их состояния часто сопутствуют другие заболевания, передающиеся половым путем (уреаплазмоз, трихомониаз, хламидиоз и т.д.). Обезопасить себя или партнёра от инфицирования с помощью презерватива невозможно, поскольку в этом случае он неэффективен. Необходимо полностью отказаться от интимных отношений до полного излечения.
Аногенитальные бородавки встречаются одинаково часто у людей обоих полов, несущих активную половую жизнь (обычно от 20 до 25 лет). Инкубационный период этого заболевания варьируется от трех недель до девяти месяцев и составляет в среднем около трех месяцев.
У мужчин кондиломы чаще встречаются на крайней плоти, мошонке, внутри уретры и на половом члене. Они могут быть локализованы вокруг ануса и прямой кишки, особенно у гомосексуальных мужчин. У женщин бородавки появляются в основном на уровне вульвы, стенки влагалища, шейки матки и промежности; уретра и анальная область также могут быть поражены.
Генитальные бородавки чаще встречаются у пациентов с ослабленным иммунитетом. Скорость роста варьируется, но беременность, иммуносупрессия (угнетение иммунной системы), выделения из уретры, влагалища или прямой кишки, скопление смегмы или мацерация кожи (естественный процесс набухания эпидермиса (слоя кожи) при длительном контакте с жидкостью) могут ускорить рост и распространение бородавок.
Характерные симптомы заболевания:
- сильнейший зуд в месте локализации нароста;
- болезненные и дискомфортные ощущения;
- жжение;
- боль во время и после полового акта;
- ощущение инородного тела;
- проблемы с дефекацией при расположении бородавки в районе ануса;
- кровотечение при повреждении кондиломы.
В большинстве случаев аногенитальные бородавки доброкачественные, но могут дегенерировать в карциному. По этой причине, чтобы предотвратить рак, кондиломы, независимо от их положения, формы и размера, всегда подвергаются удалению.
Аногенитальные бородавки обычно диагностируются клинически. От типичных боковых кондиломов вторичного сифилиса их отличает морфология, но в любом случае необходимо проведение серологических тестов на сифилис в начальной фазе и через 3 месяца. Для исключения карциномы требуется биопсия, ее обязательно проводят в случае кровотечения, изъязвления или постоянных бородавок.
Эндоцервикальные и анальные бородавки могут быть визуализированы только путем кольпоскопии и аноскопии. Применение раствора 3-5% уксусной кислоты в течение нескольких минут перед кольпоскопическим исследованием вызывает изменение цвета нароста на белый, улучшая визуализацию и обнаружение небольших бородавок.
Рецидиву аногенитальных кондилом способствуют:
- беспорядочные половые связи;
- несоблюдение личной гигиены;
- установка внутриматочной спирали, прерывание беременности хирургическими травматичными методами или прочие медицинские манипуляции.
Эта разновидность бородавок опасна рядом осложнений:
- Отсутствие тщательной интимной гигиены или раздражение наростов вследствие постоянного трения о нижнее бельё приводит к изъязвлению наростов секрецией гнойных выделений с неприятным запахом;
- При отсутствии своевременного лечения генитальные бородавки склонны к нагноению;
- Отсутствие терапии приводит к образованию большого количества бородавок. В особо запущенных случаях не остаётся даже небольшого участка здоровой кожи;
- При наличии аногенитальных бородавок наблюдается сильное снижение иммунитета, что связано с восприимчивостью человека к любому инфекционному заболеванию. В случае, если пациент уже имеет хроническое воспалительное заболевание (в частности, органов малого таза), оно обязательно усугубляется;
- Угроза перерождения в злокачественную форму.
Лечение фибромы полости рта
Наиболее эффективным и самым распространенным терапевтическим методом остается оперативное вмешательство. Уплотнение иссекается с помощью лазера либо радиоволн. Длится такая процедура около получаса. Если новообразование очень большое, после его удаления рана покрывается лоскутом, который формируется врачом из окружающих тканей.
Когда патология вызвана приемом определенных лекарственных средств, они должны быть полностью исключены и заменены на альтернативные со схожими свойствами. После отмены препаратов в подобных случаях нередко внешний вид слизистых восстанавливается без посторонней помощи, а вероятность рецидивов приближается к нулю. Однако это не относится к ситуациям, когда болезнь запущена.
Без операции можно обойтись и при травмирующем воздействии ортопедических конструкций. Например, когда на ткани давит коронка, пломба, протез. Устранение провоцирующего фактора часто приводит к уменьшению или полному исчезновению доброкачественного образования. Вероятнее всего, потребуется демонтаж старых конструкций и их замена на новые.
На просторах интернета можно встретить истории исцеления домашними средствами. Стоит запомнить, что недуг не лечится с помощью народных рецептов. Травяные отвары и настои, другие составы применяются только в качестве вспомогательного элемента комплексной терапии.
Нитевидные (акрохорды) бородавки
Нитевидные бородавки, также известные как лицевые, – самый необычный тип таких новообразований. Они представляют собой тонкие, длинные, кистевидные ростки, которые обычно встречаются на веках и прилегающих областях, на шее, около губ и носа, реже – на ногах, в паховых складках, под молочными железами и в подмышечных впадинах.
Типичный окрас акрохорды – телесный, из-за чего человек не сразу их замечает. Иногда могут приобретать жёлтый, коричневый или розовый цвет. Обычно они достигают длины от 5 до 10 мм, крайне редко – нескольких сантиметров. В зависимости от серьёзности вируса акрохорды образуются поодиночке или в виде множественного скопления. Этот отличительный тип нитевидных бородавок обычно диагностируется визуально.
Нитевидные бородавки образуются, когда штамм вируса папилломы человека заставляет верхний слой кожи расти слишком быстро. На стадии зарождения нарост выглядит как желтоватая шишечка. По мере роста она вытягивается, трансформируясь в удлинённое образование на ножке. На ощупь бородавка имеет эластичную и плотную структуру.
«Мишенью» могут стать люди абсолютно любого возраста, но зачастую этим заболеванием страдают пожилые пациенты. По статистике, около 50% населения планеты старше 50 лет имеют лицевые бородавки.
Инфицирование вирусом часто происходит через трещины и ссадины на лице, поэтому люди с сухой кожей находятся в зоне высокого риска. Также возникновению, росту и распространению лицевых бородавок способствуют различные гормональные изменения (беременность, ожирение, климакс, дисфункция яичников, сахарный диабет и т.д.).
Несмотря на высокую контагиозность (заразность) и непривлекательность по внешнему виду, этот тип бородавок доброкачественный, безболезненный и часто хорошо реагирует на лечение.
При их появлении в чувствительных областях, например, складках кожи, или местах, часто подверженных давлению и травмированию, могут возникать некоторые симптомы:
- зуд;
- кровотечение;
- болезненность;
- раздражение.
Этот тип бородавок практически никогда не перерождается в злокачественную форму. Однако, если травмировать акрохорду, велик риск развития воспалительного процесса. В отличие от многих других подобных новообразований, нитевидный тип самостоятельно не исчезает. При срыве бородавки на её месте вырастает новая. Иногда наблюдается ороговение нароста и его трансформация в кожный рог.
Лицевые папилломы заразны и могут распространяться путём совместного использования полотенец или косметики для лица. Прикосновение к акрохордам ставит человека под угрозу распространения их на другие части тела. Бородавки будут увеличиваться по размеру и количеству, если они не будут удалены.
Локализация и безобразный внешний вид делает лицевые наросты причиной эмоционального стресса и смущения для многих людей, иногда влияя на их самооценку и уверенность в себе.
Симптомы
Новообразование растет и развивается достаточно медленно, поэтому долгое время пациент может даже не подозревать о его присутствии во рту. Фиброма слизистой оболочки полости рта выглядит как возвышающийся над плоскостью полушаровидный нарост, покрытый тканями розоватого оттенка. Если на него нажать, болевые ощущения или иной дискомфорт не появляются. Поверхность гладкая, на ней отсутствуют какие-либо неровности, шероховатости.
Появление язвочек при подобном диагнозе происходит очень редко. В таких случаях обычно присоединяется инфекция с последующим развитием воспалительного процесса. Возникают припухлости, покраснения, эрозии, ощущается боль. Болезненность сохраняется, даже если не дотрагиваться до патологического участка.
Если не травмировать образование, оно может достаточно долгое время не менять свои размеры и оставаться в стабильном состоянии. Если подвергать его постоянному травматическому воздействию, появляется высокий риск злокачественного перерождения, что опасно для жизни и здоровья больного.
Старческие (возрастные кератомы, себорейные кератозы) бородавки
Старческие бородавки – один из наиболее распространённых поражений кожи, которые появляются в пожилом возрасте как общий признак старения кожи. Несмотря на своё название, они не вызваны вирусом папилломы человека.
Себорейные кератозы чрезвычайно распространены. По статистике, более 90% населения в возрасте старше 60 лет имеют один или несколько из них. Они одинаково часто встречаются как у мужчин, так и у женщин. Нередки случаи, когда заболевание поражало людей в возрасте 30-40 лет, а также молодёжь до 20 лет.
Кератомы и кератозы могут появляться на любом участке тела, включая кожу головы, лица и половые органы. Исключение – ладони, подошвы стоп и слизистые оболочки. Редко, когда у человека образуется лишь один нарост. С течением времени возрастные кератомы становятся всё более многочисленными. Многие люди наследуют тенденцию к развитию очень большого количества этих новообразований. У некоторых из них могут быть сотни бородавчатых новообразований разбросанных по телу.
На ранних стадиях старческие бородавки выглядят как слегка приподнятые светло-коричневые пятна или папулы. Они могут оставаться как очень плоскими и внешне напоминать веснушки, так и постепенно сгущаться, и развить грубую, бородавчатую поверхность, подобно опухоли на коже. В большинстве случаев они медленно темнеют и могут в конечном итоге стать чёрными.
Эти изменения цвета безвредны. Многие старческие бородавки сохраняют розоватый цвет. Типичными для них являются небольшие кератиновые пробки, которые можно увидеть на поверхности бородавки.
Кератозы обычно имеют круглую или овальную форму. Некоторые себорейные бородавки имеют неправильную форму. Их размер может варьироваться от одного до нескольких сантиметров в диаметре.
Причина возрастных кератом неизвестна. Они, как правило, считаются дегенеративными по своей природе, появляются в большом количестве в процессе старения кожи. Предполагается, что ультрафиолетовое облучение увеличивает вероятность их развития.
Выделяют пять традиционных форм возрастных бородавок:
- Пятнистая, или в народе «веснушки-смертушки». Образуются в виде многочисленных скоплений на руках и лице. Такие наросты округлые с неровным контуром и гладкой или слегка шероховатой поверхностью. Имеет несколько вариантов окраса: светло-коричневый, коричнево-бурый или розовато-желтый цвет;
- Папулёзная, или узелковая. Наросты более крупного размера, имеют склонность к разрастанию. Типичным для них считается серый или жёлтый окрас. Поверхность бородавки покрыта роговыми наслоениями;
- Классическая кератома. Представляет собой совокупность бляшек, плотно соединённых между собой. Для неё характерен зубчатый контур, медный или розоватый цвет. По мере роста срединная часть бородавки западает;
- Кожный рог. Является видоизменением кератомы. Выражается в виде скопления плотных ороговевших тёмно-коричневых бляшек до 1,5 см.
Неблагоприятная реакция на некоторые лекарственные средства и многие химиотерапевтические препараты может способствовать образованию раздраженных себорейных кератозов – воспаленных, красных и корковых поражений. Это приводит к возникновению экзематозного дерматита вокруг нароста. Дерматит может также вызвать появление новых себорейных кератозов.
Возрастные кератомы всегда доброкачественны. Это означает, что они не распространяются, и не перерождаются в злокачественную форму. Главная проблема заключается в косметическом дефекте, особенно если они развиваются на лице.
Известны редкие случаи рака кожи, который называется меланомой, развивающейся в себорейной бородавке. Неизвестно, является ли это просто совпадением или представляет собой истинное изменение клеток в себорейной бородавке. Большое количество очагов возрастных кератом может быть признаком ракового заболевания внутренних органов.
Обычно себорейные кератозы лечатся по косметическим причинам или потому, что они становятся зудящими и раздражающими. Если наросты, особенно большие и бородавчатые, травмируются (трутся об одежду, задеваются чем-либо), они могут кровоточить или воспаляться.
Диагностика заболевания обычно проводится путём клинического обследования. Этот вид бородавок трудно отличить от рака кожи без гистологического исследования. Поэтому очень тёмные повреждения, которые каким-то образом изменились или которые быстро растут, требуют биопсии, чтобы подтвердить диагноз и исключить возможность онкологии. Более темные повреждения также должны быть проверены врачом, чтобы убедиться, что они не являются меланомой.
Лечение бородавок в СПБ
Для лечения бородавок требуется много терпения. Бородавки могут появляться и исчезать без видимых причин или причин, которые трудно идентифицировать. Высокая инфекционность и аутоакуляция бородавок являются аргументами в пользу удаления.
Существует множество различных методов лечения. Терапевтический выбор отличается в зависимости от типа бородавки, её положения, глубины, количества и степени пораженной области кожи.
Лечение бородавок может дать очень разные результаты. Некоторые бородавки реагируют на лечение, а другие нет, даже если оно проводится у одного и того же человека.
Лечение часто требует повторения в течение нескольких недель, месяцев и в крайнем случае даже лет до получения успехов. Но в любом случае Удаление бородавок должно выполняться в клинике дерматологом. Заниматься самолечением крайне не рекомендуется, поскольку последствия могут быть непоправимы.
Наиболее щадящие и универсальные способы избавления от бородавчатых наростов всех типов — лазеро- и радиоволновая терапия.
Подведем итоги
Слизистые фибромы на внутренней стороне щек, деснах, губах, языке растут очень медленно и не доставляют сильного дискомфорта. Они не представляют опасности для пациента, но устранять проблему нужно как можно раньше. Дело в том, что доброкачественное уплотнение в ротовой полости при регулярном травмировании способно переродиться в злокачественное, а онкологический процесс требует серьезной терапии и крайне опасен для жизни и здоровья.
Избавиться от заболевания народными методами невозможно. Важно пройти качественную стоматологическую диагностику и проконсультироваться со специалистами. В большинстве случаев показано хирургическое иссечение, но при небольших размерах наростов, отсутствии тяжелой симптоматики и устранении провоцирующих факторов существует вероятность быстрого восстановления тканей без внешнего воздействия.
Не стоит переживать, если врач принял решение об операции. В современных клиниках практикуется лазерное или радиоволновое удаление в амбулаторных условиях. Это наиболее щадящие и высокоэффективные методы. Крайне важным моментом в положительном прогнозе лечения фибромы зубов является раннее обращение к врачу и правильное иссечение опытным медиком.
Лазерное удаление бородавок
На сегодняшний день лазерная хирургия – один из лучших способов избавиться от бородавок. Это безболезненная и безопасная процедура, которая может использоваться в зонах с максимальной чувствительностью. Лазерное удаление новообразований очень эффективное: вероятность рецидива минимальна. На это оказывает значительное влияние степень тяжести заболевания.
Удаление бородавок происходит путём послойного прижигания поражённого участка, благодаря чему врач контролирует глубину воздействия. Одновременно лазерный луч прижигает кровеносные сосуды, предотвращая тем самым возникновение кровотечения в месте воздействия.
Распространены три метода лазерной коагуляции:
- Углекислотный (CO2) – лазер. Процедуры с применением такого лазера более болезненны. Хотя CO2-лазер герметизирует кровеносные сосуды, он также убивает ткань бородавки. В этом процессе есть вероятность повреждения здоровых тканей. Заживление раны обычно занимает больше времени, не исключено образование рубца. Эффективность составляет около 70%.
- Эрбиевый лазер. Для него характерна более короткая волна. Вероятность образования шрамов после заживления значительно снижается.
- Импульсный лазер на красителях. Такой лазер более эффективно уплотняет кровеносные сосуды, питающие бородавку. Он не повреждает большую часть здоровой ткани, как это делает CO2-лазер. Кроме того, это единственный тип лазера, одобренный для использования на детях. Результативность данного метода лечения составляет около 95%.
| Преимущества | Недостатки |
| Минимальная вероятность образования рубца (зависит от степени запущенности патологии) | Высокая стоимость |
| Быстрое заживление тканей | |
| Высокая результативность метода | |
| Минимальное повреждение здоровых тканей | |
| Быстрота процедуры |
Удаление бородавки выполняется под местной анестезией. На месте прижигания остаётся корочка, которая отпадает в течение 14 дней. После процедуры пациент быстро возвращается к привычному образу жизни при условии соблюдения всех рекомендаций врача.