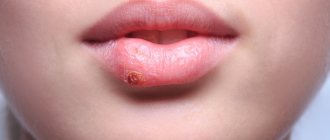
Если у вас появлялись прыщики в непосредственной близости у рта, вы непременно задавались вопросом – а не герпес ли это. Это не праздная мысль. Подобно меланодермии и гиперпигментации, прыщи и герпес сходны между собой, особенно с точки зрения внешнего вида. Это вызывает некоторую путаницу у того, кто страдает от угрей, кто не в курсе того, чем эти болячки отличаются друг от друга.
Нужно четко определить – прыщи это или герпес, так как в этих случаях следует по-разному ухаживать за лицом, а в случае герпеса не делать чистку лица.
На деле прыщи и герпес имеют очень мало общего. Их легко отличить друг от друга, если знать, что искать. Для этого опросили нескольких дерматологов, чтобы выяснить различия между «простудой» и прыщиками, что делает их такими разными и, конечно, как относиться к их появлению.
Как происходит первичное заражение?
Зачастую первоначальное заражение герпетической инфекцией не имеет симптомов и не заметно. Но случается, что вместе с герпесом появляются и осложнения:
- гингивостоматит — воспаление слизистой рта и дёсен;
- повышение температуры, сопровождается появлением во рту пузырьков и язвочек;
- герпетический панариций (воспаление ткани пальца) — инфекция может перекинуться на пальцы, если их тянут в рот;
- высыпания могут быть по всей ротовой полости, затрагивая и дёсна, которые краснеют, кровоточат. Ребенок отказывается от еды, так как процесс становится болезненным.
Причины герпеса
Вирус простого герпеса 1-го типа (ВПГ-1) может передаваться контактно-бытовым путём. Возможен также воздушно-капельный путь передачи.
Воздушно-капельный путь является основным при заражении вирусом ветряной оспы.
Генитальный герпес и цитомегаловирус передаются половым путём.
Также заразиться герпесом можно через кровь или слюну. Со слюной вирус может передаться при поцелуе. Маленькие дети, то и дело что-то берущие в рот, также весьма уязвимы. Если в детском коллективе инфицирован хотя бы один ребенок, можно ожидать быстрого распространения инфекции.
Как бороться с «простудой»?
Если герпес появился впервые или у малыша до 6 месяцев, при этом заболевание сопровождается лихорадкой, затрагивают не только губы, то нужно обратиться к врачу педиатру за назначением противовирусной терапии.
Часто рецидивы инфекции проходят самостоятельно. Но можно сократить их длительность, используя местные противогерпетические средства (действующее вещество ацикловир).
Способы уменьшения дискомфорта:
- приложить холодный компресс к месту высыпаний;
- избегать кислых и острых продуктов;
- выбирать прохладные напитки;
- если имеется сильный болевой синдром, то используйте ибупрофен или парацетамол;
- не используйте средства, содержащие лидокаин из-за возможных побочных эффектов или передозировки.
Как предотвратить распространение вируса:
- важно следить за тем, чтобы ребенок не чесал очаг высыпаний и мыл руки;
- используйте индивидуальную посуду, полотенца, зубные щетки для ребенка с герпетической инфекцией;
- во время обострения нельзя заниматься контактными видами спорта;
- ребенок с «простудой» на губах не должен целовать других людей.
Методы диагностики герпеса
Диагностика герпеса проводится, прежде всего, на основании осмотра пациента, поскольку герпетические высыпания имеют определённую специфичность. Однако врач может назначить лабораторные исследования. Лабораторные исследования позволяют выявить инфекцию даже при отсутствии явных проявлений.
Анализ на герпес
Будьте готовы, что при подозрении на герпетическую инфекцию, врач выпишет направление на сдачу анализа крови, который позволит установить наличие антител к вирусу герпеса в крови. По результатам анализа можно будет судить не только о наличии возбудителя, но и о его активности.
Подробнее о методе диагностики
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Лечение герпетической ангины
Лечение герпесной ангины у взрослых должно проходить комплексно. Как правило, схема лечения включает следующие меры:
- больного изолируют и назначают постельный режим
- необходимо обильное питье и полоскание горла отварами трав
- строгое соблюдение приема выписанных врачом препаратов для лечения.
Сначала назначают прием антигистаминных препаратов, снимающих отечность, например, «Супрастин» или «Кларитин». Боль в горле эффективно снимают полоскания отварами ромашки, шалфея, коры дуба, настойка календулы, эвкалипта, орошения горла антисептиками («Гексорал», «Тантум-Верде», «Мирамистин», «Ингалипт» и др.) Можно рассасывать пастилки от боли в горле. Полоскать горло рекомендуется через каждый час. При сильном насморке следует промывать носовую полость солевым раствором.
При герпетической ангине нельзя делать ингаляции, прогревания и накладывать компрессы — тепловой эффект только спровоцирует распространение инфекции по организму.
При температуре выше 38°С нужно принимать жаропонижающие средства, например, «Ибупрофен». Антибактериальные средства при обычном течении заболевания не назначаются. Антибиотики вводят в том случае, когда добавляются бактериальные осложнения, например, бронхит или трахеит.
Важно соблюдать особую диету: ничего горячего, острого, твердого, что могло бы раздражать слизистую и без того больное горло. Пища в идеале должна быть жидкообразной. Приготовленное лучше измельчать в пюре.
Если придерживаться четкой схемы лечения и следовать назначениям врача, выздоровление не заставит себя долго ждать, и все неприятные симптомы быстро сойдут на нет.
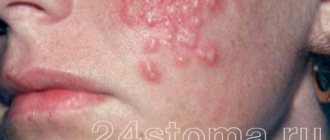
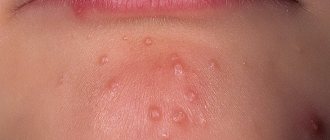
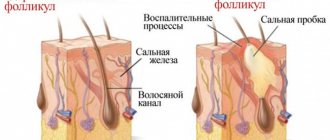
Угревая сыпь (акне, угри, прыщи)
Чаще всего этот термин применяется относительно угревой сыпи (угрей, комедонов) и прыщей. Акне – это результат нарушения работы сальных желез, имеющего воспалительный характер. По причине закупоривания фолликулов сально-волосяных протоков «пробкой», состоящей из отмерших чешуек кожи и кожного сала, кожный покров становится идеальной средой для развития бактерий, которые и вызывают воспаление и появление угревой сыпи. Угревая сыпь может проявляться на коже лица, шеи, спины и других участках тела по-разному.
- Черные точки. В данном случаедоступ кожного сала затрудняют «пробки» из твёрдых роговых чешуек. Их наружная часть из-за пыли становится темной. Как правило, черные точки возникают в области лба, носа и подбородка, а также на груди и спине.
- Угри белого цвета. Они также называются просянками. Это точечные узелки размером с зернышко, возникающие из-за растяжения желез и задержки сала. Такие угри обычно появляются в области век и на скулах.
- Вульгарные угри. Это так называемыеобыкновенные прыщи на лице, возникающие по причине хронического воспаления сальных желез. Чаще всего именно они появляются у подростков в период полового созревания.
- Пустулезные угри. Обычно они имеют гнойные шляпки красного цвета и появляются при поражении эпидермиса. Возникновению гнойничков предшествует выдавливание угрей.
- Конглобатные угри. Эти высыпания на коже имеют округлую форму и связаны со стафилококковой палочкой. Такая угревая сыпь, возникающая на боковой части щек, шее и спине является самой опасной. После удаления и заживления воспаленных узлов остаются рубцы.
- Медикаментозные угри. Это результатприменения различных лекарственных препаратов, которые вызывают аллергию. Угревая сыпь этого типа появляется на теле в виде гнойников или красных пятен.
- Флегмонозные угри. Это опухоль, образующаяся в результате поражения сальных желез. Угри срастаются и приобретают форму нарывов или гнойников. После их удаления на этом месте образуются шрамы.
Основные причины
Специалисты выделяют несколько основных видов угревой сыпи в зависимости от причин их возникновения. Прежде всего это эндогенные (возникающие из-за внутренних причин) и экзогенные (возникающие из-за внешних причин) акне. Рассмотрим вызывающие акне причины.
- Изменение гормонального баланса. Это наиболее распространенная причина появления угревой сыпи у подростков в период полового созревания. Увеличение сальных желез приводит к повышенной выработке кожного сала. У девушек и женщин изменение гормонального баланса может вызвать появление акне во время менструальных циклов, а также может быть связано с приемом противозачаточных препаратов.
- Снижение иммунитета и дисфункция ЖКТ. Возможность паразитировать и активно размножаться бактериям на коже предоставляет, в том числе, сниженный иммунитет. Здоровая микрофлора кишечника — это 70 % иммунитета, который является препятствием на пути инфекции, вызывающей образование новых прыщей. Кроме того, здоровый иммунитет обеспечивает эффективное заживление уже существующих угрей.
- Стресс. Акне может появиться у тех людей, которые постоянно переживают сильные стрессовые ситуации, а также может являться следствием хронического переутомления. Стрессы на экзаменах, переживания из-за отношений с друзьями и родителями могут действительно сильно влиять на здоровье молодой кожи. В данном случае лучшим советом станет следующее – меньше волноваться и обеспечивать ежедневный уход за кожей.
- Применение комедогенной косметики. Некоторые косметические средства – крема, лосьоны и румяна – содержат в своем составе ланолин, серу, вазелин, парафин, минеральные и овощные масла, а также красные пигменты. Эти ингредиенты способны провоцировать появление прыщей. Как правило, многие используют специальную косметику для их маскировки (пудры, тональные крема), что отягощает течение заболевания. Образуется так называемый замкнутый круг, который усложняет удаление акне.
- Неправильный уход за кожей. Во многих случаях причиной распространения угревой сыпи является неправильный уход за кожей. В результате самостоятельного удаления отмирающих кожных клеток и самолечения, к примеру, широко распространенного выдавливания чёрных точек и гнойничков, повреждается эпидермис, и инфекция получает пути дальнейшего распространения.
- Факторы окружающей среды. В интенсивности появления угревой сыпи и площади поражения значительную роль также играют изменения климатических условий. Многие считают, что зима является худшим временем для акне из-за суровых погодных условий, которые приводят к сухости и шелушению кожи. Однако в зимнее время использование дополнительных увлажняющих средств может только усилить высыпание.
Прыщи — это элементы не только угревой сыпи, но и других кожных заболеваний (розацеа, фолликулиты и др.). Они лечатся по-разному. Чтобы избавиться от прыщей, надо знать диагноз и форму состояния кожи. Существует несколько основных факторов, которые запускают механизм возникновения прыщей:
- Чрезмерное производство кожного сала сальными железами;
- Размножение пропионовых бактерий акне (Propionibacterium acnes). Эти бактирии, наряду с другими, обитают в канальцах сальных желез у всех людей без исключения, даже у совершенно здоровых. И только когда их количество в силу разных причин увеличивается — кожа начинает покрываться прыщами, развивается болезнь акне;
- Фолликулярный гиперкератоз. Под этим медицинским термином скрывается процесс избыточного образование роговых чашуек кожи. Ведь в образование прыщей и комедонов участвует как кожное сало, так и ороговевшие частички эпидермиса, которые и закупоривают фолликулу.
Хейлиты
Воспаление губ называется хейлитом, этот широкий термин описывает варианты острого и хронического воспаления поверхности губ. Хейлит представляет собой заболевание красной каймы губ. Оно может носить воспалительный или трофический характер. Его причинами могут быть: нейрогенные, гормональные, вирусные факторы, длительное облучение солнцем, аллергия, нехватка витамина В 2, грибковые поражения. О наличии хейлита говорят отеки губ, заеды в уголках рта, губы гиперемированы и болезненны. Губы являются заметной частью лица, боли или шелушение на них может быть трудно игнорировать или маскировать. Хейлит на губах может являться самостоятельным заболеванием, или быть частью симптомокомплекса другой болезни. Среди болезней, которые сопровождаются развитием хейлита — системная красная волчанка, болезни желудочно-кишечного тракта, контактный и атопический дерматит, железодефицитная и В- дефицитная анемия, аллергические реакции и т.д. В таких случаях имеют место, в зависимости от этиологии, аллергический хейлит, атопический хейлит, макрохейлит, известный в составе синдрома Мелькерсона-Розенталя, хейлит при недостатке микроэлементов, хронические трещины на губах. Причины хейлита, не связанного с эндогенными болезнями, также мноообразны. Лечение является симптоматическим. Необходимо устранить раздражающие факторы, соблюдать правила гигиены полости рта.
С учетом причин и клинической картины принято следующие формы хейлита:
- Ангулярный хейлит
- Актинический хейлит
- Гландулярный хейлит
- Эксфолиативный хейлит
- Метеорологический хейлит
- Абразивный хейлит Манганотти.
- Ангулярный хейлит
- Термином «ангулярный» хейлит выделяют отдельную форму хейлита, указывая тем самым на локализацию воспалительного процесса — в углах рта. Обычно встречается двустороннее поражение углов рта воспалительным процессом. Ангулярный хейлит является реактивным процессом с несколькими возможными причинами. В числе этиологических факторов — инфекционные причины (бактериальные или грибковые), механические причины, алиментарные причины (дефицитные состояния при недостатке питательных веществ), аллергические причины (при контакте с веществами, вызывающими аллергизацию) или фоновая дерматологическая патология (дерматозы), иногда ангулярный хейлит возникает без каких- либо предшествующих причин, в таком случае говорят о идиопатическом ангулярном хейлите. Симптомами ангулярного хейлита является хроническое растрескивание в углах рта, сопровождающееся воспалением и формирование «корочек», процесс располагается в углах рта, ближе к нижней губе. Бытовое название этой формы хейлита- «заеды на губах». Терапия ангулярного хейлита назначается в зависимости от причинных факторов, и может включать в себя витаминотерапию, а также местное нанесение на углы рта заживляющих, антибактериальных, противогрибковых или противоаллергических растворов. В качестве вспомогательной терапии при ангулярном хейлите может быть использовано лечение хейлита народными средствами. Домашние вспомогательные методы обычно заключаются в полоскании полости рта и/или местном прикладывании растворов к углам рта марлевых салфеток, смоченных в отварах , настоях или сборах трав, которые обладают заживляющим и противовоспалительным действием. Народные целители наиболее часто лечат хейлит на губах с помощью настоев, отваров и сборов из ромашки, шалфея и шиповника. Во всех случаях отвары, настои и сборы охлаждаются перед использованием.
- Актинический хейлит является предраковым состоянием. При этой форме заболевания воспалительные проявления в виде трещин, отека и «корочек» встречаются преимущественно на нижней губе. Описаны два вида актинического хейлита: сухой актинический хейлит и экссудативный актинический хейлит. Развитие актинического хейлита связывают с хроническим воздействием солнечного света. Различные по энергии методы лечения хейлита на губах, включающие различные формы местной деструкции, и хирургического иссечения красной каймы губы, в сочетании с иммуномодулирующей терапией могут быть использованы для устранения поврежденного эпителия.
- Гландулярный хейлит является клиническим описательным диагнозом воспалительного процесса на нижней губе на фоне изменений слюнных желез. Его этиология остается на сегодняшний день, не совсем ясной. Отмечается роль инфицирования бактериями, токсинами, наличие зубного камня, кариеса или пародонтоза. Гландулярный хейлит характеризуется прогрессирующим воспалением и выворотом слизистой оболочки нижней губы, что приводит к стиранию слизистой. При хроническом течении, тонкая слизистая нижней губы вторично изменяется под воздействием окружающей среды, что приводит к ее эрозированию, изъязвлению, формированию корок, эти состояния сопровождаются болезненностью. Наиболее важно то, что фоне гландулярного хейлита повышается риск развития актинического хейлита, в последний, в свою очередь, считается потенциально предрасполагающим фактором для развития плоскоклеточного рака. Склонность гландулярного хейлита к хроническому прогрессирующему течению, а также риски развития на его фоне актинического хейлита, диктуют агрессивную хирургическую тактику его терапии.
- Эксфолиативный хейлит является редким заболеванием, вовлекающим в патологический процесс зону красной каймы обеих губ. Эта форма заболевания характеризуется непрерывным производством роговых чешуек, что клинически проявляется выраженным шелушением красной каймы губ. Причины хейлита до конца не изучены, считается, что имеется генетическая склонность к этой форме заболевания, отмечено, что наиболее часто эксфолиативный хейлит развивается на фоне недостатка микроэлементов и витаминов, при инфицировании грибами рода Кандида, а также на фоне патологии эндокринной системы. В некоторых случаях развитие хейлита может быть искусственным (на фоне психо-неврологических нарушений). При тяжелой экссудативной форме эксфолиативного хейлита наблюдаются значительная пастозность и болезненность губ, выраженное шелушение, корочки приобретают желтый цвет. При тяжелом течении затрудняется речь, а также процесс еды. Часто болезнь имеет затяжное течение и плохо поддается терапии. С учетом наличия, в ряде случаев, связи между эксфолиативным хейлитом и размножением дрожжей, может быть целесообразно назначение противогрибковых средств.
- Метеорологический хейлит обозначили хейлит, развивающийся на фоне неблагоприятных погодных условий (высокой или низкой влажности, солнечного света, пыли, воздух, ветер, холод и т.д.). Важную роль играет длительность воздействия неблагоприятных метеорологических факторов и конституционные особенности строения кожи. Чаще хейлит на губах встречается у людей с белым цветом кожи, а также при наличии сопутствующих кожных болезней (себореи, себорейного дерматита, атопического дерматит и т.д.) Основной причиной заболевания считаются погодные факторы, тем не менее, нельзя исключить другие факторы — особенно длительность пребывания пациентов в этих неблагоприятных метеоусловиях и конституционные особенности строения их кожи. Метеорологический хейлит встречается чаще у детей, чем у взрослых, в связи с их длительным пребыванием на улице в плохую погоду, а также большей ранимостью слизистых и кожи, и т.д. Симптомы метеорологического хейлита включают покраснение, сухость и шелушение губ, наряду с болезненностью. Длительное воздействие неблагоприятных погодных условий способствует формированию эрозий и трещин, что усугубляет болезненность.
- Абразивный преканкрозный хейлит Манганотти относится к злокачественным опухолевым заболеваниям, предраковым процессам нижней губы. Факторы возникновения и развития заболевания включают в себя: метаболические нарушения кожи и слизистой оболочки губ; расстройства пищеварительной системы; дефицит ретинола; различные механические факторы, химические или физические травматические воздействия (потеря зубов, использование зубных протезов), прямое длительное воздействие солнечных лучей. Болезнь поражает красную кайму губ и обнаруживается в виде эрозивных дефектов кожи, которые почти всегда приводят к раку губы. Наиболее часто патологических процесс располагается на нижней губе. Замечено, что абразивному преканкрозному хейлиту более подвержены мужчины старше 60 лет. Заболевание с трудом поддается консервативной терапии, поэтому при выявлении хейлита Манганотти показано хирургическое вмешательство. Однако, при невозможности быстрого проведения на начальных этапах может быть назначена консервативная терапия.
Виды
По локализации различают:
- рак нижней губы, составляющий около 95-98% всех случаев;
- рак верхней губы, который встречается не более чем у 2-5% пациентов, но отличается более агрессивным и быстрым течением, поражает преимущественно женщин.
По гистологической классификации рак губы является плоскоклеточной опухолью, представленной двумя разновидностями:
- ороговевающая – наиболее распространенная, составляющая до 95% случаев, для которой характерно медленное течение с умеренным прорастанием в другие ткани и незначительным метастазированием;
- неороговевающая – более редкая и существенно более злокачественная, быстро разрастающаяся в расположенные рядом ткани (как правило, в анатомические структуры челюсти), образующая язвы и относительно рано метастазирующая через лимфоток и кровоток. Метастазы, как правило, поражают лимфоузлы под челюстью, в области подбородка и яремной вены, а также ткани легких.
Кроме того, различают четыре клинических формы опухоли: язвенную, язвенно-инфильтративную, папиллярную и бородавчатую. Первые две отличаются более злокачественным течением.