У всех людей на теле есть родинки.
Среди них может встретиться родимое пятно, внешне напоминающее бородавку, которое называется бородавчатый невус.
Опасность такого новообразования в том, что оно способно к перерождению в злокачественную форму.
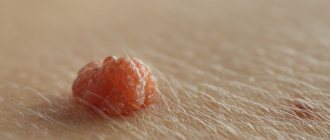
Узнать бородавчатый (веррукозный) невус можно по наличию бугристой поверхности.
Родинка внешне похожа на кочан капусты или имеет вид гирлянды.
Невус представляет опасность, так как часто такие новообразования перерождаются в раковую опухоль.
Родинка может появиться через некоторое время после рождения малыша, а иногда образуется намного позже.
- Вначале у ребенка на поверхности кожи появляется выпуклое образование. По мере его роста образование темнеет и становится коричневым или желтоватым.
- С ростом ребенка родинка тоже становится заметнее, но роста в ширину нет. Размеры невуса увеличиваются за счет разрастания эпителиальной ткани, которую он поражает.
- Со временем поверхность новообразования ороговевает, родинка становится выпуклой. В результате травмирования верхнего слоя новообразование становится крупнее.
В большинстве случаев родинки не являются опасными, но иногда становятся таковыми в результате перерождения в злокачественную форму.
Почему появляется бородавчатый невус
Ученые пришли к выводу, что образование родинок закладывается еще на эмбриональном этапе развития.
Факторами, провоцирующими их образование у человека, являются:
- дисбаланс женских половых гормонов у женщины во время беременности
- наличие инфекционных патологий в период вынашивания малыша
- влияние неблагоприятных экологических факторов среды на организм женщины в состоянии беременности
- наследственные факторы
В результате этих причин нарушается процесс развития меланобластов, из которых формируются меланоциты.
Меланоциты, концентрируясь в определенных участках кожного покрова, превращаются в невоциты.
Отличие их от меланоцитов в том, что у них нет отростков, которые способствуют распространению пигмента.
Причины появления родинок
Большая часть родинок формируется в детском и подростковом возрасте. Ключевую роль играет наследственность и генетическая предрасположенность. В зрелом возрасте появлению новых образований способствуют внешние и эндогенные факторы. Наибольшее значение имеет гиперинсоляция — регулярное и длительное воздействие на кожный покров ультрафиолетового излучения.
Ультрафиолет является главным катализатором образования в клетках кожи пигмента меланина, а именно меланин определяет цвет всего кожного покрова и его элементов. Появление черной родинки может быть следствием слишком частого и долгого пребывания на солнце. В группе риска поклонники искусственного загара, поскольку лампы солярия являются источником интенсивного ультрафиолетового излучения.
Способствовать появлению новых невусов может изменение гормонального баланса. Для женщин фактором риска является овариальная дисфункция (нарушение баланса половых гормонов). Изменение гормонального фона может быть спровоцировано приемом оральных контрацептивов и заместительной терапией гормонами в период менопаузы. Образование черных родинок возможно в период беременности и лактации.
Может ли невус переродиться в рак
Родимое пятно, формирующееся в верхнем слое кожного покрова, представляет опасность перерождения.
Озлокачествление бородавчатого невуса может наступить при повторяющихся повреждениях.
Необходимо обратить внимание на следующие изменения:
- изменение цвета родинки
- выпадение волос на родинке
- изменение размера в сторону увеличения новообразования
- появление асимметрии
- наличие выделений из невуса
- неровность краев
Если появляется хотя бы один из признаков, следует немедленно посетить доктора.
Виды бородавчатого невуса
Различают локализованную форму проявления невуса или системную (веррукозную).
Локализованная – в большинстве своем родинки встречаются именно в этой форме.
Признаки ее проявления:
- диаметр новообразования не превышает 1 см.
- элементы проявляются по отдельности либо располагаются настолько близко, что могут сливаться
- зона локализации четко ограничена
- ороговевшая поверхность невуса часто имеет трещинки
- родинки имеют темно-коричневую или темно-бордовую окрасу. В очень редких случаях невусы имеют светло-коричневый или светло-розовый цвет
- пораженная родинками зона часто лишена волосяного покрова
Системная форма заболевания – частота встречаемости патологии составляет примерно 20% случаев.
Отличительным признаком невуса является наличие «гирлянды» из новообразований.
Такие элементы расположены на близком расстоянии относительно друг друга и «тянутся» по поверхности кожи вдоль всего тела.
Эта форма невуса имеет ряд особенностей:
- распространение элементов происходит по ходу крупных сосудов, а также они могут быть в разных местах тела
- поверхностный слой родинок может отличаться оттенком. Элементы могут иметь разную интенсивность окраски
- длина одной гирлянды может доходить до 20 см.
- во время ощупывания родинок отмечается, что они имеют плотную структуру
- поверхность каждой родинки бугристая и извилистая. С возрастом человека данные симптомы становятся более выраженными
Каждая из разновидностей бородавчатых родинок способны часто травмироваться.
Типы эпидермальных невусов
Существует несколько клинических типов эпидермальных невусов. Эта классификация не окончательна, так как эпидермальные родинки могут быть твердыми, линейными и воспаленными одновременно.
Мягкий папиллярный невус эпидермиса. Это чаще всего небольшое образование телесного или серого цвета с мягкой бархатистой поверхностью. Отдельные папулы, образующие скопления, похожи на старческие бородавки.
Твердый папиллярный невус.
Односторонний, сегментированный, чаще всего располагается на туловище и конечностях. Это высокие или плоские, возвышенные изменения цвета нормальной кожи, светло- или темно-коричневые, с сосочковой поверхностью.
Воспалительный линейный веррукозный эпидермальный невус.
Это особая форма эпидермального невуса с воспалением и сильным зудом. ILVEN может ухудшиться и исчезнуть, особенно в форме псориазоподобного псориаза.
По выводам уч. Альтмана и Мехрегана, диагностические критерии таких родинок включают ряд особенностей:
- отмечается раннее начало — в 75% случаев до 5 лет,
- чаще встречаются у женского пола (в 4 раза чаще);
- частая локализация на левой нижней конечности и ягодицах;
- обычно присутствует зуд;
- гистопатологическое изображение, напоминающее псориаз — характерный рисунок паракератотических участков с видимой псориазоподобной гиперплазией эпидермиса, легким губчатым отеком и экзоцитозом лимфоцитов;
- у таких невусов нет склонности к самопроизвольному регрессу и сопротивлению лечению.
Поражения представляют собой линейные зудящие эритематозные образования с отслаиванием поверхности, они могут напоминать очаги псориаза с линейным рисунком. Их отличает от псориаза отсутствие микроциркуляции Манро и отсутствие экспрессии инволюкрина в эпидермисе в ILVEN. Связь с псориазом подтверждается участием в патогенезе цитокинов IL-6, IL-1, TNF-alpha, ICAM-1.
Роговой невус (nevus corniculatus)
. Это самая редкая форма эпидермального невуса. Клиническая картина показывает очень интенсивный кератоз с образованием толстых сосочковых разрастаний и нитчатых образований. Гистопатологическое исследование показывает очаги акантолиза с углублениями в эпидермисе, заполненными плотным кератином.
Детский эпидермальный невус.
Эта разновидность характеризуется врожденной гемидисплазией, односторонним ихтиозом и дефектами конечностей. Все эти нарушения могут иметь место, но это может быть только кожная форма. Поражения расположены односторонне, не выходят за среднюю линию тела с наиболее частым поражением сгибательных складок. Они имеют характер эритематозных очагов, покрытых желтыми гиперкератотическими чешуйками, а иногда и роговыми пробками. Этот тип родинки встречается только у женщин, потому что ген, ответственный за заболевание, расположен на Х-хромосоме.
Синдром эпидермального невуса, который представляет собой комбинацию эпидермального невуса с другими дефектами развития, был клинически выявлен.
Выделено 4 клинических варианта синдрома (классификация по Михаловскому):
- четырехсимптомная форма — поражения кожи, костей, нервов и глаз.
- трехсимптомная форма — кожные, костные и нервные изменения.
- двусимптоматическая форма — кожно-костные изменения.
- моносимптоматическая форма — наличие линейного папиллярного эпидермального невуса.
Характерные проявления веррукозного невуса
Новообразования возвышаются над кожным покровом на 2 см, но иногда, могут быть более высокими.
Родинки выглядят, как скопление большого количества папилломовидных наростов, которые очень близко располагаются друг к другу и могут сливаться в единое целое.
Поверхность новообразований немного шероховатая и достаточно плотная.
Окраска веррукозного невуса варьируется от телесной до темно-коричневой.
Появиться наросты могут на любых участках кожной поверхности.
Могут наблюдаться как одиночные новообразования, так и в большом количестве, в том числе они могут быть слившимися и иметь индивидуальные форму, размер и цвет.
Для веррукозного невуса характерно наличие элементов с одной стороны тела (справа или слева).
При расположении на конечностях локализация новообразований отмечается в зоне крупных сосудов и нервных пучков.
Кератотический невус очень медленно растет, возможно, нарастание новых элементов.
Увеличение размеров родинок, чаще, отмечается в продольном направлении, чем в поперечном.
Наличие родинок не проявляется дискомфортом, они не вызывают болезненных ощущений, зуда, не являются помехой в выполнении каких-либо движений.
Их присутствие на теле обладает выраженным косметическим недостатком, особенно, если они располагаются на открытых участках тела или на лице.
Симптомы невуса Ота
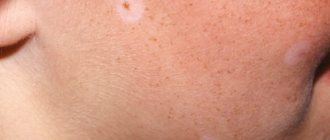
Невус Ота характеризуется черно-синюшной или темно-синей пигментацией кожи виска, скуловой области, нижнего века, щеки, верхней челюсти. Локализация пятен односторонняя, реже поражаются обе части лица. Пигментация имеет одиночный (одно пятно) или множественный характер (несколько пятен). Кожа равномерной окраски. Правда, встречаются невусы, имеющие разнообразную интенсивность окраски. Пигментация может быть едва заметной или ярко-синей. В любом случае, пигментация — это первый симптом невуса Ота.
Довольно часто данный невус вызывает пигментацию радужной оболочки, конъюнктивы глаз и склеры, может иметь коричневый или синюшный оттенок. Кроме этого, известны случаи, когда пигментация распространяется на гортань, губы и даже нос. Также страдает слизистая оболочка горла и неба.
Невус локализуется в зоне иннервации тройничного нерва (I и II ветвей). Не единичны случаи, когда пигментация может распространяться на структуры глаза, но при этом невус Ота неврологических или зрительных нарушений не вызывает. Таким образом, зрительная функция от этого заболевания не страдает, только лишь лицо, покрывающееся пигментным слоем.
Человек может «получить» невус Ота сразу при рождении. Также заболевание может проявляться в раннем детстве и в пубертатном периоде. Невус Ота будет сопровождать человека всю его жизнь. Однако известно, что монгольский тип пятен через некоторое время исчезает.
Невус Ота очень редко перерождается в злокачественное образование. Данный процесс сопровождается изменениями в области невуса:
- темнеет или светлеет его окраска;
- краснеют границы невуса;
- наблюдается неравномерность цвета;
- появляются бугристости, эрозии или трещины на его поверхности;
- размывается контур и тому подобное.
Диагностика кератотического невуса
Выявить наличие бородавчатого невуса, может только специалист.
На основании внешних данных и беседы с пациентом, доктор может поставить предварительный диагноз.
Для более точной диагностики потребуются лабораторные исследования.
Во время осмотра невуса, доктор обращает внимание на наличие следующих особенностей:
- окраску родинок
- величину новообразований
- места локализации родимых пятен
- форму родинок
- отсутствие или наличие волос на поверхности новообразования
Для подтверждения диагноза проводятся лабораторные исследования:
- онкоцитология. С поверхности невуса берется соскоб. Недостатком методики может служить травмирующий фактор, который может спровоцировать развитие таких осложнений, как инфицирование или перерождение в меланому. Поэтому данное исследование назначается тем пациентам, у которых родинки подверглись травме;
- методика люменесцентной микроскопии. Ее суть в нанесении на новообразование особого состава, после которого проводится осмотр родимого пятна под микроскопом. Данный метод исследования относят к наиболее безопасным, так как во время процедуры невус не подвергается травмированию;
- проведение компьютерной томограммы, которая позволяет с помощью рентгена исследовать внутреннюю структуру родинок;
- анализы крови. Кровь исследуется на онкомаркеры — специфические белки, которые вырабатываются при склонности организма к онкологической патологии;
- гистология. Для исследования берется кусочек ткани. Полученный биоматериал подвергается гистологическому исследованию на предмет озлокачествления невуса. Данная методика является достаточно информативной, чтобы подтвердить развитие злокачественного процесса.
Диагностика — гистопатологические особенности линейных невусов
В гистопатологических исследованиях наблюдается значительное разнообразие. Наиболее частые проявления:
- гиперкератоз;
- акантоз;
- папилломатоз.
Некоторые родинки могут проявлять акантолиз и дискератоз, напоминающие болезнь Дарье.
Иногда можно встретить картину эпидермолиза с гиперкератозом, напоминающую врожденную буллезную эритродермию ихтиоза. В этих случаях обнаруживаются мутации в генах кератина 1 или 10.
Диагностика невуса
Лечение бородавчатого невуса
В основе лечения кератотического невуса, лежит его удаление одним из наиболее подходящих способов.
Выбор метода зависит от локализации бородавчатого невуса, его формы, размеров.
Какой из методов деструкции будет наиболее эффективным, решает специалист.
Для избавления от проявлений дефекта кожи, могут применяться следующие методики:
- использование жидкого азота (криотерапия)
- применение электрического тока (электрокоагуляция)
- удаление радиоволнами (радиотерапия)
- деструкция лазерным лучом (лазеротерапия)
Как удаляют бородавчатый невус
Удаление веррукозного невуса проводят одним из методов.
Хирургическое иссечение родинок – это классический метод избавления пациента от новообразований кожи.
После анестезии и антисептической обработки кожи и поверхности невуса, его вырезают скальпелем.
Затем ранку обрабатывают дезинфицирующим средством и накладывают стерильную марлевую повязку.
Проведение данной методики имеет негативные стороны: возможно инфицирование раневой поверхности и формирование послеоперационного шрама.
Удаление невуса радиоволновым излучением – данная методика обладает множеством достоинств:
- возможность контролировать глубину воздействия радиоволны, что позволяет избежать поражения здоровых тканей вокруг новообразования
- отсутствие кровотечения в связи с их коагуляцией
- процедура протекает безболезненно
- процедура проводится очень быстро
- радиоволны можно применять на любом участке кожного покрова
- негативные последствия после операции отсутствуют
Лазеротерапия является одной из самых распространенных.
Лазерный луч можно использовать для кератотических родинок на голове, а также в области лица.
Преимущества использования лазера:
- невозможно проникновение инфекции в месте воздействия
- коагуляция ранки исключает развитие кровотечения
- после удаления нароста остается корочка
- риск возникновения рубцов минимален
Удаление невуса жидким азотом: использование низких температур позволяет удалять новообразования небольших размеров.
Процедура протекает безболезненно.
Болевые ощущения появляются через некоторое время после воздействия азота.
Недостатком методики также является необходимость проведения повторных сеансов, так как методика не позволяет точно рассчитать время воздействия азота на патологическую ткань.
Метод электрокоагуляции – для лечения применяются токи высокой частоты.
Перед удалением врач проводит местную анестезию.
В результате воздействия электрического тока в месте удаления образуется корочка, которая защищает ранку от проникновения инфекции.
Лечение эпидермальных родинок
Эпидермальные родинки сохраняются на протяжении всей жизни, не имеют тенденции к самопроизвольному исчезновению и являются прежде всего косметической проблемой, особенно на коже лица и шеи. Это доброкачественные образования, хотя риски развития рака есть. В литературе описан случай плоскоклеточного рака внутри невуса. Лечение эпидермальных родинок необходимо по косметическим причинам.
В лечении используется множество различных методов, различающихся по эффективности и доступности. При лечении эпидермальных невусов используется:
- хирургическое удаление очага поражения;
- электрокоагуляция;
- криоптерапия;
- дермабразия;
- CO 2 -лазер;
- лазер на красителе;
- третиноин;
- 5-фторурацил;
- ацитретин;
- кальципотриол;
- дитранол;
- подофиллин;
- кератолитические препараты.
Консервативными методами не удается добиться полного выздоровления, при этом после хирургического удаления очага поражения остаются рубцы. Механизм действия отдельных методов не всегда до конца изучен. Например, кальципотриол может влиять на продукцию и функцию цитокинов и нормализовать дифференцировку эпидермальных клеток, 5-фторурацил оказывает антипролиферативное действие.
Некоторые из методов лечения, которые использовались в прошлом, сейчас имеют только историческое значение.
По мнению многих ученых, наиболее эффективный метод лечения линейных поражений на небольшом участке — удаление невуса хирургическим иссечением, однако при полном удалении обширных очагов необходимо прикрыть дефект свободным кожным трансплантатом, что часто связано с образованием неэстетичного рубца.
Воздействие лазера на родинки
Особенности ухода за веррукозным невусом
При обнаружении на теле пациента элементов бородавочного невуса врачи предлагают его удалить, чтобы убрать косметический недостаток.
Если пациент по каким-то причинам не желает или не может это сделать, то он должен соблюдать ряд правил, которые помогут избежать развития осложнений.
Основные правила следующие:
- Исключить факторы, которые могут оказывать перегревание родинок. Под запретом: посещение саун, бань, СПА процедуры.
- В теплое время года избегать нахождения под лучами солнца в часы наибольшей его активности: после 10-ти часов и до 16.00. Исключить посещение солярия. Доказано, что защитные средства не могут препятствовать развитию меланомы;
- Перед приемом гормональных средств следует вначале проконсультироваться со специалистом.
- Следить за состоянием элементов невуса и при первых симптомах озлокачествления родинок обращаться к врачу.
Следует обратить внимание на такие изменения:
- ускоренный рост невуса
- появление неприятных ощущений, которых раньше не было: болезненности, зуда, жжения и др.
- изменение окрашивания новообразования, оно может приобрести многоцветность
- появление шелушения
- образование на невусе трещин
- выпадение волосков
- ассиметричность нароста, рваные края
- приобретение родинкой зернистости
- образование выростов
- появление выделений различного характера
Если появился хотя бы один из вышеописанных признаков, следует незамедлительно обратиться к врачу.
Если обращение окажется своевременным, то родимые пятна не будут представлять опасности для человека в плане озлокачествления.
А современные методы лечения позволят устранить наличие дискомфорта, как физического, так и косметического.
Важно понимать, что самолечение может нанести непоправимый вред здоровью.
Удаление новообразований должно проходить только в условиях медицинского учреждения и осуществляться специалистом.
Лечение папилломатозного невуса
Из-за того, что невус постоянно подвергается воздействию внешних факторов, он может повредиться и тогда начнется воспаление, которое можно будет легко узнать по болезненности и покраснению. Если в процессе диагностики врачам удалось полностью исключить меланому, дерматологи рекомендуют удалить невус с обязательным дальнейшим гистологическим исследованием образования.
Удаление папилломатозного невуса может проводиться с помощью лазера, методом криодеструкции, радиоволновым способом, электрокоагуляцией или хирургическим иссечением. Обычно все перечисленные операции проводятся под местным обезболиванием.
Чем опасен бородавчатый невус
Данный вид родинок среди остальных невусов является наиболее безопасным.
Способствовать его перерождению могут определенная группа факторов.
Возможность инфицирования при травме родинки может спровоцировать развитие воспалительного процесса.
При локализации кератотического невуса на голове или в другом участке повышенного риска травматизации, то их следует удалять как можно быстрее после их образования.
В некоторых случаях проявления системного бородавчатого новообразования может служить признаком гидроцефалии и других поражений со стороны нервной системы, а также меланомы.
В этом случае терапия должна проводиться одновременно несколькими специалистами: онкологом, неврологом и дерматологом.
Диагностика
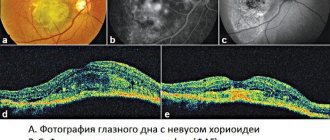
Обнаружение невусов, как правило, происходит случайно, при офтальмоскопии глазного дна. Для окончательного диагноза, необходимо их динамическое наблюдение с регулярными осмотрами глазного дна, включая и осмотры с цветными фильтрами. Так, невус хориоидеи становится хорошо видным в красном свете, а при исследовании его в зеленом свете, невус «исчезает». При этом, остаются видны только изменения в слоях сетчатой оболочки, которые характерны для прогрессирующего невуса. На ультразвуковом исследовании, в отдельных случаях, иногда можно выявить выстояние образования. При флуоресцентной ангиографии (исследовании сосудов глазного дна с применением контрастного вещества — флюоресцеина), на наличие стационарных невусов, указывает отсутствие изменений в сосудах, окружающих хориоидею. При прогрессирующем невусе флуоресцентная ангиография обнаруживает пропотевание флюоресцеина сквозь стенки, прилежащих к невусу сосудов.
Профилактические меры при бородавчатом невусе
Веррукозный невус может спровоцировать развитие онкологической патологии.
Но при грамотной профилактике возможно избежать осложнений.
Профилактика развития осложнений заключается в следующем:
- исключение возможности травмирования новообразований
- обращение к врачу для проведения иссечения наростов
- необходимо забыть навсегда о саунах и солярии. Даже использование солнцезащитной косметики не сможет защитить от развития меланомы
- в жаркую погоду исключить выход на улицу, чтобы не допустить перегревание новообразований
- находиться в помещении после 10 часов утра и до 4 часов дня
- при появлении хотя бы одного из признаков малигнизации срочно отправиться к врачу
- регулярное посещение специалиста для наблюдения за родинками
Меланоцитарные невусы
В статье представлены варианты, клинические проявления, особенности течения, диагностические критерии различных типов меланоцитарных невусов.
Повышенное внимание врачей всех специальностей к меланоцитарным невусам (МН) объясняется поздней диагностикой и плохим прогнозом развивающейся на их фоне меланомы — одной из наиболее злокачественных опухолей человека. Составляя в структуре злокачественных новообразований кожи (ЗНК) менее 10%, меланома ответственна за 80% случаев смерти, приходящихся на всю группу ЗНК /1/. С другой стороны, своевременно начатое лечение меланомы (на стадии «горизонтального» роста) позволяет добиться 10-летнего безрецидивного периода жизни пациентов в 90% случаев /7/.
Известно, что меланома примерно в 50% случаев возникает на фоне МН, что может быть обусловлено общим генетическим дефектом — утратой гетерозиготности в локусе 9р21 хромосомы /16/ с мутацией в онкогене nRAS /20/ как в ткани меланомы, так и МН, на фоне которого она развилась.
Важнейшим фактором развития меланомы на фоне МН является воздействие на кожу человека избыточной дозы УФИ, приводящей не только к повреждению кератиноцитов и меланоцитов, но и к иммуносупрессии, обусловленной прежде всего подавлением NК-клеток. Кроме того, факторами риска развития меланомы являются: фенотип кожи I-II (склонность к солнечным ожогам кожи, рыжие волосы, голубые глаза, светлая кожа), 3 и более эпизодов солнечных ожогов кожи в течение жизни, наличие веснушек и лентиго или 3 и более атипичных МН, семейные случаи меланомы у близких родственников /1/.
МН отмечаются у ¾ представителей европеоидной расы /18/ и являются доброкачественными опухолями меланогенной системы. Лишь некоторые из них трансформируются в меланому (меланомоопасные МН) или являются маркером повышенного риска ее развития. /4,11,12,19/. Выявление их с целью профилактики развития меланомы имеет исключительно важное значение для врачей всех специальностей.
Подавляющее большинство МН являются приобретенными. Их делят на обычные и особые типы.
Среди обычных МН выделяют пограничные, сложные (эпидермо-дермальные) и внутридермальные формы/15)/. Они возникают после рождения ребенка и имеют характерную динамику: вначале за счет пролиферации невусных клеток вдоль границы эпидермиса и дермы происходит формирование пограничного МН; со временем невусные клетки продвигаются в дерму, формируя смешанный МН; пограничный компонент с возрастом может исчезать, оставляя только дермальный (внутридермальный МН) компонент/3, 5, 6, 9/. Эволюцию МН связывают с фазами инволюции меланоцита: меланоцит — невусная клетка — фиброзная ткань /10/.
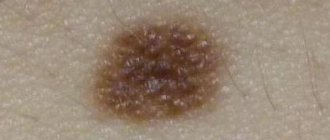
Клинически пограничный МН проявляется равномерно пигментированным (от светло-коричневого до темно-коричневого) пятном диаметром 1-5 мм округлой или овальной формы с гладкой поверхностью и четкими границами, располагающимися на любом участке кожи и существующими примерно до 35-летнего возраста. Смешанный МН представляет собой пигментированную папулу, иногда с папилломатозом, редко достигающую 1см в диаметре. Внутридермальный МН характеризуется куполообразной или папилломатозной папулой, которая по форме может напоминать ежевичную ягоду (рис.1.), иметь ножку или форму моллюсковидного элемента на широком основании (рис.2); его поверхность покрыта волосами, диаметр редко превышает 1см, а окраска варьирует от светло-коричневой до черной. Редко встречается депигментированный МН белесоватой или розово-красной окраски.
Рис. 1. Внутридермальный меланоцитарный невус в виде ежевики.
Рис. 2. Внутридермальный меланоцитарный невус моллюсковидный.
Отмечена зависимость клинической картины обычных МН от локализации и расположения в них невусных клеток. Так, на ладонях и подошвах сложный и интрадермальный МН (из-за большой толщины рогового слоя) не возвышаются над уровнем кожи; приподнятые над уровнем кожи МН имеют выраженный интрадермальный невусный компонент, а плоские — пограничный компонент; чем больше МН приподнят над уровнем кожи, тем он менее пигментирован.
Обычные МН растут пропорционально росту тела человека, после рождения их количество нарастает, достигая максимума в пубертатный период, а после 50 лет постепенно уменьшается, причем к 7-9 десятилетиям жизни они, как правило, исчезают. Регресс обычных МН обусловлен дегенерацией образующих его клеток с постепенным их замещением фиброзной и жировой тканью /10,24/. Внезапный регресс таких МН происходит очень редко /29/.
Представления о том, что к меланомоопасным МН следует относить пограничные и смешанные формы (как сохранившие в своей структуре пограничный компонент, в том числе локализованные в области ладоней и подошв, наружных половых органов, ногтевого ложа) в настоящее время пересмотрены. Так, МН ладоней и подошв, составляющий 4-9% от всех МН, в настоящее время не относят к меланомоопасным в связи с тем, что в меланому трансформируются только диспластические невусы такой локализации /17/. МН ногтевого ложа, так называемая продольная (линейная) меланонихия в виде пигментированных линий, идущих вдоль ногтевой пластинки, может быть не только пограничным, смешанным МН или акрально-лентигинозной меланомой, но и, причем нередко, так называемым «меланотическим пятном» (образованным повышенным содержанием меланина в клетках базального слоя эпидермиса без увеличения количества меланоцитов)/28/. Хотя подногтевая меланома встречается не только у взрослых, но и у детей, продольная меланонихия у детей почти всегда является доброкачественным процессом /21/.
Обычные МН наружных половых органов чаще наблюдаются у женщин молодого возраста в области вульвы и промежности, реже- в области мужских половых органов, но атипичные гистологические признаки в них обнаруживаются крайне редко (в 0,02% случае) /27/. С другой стороны, получены убедительные данные о том, что меланома может развиться как в ткани внутридермального МН, так и непосредственно под ним/30/.
Ввиду возможности развития меланомы на фоне внутридермального МН, а также из-за сложности клинического отличия пограничного и смешанного МН от диспластического невуса, во избежание озлокачествления при обычных МН не следует подвергать их постоянному трению одеждой, контакту с раздражающими веществами, недопустима механическая эпиляция волос с их поверхности /25/.
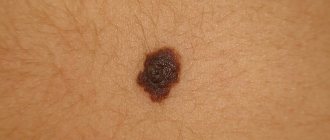
К меланомоопасным МН относят врожденные и диспластические невусы. Врожденные МН — доброкачественные пигментные опухоли, состоящие из невусных клеток-производных меланобластов,. возникающие в результате нарушения дифференцировки меланобластов в период между 10-неделей и 6-мес внутриутробной жизни. Встречаются у 1% детей европеоидной расы, обнаруживаются при рождении или в течение первого года жизни ребенка и бывают разных размеров: от мельчайших до гигантских. В любом из них может развиться меланома. Клинически они светло или темно коричневого цвета, несколько приподняты над уровнем кожи и иногда покрыты волосами (рост волос начинается не сразу), имеют округлую или овальную форму. Границы их четкие или размытые, форма правильная или неправильная, поверхность с сохраненным кожным рисунком или бугристая, морщинистая, складчатая, дольчатая, покрытая сосочками, напоминающими мозговые извилины (утрата кожного рисунка происходит при вовлечении в патологический процесс сетчатого слоя дермы (голубой врожденный МН), цвет — светло- или темно-коричневый. Они локализуются на любом участке кожи и в 5% случаев бывают множественными (в таком случае один из них бывает крупным). Более крупные невусы при пальпации имеют мягкую консистенцию.
Врожденные МН могут быть мелкими ( до1,5см), крупными ( до 20 см) и гигантскими. Врожденные МН практически неотличимы от приобретенных обычных МН, единственное различие — диаметр более 1,5 см (у приобретенных МН такого диаметра не бывает), поэтому в настоящее время предложено МН диаметром более 1,5см расценивать как врожденный МН или диспластический невус /2/. Крупные и гигантские врожденные МН, в отличие от мелких врожденных МН, в 95% случаев одиночных, обычно представлены крупным или очень крупным МН, занимающим часть анатомической области или всю ее (туловище, конечность, голову и шею), но в сочетании с множеством мелких МН (рис.3).
Рис. 3. Врожденный меланоцитарный невус.
При этом невусные клетки образуют в эпидермисе и дерме упорядоченные скопления в виде пластов, гнезд или тяжей. Наличие невусных клеток в нижней трети сетчатого слоя дермы или в подкожной клетчатке указывает на врожденный характер МН /19/ Невусные клетки обнаруживаются, в отличие от приобретенных МН, также в придатках кожи, пучках нервных волокон, мышцах, поднимающих волос, в стенках кровеносных и лимфатических сосудов. В крупных и гигантских врожденных МН невусные клетки иногда проникают в мышцы, кости, твердую мозговую оболочку.
В отличие от приобретенных МН, врожденные МН не исчезают спонтанно. Риск развития меланомы на фоне мелких врожденных невусов составляет 1-5%, гигантских — 6,3%, (причем в 50% случаев меланомы развиваются в возрасте 3-5лет). Прогноз при меланоме, растущей из крупного врожденного МН всегда неблагоприятный, поскольку ее выявляют обычно на поздних стадиях развития.
Диспластический невус (ДН) (син.: невус Кларка, атипичный невус) — приобретенное пигментное новообразование, характеризующееся гистологически беспорядочной пролиферацией атипичных меланоцитов. Встречается у 5% населения /8/ (в том числе у 30-50% больных со спородической и у всех больных с семейной меланомой) и возникает на клинически непораженной коже или на фоне сложного или (изредка) пограничного МН. ДН появляются позже, чем приобретенные МН — незадолго до начала полового созревания или на протяжении жизни вплоть до старости. Развитию их способствует инсоляция. Для них не характерна спонтанная инволюция. ДН могут быть спорадическими (30-50% случаев) или наследственными, передаваясь по аутосомно-доминантному типу (синдром ДН или синдром семейного атипичного МН). Синдром ДН и семейная меланома обусловлены мутациями различных генов, чаще всего — локализованных в сегментах хромосомы 1р36 и 9р21 /19/. Клоны мутантных меланоцитов могут активизироваться под действием фотонов солнечного света.
ДН занимает промежуточное положение между приобретенным МН и поверхностно распространяющейся меланомой /2/ и клинически проявляется: пятном с отдельными приподнятыми над уровнем кожи участками (папула на фоне пятна), крупными (более 15 мм в диаметре) размерами, неравномерной (пестрой, напоминает яичницу — глазунью или мишень) окраской, асимметрией, неправильными границами (края отчасти нечеткие, неровные) (рис.4).
Рис. 4. Диспластический невус
Располагается преимущественно на туловище и конечностях. Трансформация ДН в поверхностно распространяющуюся меланому происходит в 18-35% случаев /2,9/. Риск развития меланомы при ДН у лиц с иммуносупрессией (реципиенты органных трансплантатов и т.д.) существенно повышается, а при синдроме ДН трансформация в меланому происходит в 100% случаев. Подсчитано, что при наличии одного ДН вероятность развития меланомы повышается в 2 раза, по сравнению со случаями, когда он отсутствует, а при наличии 10 и более — в 12 раз/2/. Особенно высок риск злокачественной трансформации, если у родственника отмечены более 100 элементов ДН или меланома.
Гистологически ДН характеризуется: гиперплазией и пролиферацией меланоцитов, которые в виде веретенообразных клеток располагаются в один ряд вдоль базального слоя эпидермиса (лентигинозная меланоцитарная дисплазия) или в виде эпителиоидных клеток образуют рассеянные гнезда неправильной формы (эпителиоидноклеточная меланоцитарная дисплазия); атипичными меланоцитами (крупный размер клеток, полиморфизм клеток и их ядер, гиперхромазия ядер); характерны также гнезда меланоцитов: рассеянные, неправильной формы, образуют «перемычки» между межсосочковыми выростами эпидермиса; меланоциты веретенообразной формы ориентированы параллельно поверхности кожи; наблюдается разрастание коллагеновых волокон в сосочках дермы и фиброз (непостоянный признак)/19/.
В связи с проблемой формирования меланомы при меланомоопасных МН важно учитывать, что ее цитологическая диагностика недостаточно достоверна, поэтому с целью диагностики и дифференциальной диагностики проводится диагностическая биопсия новообразования.
Эксцизионная биопсия с целью проведения гистологического исследования — надежного метода выявления меланомы, безопасна и рекомендуется для МН менее чем 1,5см в диаметре и проводится отступя на 2мм от его края /4.12/.
Инцизионная (частичная) биопсия проводится онкологом при очень крупных (врожденных) МН /4/. В частности, при внезапном появлении продольной меланонихии для исключения акрально-лентигинозной меланомы или болезни Боуэна матрицы ногтя (также вызывающей продольную меланонихию) проводят биопсию 3-4мм пробойником (через ногтевую пластинку и матрицу до фаланговой кости) /26/.
Поверхностная биопсия («срезание», кюретаж и др.) недопустима, т.к. не дает возможность определения глубины опухолевой инвазии /19/.
Дифференциальная диагностика МН с различными дерматозами и новообразованиями кожи представлена в табл.1.
Таблица 1.
К дифференциальной диагностике меланоцитарного невуса
| Форма МН | Дерматоз / опухоль кожи |
| Пограничный | Веснушки, лентиго простое, лентиго солнечное ( старческое), пятна типа « кофе с молоком», врожденный МН, пятнистый невус, пигментная ксеродерма, дисплстический невус, меланоз Дюбрея. |
| Смешанный | Себорейный кератоз, саркома Капоши |
| Внутридермальный | Дерматофиброма, вульгарная бородавка, трихоэпителиома, ювенильнавя ксантома, сирингома, контагиозный моллюск, добавочный сосок, пиогенная гранулема, нейрофиброма, акрохордон, базалиома кистозная |
| Врожденный | Диспластический невус, голубой невус, невус Беккера, бородавчатый эпидермальный невус, пятна цвета «кофе с молоком» |
| Диспластический невус | Врожденный МН, меланоз Дюбрея, невус Шпитца, базалиома пигментированная |
Наиболее подробно следует остановиться на дифференциальной диагностике МН с меланозом предраковым ограниченным Дюбрея и некоторыми формами меланомы.
Меланоз предраковый ограниченный Дюбрейля (син.: меланотическая веснушка Хатчинсона), в отличие от внутридермального МН, имеет более крупный (свыше 20мм) диаметр, неправильные очертания, неравномерную пигментацию; он возникает на открытых участках кожи (чаще на щеках у лиц пожилого возраста) и характеризуется медленным прогрессированием в меланому; при гистологическом исследовании выявляется структура меланомы in situ.
Акрально-лентигинозная меланома, в отличие от внутридермальногго МН, характеризуется бляшкой коричневого или черного цвета с нечеткими контурами, неравномерной окраски/2/.
Десмопластическая (амеланотическая) меланома, в отличие от внутридермального МН, выглядит как непигментированное пятно или папула, напоминающая шрам или рубец, а в фазе «вертикального роста» характеризуется плотным узлом, чаще развивается в области головы и шеи у лиц 6-7-го десятилетия жизни, может возникнуть в ассоциации с акрально-лентигинозной меланомой или de novo /14/; микроскопически состоит из веретенообразных клеток, расположенных между тонкими прослойками коллагена, которые часто сформированы в пучки.
Дифференциальную диагностику внутридермального МН с поверхностно распространяющейся и узловой формами меланомы проводят по правилу «ФИГАРО»:
Ф — форма. Для меланомы характерна выпуклая форма (что лучше всего видно при боковом освещении). Меланома in situ и акрально-лентигинозная меланома бывают плоскими.
И — изменение размеров. Ускорение роста- один из самых важных признаков меланомы.
Г- границы неправильные. Опухоль имеет «изрезанные» края.
А- асимметрия-одна половина опухоли не похожа на другую.
Р- размеры крупные (обычно более 6см)
О- окраска неравномерная — беспорядочно разбросанные коричневые, черные серые, розовые и белые участки/9/.
Наиболее подозрительными на меланому следует считать темно-коричневые и черные МН у людей со светлым цветом кожи. С подозрением нужно относиться и к МН с синюшными, красноватыми и белыми участками на поверхности. Однако, изменение окраски МН может быть обусловлено факторами, не связанными с его злокачественной трансформацией: беременностью, пубертатным периодом, приемом глюкокортикоидных гормонов, воздействием внешних факторов, включая солнечное облучение. В таких случаях все МН или МН той локализации, на которые воздействовали внешние факторы, меняются одновременно. Лишь изменения отдельного МН требуют онкологической настороженности.
При сборе анамнеза врач-дерматолог должен исключить и другие причины внезапного изменения МН, не связанные с его трансформацией в меланому. Так, внезапное изменение цвета, поверхности или размера при наличии боли, зуда, изъязвления и кровотечения, могут быть обусловлены формированием в МН кистозного расширения волосяного фолликула, эпидермальной кисты, развитием в нем фолликулита, а также травмой, кровоизлиянием, сдавливанием или тромбозом сосудов кожи. При подобных изменениях требуется динамическое наблюдение с серийным фотографированием элементов до тех пор, пока не пройдут последствия травмы или воспаления (обычно 7-10 дней), а в некоторых случаях требуется гистологическое исследование.
Из инструментальных методов исключения меланомы в настоящее время применяют эпилюминисцентную микроскопию — неинвазивный метод исследования образований кожи в специальной иммерсионной среде с помощью дерматоскопа, а также метод компьютерной диагностики, при котором зафиксированные с помощью цифровой видеокамеры изображения сохраняются в памяти компьютера и по определенным признакам сравнивается с имеющейся базой данных /1/.
Точность гистологической диагностики меланогенных опухолей кожи повышается при использовании метода «диагностической плоидометрии» /10/.
Лечебная тактика
Хотя в подавляющем большинстве случаев приобретенные МН не требуют лечения, при ряде условий оно все же предпринимается.
Показанием к иссечению обычных МН могут быть:
— желание пациента удалить его по косметическим соображениям, однако следует учитывать, что в гистологических препаратах «обезображивающих МН» часто выявляются атипичные клетки/25/;
— расположение в трудных для самоконтроля местах (волосистая часть головы, промежность и т.д.), это в первую очередь касается гиперпигментированных МН и при наличии в личном или семейном анамнезе ДН;
— наличие признаков атипии в МН: неравномерное распространение пигмента, зазубренность и нечеткость его границ, сравнительно крупный размеры ( более 5мм);
— атипичная эволюция МН, включая внезапное изменение размера и формы /13/;
— МН с наличием высокого риска озлокачествления (злокачественное лентиго, гигантский врожденный МН); ДН, в том числе в составе пятнистого МН; профилактическое удаление предотвращает возможность возникновения меланомы и при значительном количестве МН /25/;
-хотя особенности анатомического расположения не рассматриваются в качестве показания к удалению МН, тем не менее, интенсивно пигментированные МН акральной локализации в области конечностей, а также на слизистой оболочке следует удалять, также как и МН подногтевой области и конъюнктивы, поскольку возможность ДН такой локализации должна вызывать настороженность в отношении его трансформации в меланому /22/.
При частом повторном раздражении элемента его лучше удалить, чем пропустить меланому или другую злокачественную опухоль /11/; в то же время МН, находящиеся под ремнем, лифчиком, воротником можно не удалять в обязательном порядке, если они выглядят доброкачественно /25/;
Исходя из этого, МН может быть удален хирургически при: быстром изменении элемента, атипичной клинической картине, подозрительной на меланому, по косметическим показаниям, повторной травме элемента /13/.
Показанием к немедленному иссечению МН является наличие хотя бы одного из 7 признаков внезапного (в течение одного или нескольких месяцев) его изменения:
- увеличение площади и высоты элемента;
- усиление интенсивности пигментации, особенно если она неравномерная;
- признаки местной регрессии;
- возникновение пигментного венчика вокруг МН, появление элементов-сателлитов;
- воспалительная реакция в МН;
- зуд;
- эрозии и кровоточивость.
Удаление МН должно быть полным и проводиться хирургически с обязательным гистологическим исследованием. После частичного удаления МН репигментируется и рецидивирует, формируя псевдомеланому /23/. Другие методы удаления (электрокоагуляция, криодеструкция, дермабразия, лазер) при пигментированных образованиях кожи и слизистых оболочек не должны проводиться, т.к. не обеспечивают документальной верификации диагноза /12 /.
Приступая к лечению МН, следует учитывать, что при нерадикальном его удалении косметический исход зачастую непредсказуем, т.к. лечение может привести к развитию рецидива с менее благоприятными чем до лечения последствиями /25/.
Все мелкие врожденные МН, выглядящие необычно (неравномерная окраска, неправильные очертания и т.д.), подлежат хирургическому удалению до достижения больным возраста 12 лет. Гигантский врожденный МН удаляют как можно раньше. Для закрытия дефекта используют полнослойные кожный лоскуты. При больших размерах прибегают к экспандерной пластике или пластике местными тканями.
Лечение ДН должно проводиться онкологом.
Профилактика меланомы заключается в раннем и активном выявлении предмеланомных поражений (в первую очередь ДН и злокачественного лентиго), необходимости выделения пациентов с их наличием в «группу риска» с постоянным динамическим наблюдением за макроскопическими изменениями этих пятен.
Больные ДН должны быть проинформированы о признаках трансформации этих МН в меланому и самостоятельно регулярно контролировать характер отдельных элементов. Им рекомендуется избегать пребывания на солнце, использовать при выходе на улицу солнцезащитные кремы (Aнтгелиос XL60+).
В.А.Молочков
Московский областной научно-исследовательский клинический институт им М.Ф.Владимирского)
Молочков Владимир Алексеевич — доктор мед.наук, профессор, руководитель клиники дерматовенерологии и дерматоонкологии
Литература:
1. Демидов Л.В., Харкевич Г.Ю. Маркина И.Т. и др. Меланома и другие злокачественные новообразования кожи/Энциклопедия клинической онкологи. Руководство для практических врачей /М.И.Давыдов и др.-М.:РЛС-2005.-С.341-364;
2. Борисова Г.Н., Кудрявцева Г.Т. //Вестн. дерматол.-2006.-№3.-С.43-45;
3. Дерматоонкология /Под ред. Г.А.Галил-оглы и др.-Медицина для всех-2005;
4. Макин И.Л.. Пшенистов К.П. Избранные вопросы пластической хирургии-1999.-№1-Ярославль-ДИА-пресс;
5. Молочков В.А. //Эстетическая медицина-2005.-№3-С.266-270;
6. Молочков В.А. //Российский журнал кожных и венерических болезней-1998.-№2.-С.68-76;
7. Организационная технология взаимодействия кожно-венерологической и онкологической служб по оказанию специализированной помощи больным с предопухолевой и злокачественной патологией кожи -Методические указания №2003/60-М,2003;
8. Пальцев М.А., Потекаев Н.Н., Казанцева И.А. и др. Клинико-морфологическая диагностика заболеваний кожи (атлас)-М.:Медицина-2004;
9. Фицпатрик Т., Эллинг Д.Л. Секреты дерматологии /Пер. с англ.-М.С-Пб- БИНОМ-Невский диалект-1999;
10. Червонная Л.В. Диагностика опухолей кожи меланоцитарного генеза //Автореф. дис. .. докт. мед.наук-2003;.
11. Чиссов В.И., Романова О.А., Моисеев Г.Ф. Ранняя диагностика меланомы. — М.: Юлана Трейд, 1998;
12. Anderson R.G. //Select. Read. Plast. Surg.-1992.-Vol.7.-P.1-35;
13. Barnhill R.L., Lewellin K. Benigh Melanocytic Neoplasm /In: Dermatology /Ed. J.Bolognia et al.-Mosby-Edinburg-2003.-P.1757-1787;
14. Barnbill R.L., Mihm M.C. Histopathology and precursor lesions /In: Cutaneous melanoma, 3ed/Ed. C.M. Balch et al.-St.Louise, Quality Medical.-1998.-P.103-133;
15. Bhawan J.//Cutan Pathol.-1979.-Vol.6.-P.153;
16. Bogdan I., Smolle J., Kerl H. et al.//Melanoma Res.-2003.-Vol.13.-P.213-217:
17. Сlemente C., Zurrida S., Bartoli D. et al. //Histopathology-1998.-Vol.27.-P.549-555;
18. Crulich A.E. et al.//Int.J.Cancer-1996.-Vol.67.-P.485;
19. Elder D.E., Elenitsas R., Murphy G.F., Xu X. Benign pigmented lesions and malignant melanoma /Lever’s Histopathology of the Skin .Ed.: D.E.Elder-9th ed- Lippincott Williams &Wilkins-Philadelphia-2005.-P.715-803;
20. Eskandrapour M., Hashemi J., Kanter L. et al. Frequency of UV-inducible NRAS mutations in melanomas of patients with germline CDKN2A mutations //J.Natl.Cancer Inst.-2003.-Vol.95.-P.790-798;
21. Goettman -Bonvallot S., Andre J., Belaich S. // J.Am.Acad. Dermatol.-1999.-Vol.41.-P.17-22;
22. Kopf A.W., Waldo E.//Aust.J.Dermaatol.-1980.-Vol.21.-P.59;
23. Kornberg R., Ackerman A.B.//Arch.Dernatol.-1975.-Vol.111.-P.1588;
24. Maize J.C., Foster G. //Clin. Exp. Dermatol. — 1979. — Vol.4. — P.49;
25. Rhodes A.R. Benign neoplasias and hyperplasias of melanocytes //Fitzpatrick’s dermatology in general medicine — 5th ed.//Ed. I.M.Freedberg et al. — Mc Graw-Hill-New York. — 1999. — P.1018-1059;
26. Rich P. //J.Dermatol.Surg.Oncol.-1992.-Vol.18.-P.673-682;
27. Rock B., Hood A.F., Rock J.A. // J.Am.Acad. Dermatol.-1990.-Vol.22.-P.104-106;
28. Scher R.K., Silvers D.N. // J.Am.Acad. Dermatol.-1991.-Vol.24. -P.1035-1036;
29. Shelly W.B. //Arch. Dermatol.-1960.-Vol.81.-P.208;
30. Tajima Y., Nakaijama T., Sagano I. et al //Am.J.Dermatopathol-1994.-Vol.16.-P.301-306.