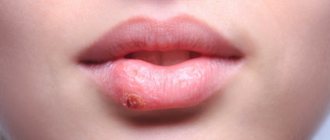
Крапивница – это группа заболеваний (в основном аллергической природы), характерным симптомом которых является сыпь на коже в виде красных волдырей.
В России крапивница очень распространена – от 10 до 20% населения как минимум один раз в жизни наблюдали у себя ее проявления. При этом у большинства она проходит в острой форме (70-75%), у остальных принимает хроническое течение. ВОЗ (Всемирная организация здравоохранения) прогнозирует, что XXI век станет веком аллергии. Каждый год число пациентов с той или иной формой аллергии увеличивается на 5%.
Причины возникновения заболевания
Причинами возникновения у детей крапивницы являются:
- чувствительность к аллергенам;
- употребление аллергенов в пищу, их вдыхание;
- прием некоторых лекарств;
- укусы некоторых насекомых;
- тактильный контакт с аллергеном (крапивница у ребенка может появляться после сна из-за того, что происходит реакция на краситель в ткани постельного белья или стиральный порошок). Источник: Л.В. Лусс Причины возникновения и лечение крапивницы у детей отеки у детей // Медицинский совет, 2015, №14
При контакте с аллергеном возникает воспаление, в тканях организма накапливается жидкость, появляется сыпь и отек. Эта реакция тела – попытка уменьшить количество вредных веществ.
Хроническая крапивница, которая может появиться уже к одному году, возникает из-за:
- хронических или долгих болезней ЖКТ;
- хронических воспалений;
- вирусных инфекций;
- заражения паразитами;
- грибковые заболевания;
- нарушений в работе нервной системы;
- наследственной предрасположенности.
Заболевание может провоцироваться перегревом или переохлаждением кожи, воздействием УФ или воды, при расчесывании или травмировании элементами одежды, из-за сильного стресса. При такой крапивнице (она называется «холинергическая») у детей не бывает повышенной температуры тела, а внешние проявления быстро проходят (за несколько минут, максимум – полчаса). Источник: И.И. Балаболкин. Крапивница у детей: клинико-патогенетические варианты, диагностика и лечение // Российский педиатрический журнал, 2022, 20(2)
Механизм возникновения крапивницы (патогенез)
В организме человека присутствуют тучные клетки или лаброциты, которые представляют собой специфические элементы соединительных тканей. Они являются центральным элементом зарождения крапивницы, активаторами воспаления. Когда аллерген попадает в организм впервые и в небольших дозах, у ребенка не возникает никаких внешних проявлений и реакций, но происходит сенсибилизация, которую можно представить как первое знакомство с аллергеном, в результате чего вырабатывается гистамин. Именно это вещество обусловливает покраснение, отеки и другие факторы воспаления. Постепенно оно накапливается в тучных клетках, и когда его количество достигает критического порога, клеточная мембрана разрушается с выходом гистамина в кровяное русло и последующим каскадом патологических изменений в организме.
Методы диагностики
При развитии этого заболевания проводится опрос больного или его родителей, анализируется симптоматика.
Предварительный диагноз врач может поставить уже после осмотра кожи ребенка. Сыпь при уртикарии сложно спутать с другой. Однако для исключения ошибки и установления причины назначаются анализы:
- анализ кала, который поможет выявить паразитов – они могут быть возбудителями;
- общий анализ крови – выявляет или исключает воспалительные и иммунные процессы;
- аллергопробы – кожные пробы для выявления возбудителя;
- печеночные пробы – для определения функции печени и исключения ее патологий.
Может исследоваться функция щитовидной железы, потому что болезнь может вызываться гипо- или гипертиреозом.
Особенности диеты при крапивнице
Питание – очень важная часть успешного избавления от заболевания. Вне зависимости от причины, вызвавшей высыпания, рекомендуется придерживаться гипоаллергенного рациона при обострении. Принципы диеты:
- Полное исключение продукта, вызвавшего аллергическую реакцию, и любой пищи, близкой по природе.
- Отказ от продуктов, содержащих химические добавки, консерванты, которые могут усугубить течение болезни.
- Отказ от продуктов с красителями, даже если они натуральные.
- Исключение общепризнанных аллергенных продуктов (орехи, морепродукты, шоколад, мед).
- Пища должна быть сбалансированной, содержать необходимые комплексы макро и микроэлементов.
- Исключение алкоголя, так как он усугубляет проявления заболевания.
Разновидности заболевания
В медицине выделяется пять основных форм этого заболевания:
- хроническая с периодическими обострениями;
- острая, возникающая и распространяющаяся стремительно;
- аллергическая (поражает 70% детей);
- псевдоаллергическая (провоцируется нарушениями в работе печени и органов пищеварения);
- наследственная неаллергическая (сопровождается отеком Квинке, схожа с аллергической). Источник: Л.П. Сизякина, A.A. Лебеденко, C.B. Мальцев, А.Н. Посевина, Л.А. Аверкина Крапивница у детей: современный взгляд на проблему // Медицинский вестник Юга России, Обзоры, 2015
Рассмотрим подробнее виды крапивницы, в зависимости от провоцирующего фактора:
- Лекарственная. Разновидность медикаментозной аллергии, является реакцией на определенные препараты. Чаще всего провокаторами выступают йодиды, стрептомицин, седативные средства, НСПВ, препараты с золотом в составе. Сыпь может сопровождаться насморком, конъюнктивитом и бронхиальной астмой. Чтобы вылечить такую форму уртикарии, нужно исключить аллерген, скорректировать рацион, убрав из него самые яркие аллергены – цитрусовые, красные овощи и фрукты, орехи, коровье молоко, рыбу.
- Механическая – появляется при давлении на кожу. Причины ее достоверно не изучены, однако заболевание связывают с чувствительностью кожи, наследственностью и состоянием кровеносных сосудов. Делится на несколько подвидов:
- дермографическая – развивается быстро из-за трения или давления, часто возникает от ношения тесной одежды;
- холодовая – реакция на контакт с чем-то холодным, напитками или продуктами;
- тепловая – сыпь появляется, когда вокруг жарко;
- солнечная – возникает при длительном нахождении под солнцем, проявляется отеками и красными пятнами на кожном покрове;
- аквагенная – редкая, но очень опасная, появляется при любом контакте с водой;
- папулезная – результат укуса насекомого;
- холинергическая – сыпь появляется, когда ребенок нервничает и сильно потеет.
- Генерализованная. Отличается тем, что сыпь распространяется по всему телу, включая слизистую оболочку ротоглотки, из-за чего затрудняется дыхание. Может развиваться отек Квинке. Такая уртикария появляется у детей с атопическими заболеваниями, может вызываться антибиотиками и НСПВ. Редко аллергенами выступают пищевые продукты.
- Идиопатическая. Причина не известна, но зудящие волдыри появляются регулярно на протяжении 6 недель с разными интервалами. Процесс считается хроническим. Спонтанное возникновение и отсутствие методов диагностики затрудняют контроль над течением болезни, лечение и профилактику.
Виды крапивницы
Существует несколько классификаций крапивницы.
1. По времени:
- острая – длится до 6 недель;
- хроническая – более 6 недель.
2. По природе:
- аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
- неаллергическая – через прямое высвобождение гистамина.
3. По причине:
— аллергическую крапивницу
могут вызвать:
- продукты питания;
- прием лекарственных препаратов;
- аллергены насекомых (инсектная аллергия);
- пыльцевые аллергены.
— неаллергическая
форма заболевания возникает из-за прямого влияния на тучную клетку:
- физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
- химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
- некоторых лекарственных средств, например, аспирина;
- инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Бара, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
- при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
- при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Методики лечения крапивницы у детей
Лечиться это заболевание должно, в зависимости от его формы. Псевдоаллергическая разновидность требует обследования на предмет основного заболевания. Аллергическая – исключения аллергена и иммунотерапии.
В остром периоде:
- исключают контакт с аллергеном;
- на несколько дней прописывают ребенку гипоаллергенную диету;
- выводят из организма аллерген, назначают обильное питье;
- применяют сорбенты и антигистамины (виды и схема приема определяются только с врачом);
- при сильных отеках специалист может прописать мочегонный препарат;
- назначают противозудные мази для рук, ног или других участков тела ребенка, подверженных крапивнице.
Родители должны тщательно следить за чистотой в доме, своевременно стирать одежду и постельное белье гипоаллергенными средствами.
Как распознать болезнь и выявить ее причины?
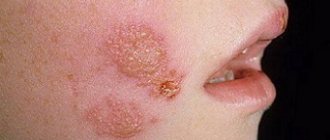
Крапивница на теле у взрослогоимеет характерные признаки:
- Сыпь возникает сразу после воздействия аллергена, в течение нескольких минут, и так же быстро проходит, часто в течение суток.
- Высыпания чаще локализуются на руках, ногах, теле, но могут возникать на любом участке тела.
- Для сыпи характерен вид волдырей, приподнимающихся над поверхностью кожи, бледно-розового или красноватого цвета, с четкими контурами. Волдыри могут сливаться в пятна больших размеров.
- Сыпь сопровождается сильным зудом3.
Выявить причину высыпаний можно самостоятельно, если отследить фактор, после воздействия которого возникают специфические симптомы. Однако связь не всегда очевидна, поэтому приходится проводить лабораторные тесты, которые точно позволяют определить аллерген. Их называют провокационными пробами. Исследования нельзя выполнять во время обострения4.
Бывают ли осложнения?
Острая крапивница у детей может иметь опасное осложнение – отек Квинке (гигантская крапивница, ангионевротический отек). Он заключается в отеке слизистой оболочки дыхательных путей. У ребенка возникают приступы кашля, затрудняется дыхание. У очень маленьких детей может возникнуть отек слизистой желудочно-кишечного тракта (реакция на него – рвота). В тяжелых случаях поражаются оболочки мозга и нервная система. Любое из перечисленных состояний является очень опасным и может привести к летальному исходу. Поэтому очень важно при признаках заболевания не затягивать с визитом к врачу.
Важно! Многие родители не знают, что делать при отеке Квинке. нужно немедленно дать ребенку антигистаминное (любое из домашней аптечки) и вызвать неотложную медицинскую помощь.
Хроническая крапивница: препарат выбора
Хр
оническая идиопатическая крапивница (ХИК) – это заболевание кожи, которым страдает 0,1–3% населения. ХИК поражает, как правило, лиц трудоспособного возраста, так как начало заболевания чаще приходится на второе и четвертое десятилетия жизни, при этом хотя бы один эпизод крапивницы в течение всей жизни возникает у 15–20% как детского, так и взрослого населения. Хроническую крапивницу в 2 раза чаще диагностируют у женщин среднего возраста, что обусловлено наличием дисгормональных и нейроэндокринных расстройств [1, 2]. Приблизительно у 50% больных хроническая крапивница сочетается с отеком Квинке [3]. У пациентов с ХИК значительно нарушается качество жизни, что выражается в нарушении сна, изменении эмоционального фона, возникновении определенных проблем в повседневной жизни [4, 5]. Крапивница может быть как самостоятельным заболеванием, так и симптомом целого ряда заболеваний. Клинические проявления крапивницы являются результатом высвобождения и синтеза медиаторов, преимущественно тучными клетками, расположенными в коже, к чему приводят иммунные, неиммунные, а также идиопатические факторы. Первичным элементом при крапивнице является волдырь – уртика. При надавливании уртикарный элемент бледнеет, что свидетельствует о наличии в очагах поражения кожи расширенных кровеносных сосудов и отека. Уртикарная сыпь сопровождается зудом, который усиливается ночью и сохраняется от нескольких минут до 48 ч [6]. Спустя указанный срок элементы сыпи бесследно исчезают, однако новые высыпания могут появляться в разное время на других участках тела (рис. 1) [7]. На гистологическом уровне – это отек и периваскулярная инфильтрация лимфоцитами, тучными клетками, эозинофилами и нейтрофилами эпидермиса и верхнего слоя дермы со сдавлением вен и лимфатических сосудов. Крапивница и отек Квинке могут развиваться вместе или раздельно. Если отек охватывает кожу и подкожные ткани, такое состояние определяется как ангионевротический отек, или отек Квинке. При крапивнице в процесс вовлекаются только поверхностные слои кожи. При отеке Квинке зуд выражен меньше, но боль и чувство жжения аналогичны. Крапивница может встречаться на любой части тела, в то время как отек Квинке — чаще на участках, богатых соединительной тканью, на лице, конечностях и гениталиях. В отличие от других форм отека, симметричность его расположения отсутствует (рис. 2) [8].
Выделяют острую (до 6 нед.) и хроническую (более 6 нед.) крапивницу. При многократном появлении высыпаний диагностируют рецидивирующую крапивницу. Крапивница наиболее часто связана с пищевой, лекарственной аллергией, а также может быть опосредована глистной инвазией, вирусной инфекцией. При этом у половины больных причину уртикарной сыпи выявить не удается – такая крапивница обозначается, как идиопатическая. Ранее считалось, что крапивница в большинстве своем является идиопатической и составляет 80–95% от всех случаев крапивницы. В литературе последних лет все реже встречается название «идиопатическая крапивница», более распространенным стал термин «хроническая крапивница», так как в процессе многолетнего наблюдения за больными с ранее установленным диагнозом «идиопатическая крапивница» многими исследователями в 35-55% случаев был выявлен аутоиммунный генез [7, 8]. Хроническая крапивница также может быть опосредована паразитами, что объясняется их стимулирующей ролью в развитии IgE-иммунного ответа, однако, клиническое разрешение крапивницы путем элиминации паразитов достигается лишь в 8–16% случаев [9]. Одной из причин повышенной активации тучных клеток у больных хронической крапивницей называют часто выявляющуюся инфекционно-воспалительную патологию органов пищеварительного тракта. Инфекция Helicobacter pylori также рассматривается в связи с хронической крапивницей. Установлено, что частота ее выявления среди больных крапивницей и в популяции одинакова. Однако иммунный ответ на H. pylori у пациентов с крапивницей может отличаться. Более того, анализ существующих исследований выявил, что ремиссия крапивницы более вероятна в тех случаях, когда антибактериальная терапия приводит к иррадикации H. pylori [10]. У части больных обнаружено сочетание хронической крапивницы с аутоиммунной патологией щитовидной железы, сопровождающейся выявлением в сыворотке антитиреоидных антител, которые могут быть маркером аутоиммунного характера, однако механизмы связи антитиреодных аутоантител с активацией тучной клетки остаются неясными [11]. При ХИК уртикарные элементы сохраняются дольше, чем при различного рода физической крапивнице, – обычно до 8–12 ч и сопровождаются более выраженным зудом, особенно вечером и ночью. При ХИК у 25–45% больных обнаруживают признаки аутоиммунного заболевания. У таких больных уровень сывороточного иммуноглобулина Е (IgЕ) существенно ниже, а к обильной и распространенной уртикарной сыпи добавляется выраженный зуд [12]. При исследовании биоптатов кожи у пациентов с ХИК и наличием FcεRI/IgE-антител нередко выявляют периваскулярные инфильтраты, в основном состоящие из нейтрофилов, эозинофилов и мононуклеарных клеток [13, 14]. Почти у трети больных ХИК выявляются аутоиммунные реакции на ткань щитовидной железы. При этом у большинства из них отсутствуют какие-либо клинические симптомы поражения щитовидной железы и изменение уровней гормонов, отмечается уменьшение или исчезновение симптомов крапивницы после назначения L-тироксина [11, 14–16]. Помимо оценки анамнеза, клинических симптомов заболевания и его течения, в проведении дифференциальной диагностики хронических крапивниц помогают лабораторные исследования: • кожные тесты или определение специфических IgЕ-антител в крови позволяют выявить связь сыпи с едой, лекарственными препаратами, укусами насекомых, пыльцой растений, животными; • посев при наличии хронического очага воспаления для выделения культуры бактерий и определения их чувствительности; • исследование функции щитовидной железы; • анализ кала на яйца гельминтов; • тесты на наличие аутоантител; • общий анализ крови, СОЭ, определение С-реактивного белка; • выявление H. pylori [17] . Основными препаратами в лечении хронической крапивницы служат антигистаминные препараты. Несмотря на то, что антигистаминные средства I поколения (дифенгидрамин, гидроксизин и т. д.) эффективно устраняют симптомы крапивницы, их назначение сопряжено с возникновением большого числа побочных эффектов. К ним относятся сонливость, антихолинергический эффект (сухость слизистых оболочек, головокружение, запор, задержка мочеиспускания и др.), нарушение памяти, внимания, которые могут сохраняться в течение суток после приема препарата. В соответствии с Международным руководством по лечению крапивницы (EAACI/GA2LEN/ EDF/WAO management guideline) антигистаминные препараты I поколения (седативные) не должны использоваться в качестве первоочередного лечения больных крапивницей. Исключением могут быть только те ситуации, когда невозможно использовать антигистаминные препараты II поколения. В настоящее время первоочередным считается назначение неседативных антигистаминных препаратов II поколения. Эти препараты, лишенные побочных эффектов, присущих антигистаминным средствам I поколения, не менее эффективно блокируют Н1-рецепторы к гистамину и подавляют симптомы крапивницы, существенно улучшая качество жизни больных [18, 19]. Среди «неседативных» антигистаминных препаратов особого внимания заслуживает дезлоратадин (Элизей), являющийся первичным фармакологически активным метаболитом хорошо известного лоратадина. Дезлоратадин – препарат, поступающий в организм в виде активного вещества, что обеспечивает его более высокий профиль безопасности. Он был синтезирован в 1998 г., в России зарегистрирован в 2001 г. Дезлоратадин обладает способностью подавлять острую фазу аллергического ответа за счет блокирования H1-рецепторов. В экспериментальных исследованиях было показано, что дезлоратадин отличается наибольшим сродством к Н1-гистаминовым рецепторам и медленной диссоциацией из связи с ними. Дезлоратадин неконкурентно связывается с H1-рецепторами и, по данным клинических исследований, обладает в 52, 57, 194 и 153 раза более высокой активностью, чем цетиризин, эбастин, фексофенадин и лоратадин соответственно. Препарат быстро всасывается после приема внутрь и характеризуется большой скоростью достижения максимальной плазменной концентрации и быстрым началом действия (через 1,25–3,00 ч). Фармакокинетика дезлоратадина линейна и пропорциональна дозе. Период полувыведения препарата составляет 21–24 ч, что позволяет назначать его 1 раз в сутки. Прием пищи не оказывает влияния на скорость и степень всасывания препарата. Выявлено, что фармакокинетика и биодоступность дезлоратадина одинаковы при приеме препарата натощак и после стандартизированной пищи у здоровых людей (максимальная концентрация натощак и после еды составила 3,30 и 3,53 нг/мл соответственно, р=0,17). Следовательно, препарат можно принимать независимо от приема пищи, что свидетельствует об удобстве его применения. Метаболизм и выведение препарата не зависят от возраста и пола больного [20–24]. Исследования на животных in vitro и in vivo продемонстрировали, что дезлоратадин, ингибируя ряд медиаторов воспаления, обладает дополнительными антиаллергическими и противовоспалительными эффектами, не связанными с блокадой Н1-гистаминовых рецепторов. В физиологической концентрации препарат эффективно угнетает продукцию гистаминозависимых провоспалительных цитокинов – ИЛ-6 и ИЛ-8, которые, как известно, высвобождаясь из эндотелиальных клеток, базофилов и тучных клеток, стимулируют секрецию провоспалительных медиаторов, таких как фактор некроза опухоли α. Дезлоратадин оказывает влияние на активацию и выживание эозинофилов. Эозинофилы, являясь ключевыми эффекторными клетками в аллергической реакции, продуцируют цитокины, хемокины, лейко-триены и нейромодуляторы. Кроме того, дезлоратадин за счет обратного агонизма снижает экспрессию ядерного фактора κB (NF-κB), известного в качестве индуктора RANTES, главного аттрактанта для эозинофилов, моноцитов и Т-лимфоцитов, способствующего активации эозинофилов и высвобождению гистамина из базофилов. Дезлоратадин сильнее других антигистаминных препаратов ингибирует активность NF-κB, стимулирующего высвобождение провоспалительных медиаторов из базофилов и тучных клеток. По этому эффекту препарат превосходит цетиризин, лоратадин и фексофенадин. Последние исследования показали, что дезлоратадин может также ингибировать дегрануляцию тучных клеток и последующее высвобождение гистамина. Кроме того, дезлоратадин ингибирует экспрессию Р-селектина, индуцируемую гистамином [25–27]. Дезлоратадин характеризуется высоким уровнем безопасности при его применении. Он не вызывает негативных изменений со стороны сердечно-сосудистой системы и других органов, не обладает снотворным действием и не влияет на когнитивные функции. Препарат может применяться пациентами с патологией гепатобилиарной системы и заболеваниями почек, разрешен к применению у детей с 1 года [23, 24]. В ряду представителей антигистаминных препаратов II поколения дезлоратадин выделяется более чем 15-летним успешным опытом широкого медицинского применения и большой доказательной базой. Эффективность и безопасность дезлоратадина в лечении больных ХИК доказаны многочисленными рандомизированными плацебо-контролируемыми клиническими исследованиями. J. Ring, R. Hein, A. Gauger провели многоцентровое двойное слепое плацебо-контролируемое исследование, включавшее 190 пациентов со среднетяжелой и тяжелой ХИК. При обострении заболевания 1-й группе пациентов назначали дезлоратадин 5 мг/сут, 2-й группе – плацебо (контроль). Длительность лечения достигала 6 нед. Первичным критерием эффективности была средняя динамика индекса зуда в течение первых 7 дней лечения по сравнению с исходным показателем. Выявлено, что в течение 1-й недели у больных, получавших дезлоратадин, индекс зуда уменьшился на 56%, а в контрольной группе – на 22%, отмечено также более быстрое регрессирование высыпаний на коже, чем в контрольной группе. Обнаружено, что у пациентов из 1-й группы в конце 1-й недели лечения степень нарушения сна при применении препарата уменьшилась на 53%, а у пациентов из 2-й группы – только на 18%. Через 6 нед. на фоне лечения препаратом индекс зуда уменьшился на 74%, а на фоне приема плацебо – на 48,7%. К концу исследования у пациентов, принимавших дезлоратадин, степень нарушения сна уменьшилась почти на 80%. Как больные, так и врачи высоко оценили общую положительную динамику симптомов ХИК и ответ на лечение дезлоратадином. Частота нежелательных явлений была сопоставима в 2-х группах, серьезных нежелательных реакций не зарегистрировано [28]. В более позднем исследовании 137 больных со среднетяжелой и тяжелой формой ХИК были рандомизированы на 2 группы. Пациентам из 1-й группы назначали дезлоратадин 5 мг/сут, из 2-й – плацебо в течение 6 нед. К концу исследования индекс зуда в группе дезлоратадина уменьшился на 1,43, а в группе плацебо – на 0,86 (р=0,004). Через 6 нед. количество больных с полным, значительным или умеренным ответом на лечение было выше в группе больных, получавших дезлоратадин, по сравнению с пациентами, получавшими плацебо (68,8 и 36,8% соответственно). Серьезных нежелательных явлений не зарегистрировано, а частота любых нежелательных реакций составила 11,1% в группе плацебо и 6,2% в группе дезлоратадина [29]. В другом исследовании было показано, что дезлоратадин уменьшал выраженность основных клинических симптомов ХИК, прежде всего зуда, на 50–70%. Действие препарата продолжалось до 24 ч. Уменьшение симптомов зуда в конце интервала приема дезлоратадина отмечалось у 45% пациентов (против 4% принимавших плацебо) и после 6 нед. приема – у 69%. Также наблюдалось достоверное уменьшение размеров и числа пузырей на фоне терапии дезлоратадином при его длительном применении. Пациенты отмечали улучшение сна на 80%. Оценка качества жизни у пациентов с ХИК на фоне приема препарата в течение 7 дней показала снижение баллов по шкале опросника Dermatology Life Quality Index (DLQI) c 13,4 до 9,1. У 60% больных в течение указанного срока индекс DLQI уменьшился в среднем на 2 балла. К концу исследования доля таких пациентов достигла 77% (р<0,0001) [30]. В Германии в 2001–2002 гг. обследовалось 77 800 пациентов старше 12 лет. Симптомы аллергических заболеваний оценивались до и после лечения. В результате лечения дезлоратадином у подавляющего числа пациентов наблюдалось купирование симптомов, что свидетельствовало о выраженном клиническом эффекте [31]. В клиническом исследовании с включением 12 050 пациентов была подтверждена высокая терапевтическая эффективность дезлоратадина при ХИК. При этом было отмечено отсутствие седативного влияния и сохранность психомоторных функций [32]. В России также был проведен ряд исследований под руководством Ю.В. Сергеева, Н.В. Кунгурова, И.М. Корсунской и соавт., направленных на оценку эффективности применения дезлоратадина в терапии различных дерматозов, сопровождающихся зудом. Проводимая терапия дезлоратадином дала положительный эффект в виде уменьшения зуда или его полного регресса у 90% пациентов. Побочных эффектов при проведении лечения дезлоратадином отмечено не было [33–35]. Дезлоратадин удовлетворяет всем критериям ARIA/EAACI и рекомендуется в качестве первой линии лечения аллергодерматозов [36, 37]. Он обладает особыми фармакокинетическими свойствами: быстро абсорбируется, на его биодоступность не влияет прием пищи, соков. Период полураспада дезлоратадина составляет 21–27 ч, что позволяет сохранять его терапевтическую активность неизменной при однократном приеме в сутки (в отличие от других антигистаминных препаратов II поколения). Более того, исследование совместимости дезлоратадина с другими лекарственными препаратами не выявило каких-либо значимых взаимодействий. Отличительной особенностью дезлоратадина от других противоаллергических препаратов II поколения является тройной механизм действия: он не только блокирует Н1-гистаминовые рецепторы, но и обладает выраженной противоаллергической и противовоспалительной активностью посредством ингибирования синтеза множества других медиаторов тучными клетками, базофилами и другими клетками, участвующими в развитии воспаления [38]. Дезлоратадин тормозит развитие не только ранней, но и поздней фазы аллергической реакции, которая связана с накоплением «клеток воспаления» в очаге поражения. Этот уникальный фармакологический эффект дезлоратадина подавляет формирование хронического воспаления, которое при отсутствии адекватной терапии может привести к затяжному течению болезни. Дополнительным подтверждением противовоспалительной активности дезлоратадина, связанной с подавлением не только аллергического воспаления, является его способность тормозить развитие эритемы при воздействии ультрафиолетового излучения В-диапазона [39]. Клиническая эффективность и безопасность дезлоратадина при хронической крапивнице была доказана при проведении мультицентровых рандомизированных плацебо-контролируемых исследований с помощью двойного слепого метода. Эффективность в отношении подавления зуда отмечалась с первого дня применения препарата и сохранялась в течение последующих 6 нед. Кроме того, лечение дезлоратадином приводило к устранению или существенному уменьшению выраженности таких симптомов ХИК, как нарушение сна, снижение активности и работоспособности пациентов. При этом побочные эффекты отсутствовали [40]. Одним из препаратов, широко применяемым в клинической практике, является Элизей (дезлоратадин 5 мг). Так как хроническая крапивница заболевание длительное и рецидивирующее, то препарат выгоден с фармакоэкономической позиции. Обладает противоаллергическим, противозудным и противоэкссудативным действием. Эффективное купирование симптомов крапивницы при назначении Элизея в дозировке 5 мг наступает уже в первые сутки лечения, продолжается весь период применения препарата и заключается в быстром и стойком уменьшении сыпи, зуда, улучшении сна и активности пациентов в дневное время, т.е. применение Элизея при хронической крапивнице сопровождается существенным улучшением качества жизни больных. У Элизея практически отсутствует седативный эффект, препарат не влияет на когнитивные функции (чтение, вождение). Элизей назначается с 12 лет, в дозировке 5 мг (1 таблетка), один раз в сутки, независимо от приема еды. Длительность приема зависит от степени тяжести и формы крапивницы. Высокая степень безопасности и хорошая переносимость дают основание рекомендовать Элизей для лечения пациентов, страдающих хронической крапивницей.
Методы профилактики болезни
Каких-то особых мер профилактики не существует. Однако можно минимизировать риск развития болезни, соблюдая следующие рекомендации:
- контролировать рацион ребенка;
- исключить контакты с потенциальными аллергенами – пищевыми, летучими, контактными;
- иметь в домашней аптечке антигистаминный препарат;
- покупать ребенку свободную одежду из натуральных тканей;
- не провоцировать у ребенка стрессы;
- не запускать хронические заболевания.
Источники:
Л.В. Лусс. Причины возникновения и лечение крапивницы у детей // Медицинский совет, 2015, №14
И.И. Балаболкин. Крапивница у детей: клинико-патогенетические варианты, диагностика и лечение // Российский педиатрический журнал, 2022, 20(2)
Л.П. Сизякина, A.A. Лебеденко, C.B. Мальцев, А.Н. Посевина, Л.А. Аверкина. Крапивница у детей: современный взгляд на проблему // Медицинский вестник Юга России, Обзоры, 2015
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Что следует знать о крапивнице еще?
- Если у вас возникла подобная сыпь, знайте: вы не одиноки. Примерно каждый четвертый человек в мире испытывал что-то подобное как минимум один раз.
- Наиболее подвержены таким аллергическим реакциям женщины и дети.
- 50% случаев крапивницы сочетаются отеком лица и гортани (отек Квинке).
Непищевые аллергены, которые чаще вызывают аллергические высыпания:
- укусы насекомых;
- латекс;
- плесень;
- гельминты и паразиты;
- пыльца различных растений;
- химикаты (моющие средства, пестициды);
- солнечные лучи;
- вибрация;
- эпителий домашних питомцев;
- пыль;
- пылевой клещ;
- перья.
Сначала для диагностики назначается элиминационная диета — рацион, из которого поочередно исключаются те или иные продукты. Затем страдающего кожными высыпаниями направляют на анализ крови. Если в ней выявляют много IgE к конкретным аллергенам, это подтверждает повышенную реакцию организма к ним. Но у трети больных так и не удается уточнить аллерген даже после нескольких лабораторных исследований.
Лечение крапивницы с неустановленным аллергеном проводится в основном симптоматическое. Назначаются консультации с другими узкими специалистами.
Цены
| Наименование услуги (прайс неполный) | Цена |
| Прием (осмотр, консультация) врача-аллерголога-иммунолога первичный, лечебно-диагностический, амбулаторный | 1950 руб. |
| Назначение схемы лечения (на срок до 1 месяца) | 1800 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций | 2250 руб. |
| Консультация кандидата медицинских наук | 2500 руб. |
| Аллергенспецифическая иммунотерапия (АСИТ) — поддерживающий курс (без учёта стоимости препарата) | 8100 руб. |
Как лечить крапивницу народными методами
Вопрос, волнующий всех пациентов, у которых появилась крапивница – что делать и как лечить? Из-за чего бы ни появилась крапивница, лечение необходимо начинать с устранения причины ее возникновения. Легкую форму заболевания можно вылечить с помощью народных методов.
Преимущества народных методов:
- Лечение проводится в домашних условиях;
- Используются натуральные ингредиенты;
- Нет необходимости в больших финансовых затратах.
Недостатки народных методов лечения крапивницы:
- Много времени тратится на приготовление средств;
- Заболевание в тяжелой форме такими средствами лечить опасно.
Полина Васильева
врач-дерматолог
| Если вы или ваш малыш столкнулись с проявлением крапивницы в той или иной форме, важно знать несколько правил оказания первой помощи. Они заключаются в наложении холодного компресса в сочетании с приемом антигистаминных препаратов 2-го поколения. Если крапивница сопровождается удушьем, осиплостью голоса, затруднением при глотании и дыхании, посинением лица, а также симптомами анафилаксии (падение давления, головокружение, потеря сознания), необходимо немедленно вызвать скорую помощь! Врач сделает укол адреналина, который действует на анафилаксию молниеносно (в отличие от антигистаминных и гормональных препаратов). Также по возможности нужно максимально оперативно устранить аллерген и обеспечить больного обильным питьем. |
Полина Васильева
врач-дерматолог
| Отдельно хотелось бы рассказать о проявлениях крапивницы у беременных и кормящих мам и разобраться, опасно ли это. Впервые появившаяся крапивница во время беременности — довольно частое явление, и причина этому — чрезмерная чувствительность к плацентарным белкам, а также сопутствующие патологии во время беременности (гестационный диабет, например). Если же женщина до беременности уже была «знакома» с крапивницей, то в ряде случаев ее состояние в период вынашивания малыша может ухудшиться из-за изменений гормонального фона. Важно помнить, что чаще всего крапивница не несет никакого отрицательного влияния на плод (во время беременности) и на новорожденного (в период грудного вскармливания), но вот с приемом лекарственных средств (антигистаминных и гормональных) в эти периоды надо быть осторожней. Обязательно проконсультируйтесь с вашим лечащим врачом. |
Дети до двух лет обычно болеют только острой формой. В возрасте от 2 до 12 лет крапивница иногда становится хронической, но чаще все равно протекает в острой форме. В подростковом возрасте хроническая форма берет верх над острой.