Из этой статьи вы узнаете:
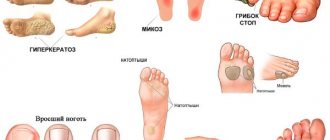
- Причины гиперкератоза стопы
- Лечение гиперкератоза кожи стоп в домашних условиях
- Лечение гиперкератоза кожи стоп в кабинете подолога
- Лечение гиперкератоза кожи стоп медицинскими препаратами
- Аппаратное лечение гиперкератоза стоп
- Эффективная профилактика гиперкератоза стоп
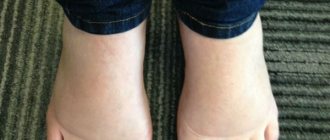
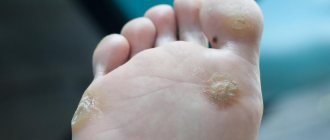
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
С какими симптомами стоит срочно обратиться к врачу
Люди часто прибегают к самостоятельной диагностике заболеваний при выявлении изменений на коже. Интернет пестрит статьями с подробным описанием симптоматики и лечения болезней. Но есть множество опасных симптомов, при обнаружении которых стоит незамедлительно обратиться к специалисту.
1. Сыпь
. Сыпь является симптомом многих заболеваний, как кожных, так и связанных с другими органами. Высыпания могут быть симптомом аллергической реакции, стресса, патологии желудочно-кишечного тракта и даже онкологического заболевания. Если сыпь ярко окрашена и не проходит более 48 часов, не откладывайте визит к специалисту.
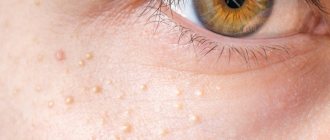
2. Бородавки
. Появление бородавок на коже вызвано различными штаммами вируса папилломы человека. Вирус передается от человека к человеку, поэтому при обнаружении папиллом или кондилом на любой части тела, стоит записаться к дерматологу или дерматовенерологу.
3. Шелушение
. На первый взгляд безобидный симптом может служить сигналом опасного заболевания. Если шелушение кожи сопровождается длительным зудом, покраснением и сильной сухостью, лучше обратиться к врачу для постановки точного диагноза и назначения лечения. Если же шелушение стало ответом кожи на воздействие мороза, солнца или ветра, то мы рекомендуем вам тщательнее защищать кожу и использовать специальные крема.
4. Изменение цвета кожи
. Изменение цвета кожи после загара или пилинга вполне объяснимо, но если вы обнаружили на теле или лице внезапно появившиеся пятна 0 это повод записаться к врачу. Красные пятна могут сигнализировать об острой аллергической реакции или заболеваниях ЖКТ, пожелтение кожных покровов — один из симптомов гепатита В и С, темные пятна могут говорить о некротических процессах.
Дискоидный дерматит
Дискоидный дерматит – характеризуется появлением округлых или овальных пятен в симметричных областях, часто на разгибательных поверхностях, как правило, у взрослых пациентов. Необходимо исключать экзогенные причины.
Дисгидроз является вариантом экземы, при котором рецидивирующие везикулы или буллы поражают ладони, пальцы рук и стоп, либо то и другое. Заболевание характеризуется ремиссиями и обострениями, которые иногда провоцируют жара, эмоциональный стресс, активная грибковая инфекция.
ТОП-5 кожных болезней
Кожные заболевания встречаются довольно часто и могут появиться в любом возрасте. Они доставляют человеку физический дискомфорт, заставляют прятать пораженные участки под плотной одеждой или использовать косметические средства, чтобы скрыть недостатки.
К счастью, современная дерматология успешно борется с кожными заболеваниями. И вот 5 самых распространенных из них.
1. Акне.
Угревая болезнь, или акне — это воспалительное заболевание кожи, возникающее в результате закупорки сальных желез. Более 80% населения планеты подвержены акне, большинство из них — подростки. Заболевание начинается с появления угрей, черных точек и папул (воспалительных узелков). Если вы родитель подростка с акне, приведите его на прием к врачу, чтобы вовремя вылечить заболевание и не допустить его осложнений, или приходите сами, если вы вдруг столкнулись к заболеванием во взрослом возрасте.
2. Атопический дерматит.
Еще одним воспалительным заболеванием кожи является атопический дерматит. Особенно распространена болезнь среди детей (10–15% в развитых странах). Заболевание сопровождается покраснением верхнего слоя кожи, сухостью и сильным зудом. Полное излечение пациента невозможно, но для смягчения течения заболевания применяются увлажняющие лечебные мази, местные иммуномодуляторы. Игнорирование болезни может привести к серьезным осложнениям и развитию кожных инфекций.
3. Псориаз.
Еще одним распространенным заболеванием (около 5% в развитых странах) является псориаз. Это хроническое воспалительное неинфекционное заболевание, для которого характерно появление бляшек ярко-розового или красного цвета на разных частях тела и головы. Помимо этого наблюдается сильное жжение и зуд, сухость кожи. При отсутствии должного лечения увеличивается риск инсульта, а также поражаются внутренние органы, например, печень и почки.
4. Простой герпес.
Одно из самых распространенных вирусных заболеваний кожи. Антитела к этому вирусу встречаются у 90% людей. Основным симптом герпеса являются пузырьки, наполненными жидкостью, которые появляются в области слизистых — чаще губ или носа. Отсутствие лечения может спровоцировать снижение иммунитета и, как следствие, повышенный риск приобретения новых заболеваний.
5. Вирусные бородавки.
Распространенное вирусное заболевание кожи, вызванное попаданием в клетки кожи человека вируса папилломы. Часто вирус передается бытовым путем (при рукопожатии, использовании предметов носителя) или половым путем. На месте внедрения вируса образуются выпуклые узелки — бородавки. Опасность заболевания состоит в том, что вирус имеет онкогенные штаммы, которые могут привести к развитию рака.
К счастью таких штаммов немного, но стоит провериться, чтобы исключить риски. Особенно это касается женщин, потому что ВПЧ — первая и самая главная причина развития рака шейки матки.
Чем опасен артрит голеностопа и стопы
Болезнь опасна тем, что часто протекает незаметно и приводит к полной утрате суставной функции, то есть, человек становится инвалидом. Опасны также и острые гнойные осложнения артрита голеностопного сустава.
Артриты стопы и голеностопа начинаются постепенно, незаметно
Стадии
Выделяют несколько стадий развития болезни. Воспалительный процесс при этом развивается постепенно, переходя в дегенеративно-дистрофический:
- Ранняя – воспаление
. Отекает синовиальная оболочка, в суставной полости появляется воспалительный экссудат. Боли умеренные отечность и покраснение отсутствуют или выражены незначительно. - Явная – воспалительно-пролиферативный процесс
. Синовиальная оболочка увеличивается в объеме, на хряще появляются эрозии, в суставной полости разрастаются мягкие грануляции соединительной ткани (процесс пролиферации – разрастания). Усиливается воспалительный процесс. Внешне это проявляется усилением отеков, покраснения и болей. - Прогрессирующая — мягкий анкилоз
. Хрящ разрушается, мягкие грануляции превращаются в плотную соединительную ткань, разрастающуюся в полости сустава. Появляются костные разрастания. Сустав постепенно теряет свою подвижность. Боли, отечность и покраснения продолжают беспокоить постоянно или на фоне обострений. - Запущенная — полная неподвижность (костный анкилоз).
Хрящевой ткани нет, костные разрастания соединяют суставные поверхности голеностопа, что исключает движения в голеностопе и стопе (анкилоз голеностопа). Боли постоянные, развивается артрит стопы с ограничением ее функции.
Возможные осложнения
Если артрит голеностопного сустава не лечить или лечить самостоятельно домашними средствами, то возможно развитие следующих осложнений:
- гнойные процессы – абсцессы, флегмоны, сепсис;
- подвывихи и вывихи голеностопа;
- развитие артрита стопы;
- неподвижность голеностопа и невозможность передвигаться без вспомогательных приспособлений.
Как лечить кожные заболевания
К сожалению, не существует одного универсального средства для лечения кожных заболеваний. После диагностики врач назначает лечение, которое уместно в вашем случае. Это могут быть:
- Лечебные мази и бальзамы (заживляющие, противовоспалительные, гормональные, антибактериальные)
- Лекарства для приема внутрь (антибиотики, гормональные средства, иммуномодуляторы)
- Физиопроцедуры (лазеро-, магнитотерапия)
- Косметологические процедуры (чистки, пилинги, увлажняющие маски)
- Космецевтические средства (лосьоны, тоники, кремы, маски)
Стоит ли назначать себе лечение самостоятельно? Каждый решает для себя сам. Но мы все-таки хотим предостеречь вас. Конечно, если вы немного переборщили с загаром или у вас на фоне приближающихся критических дней появилось несколько воспалений на лице, то можно обойтись и без врача. Но когда речь идет о тяжелых заболеваниях — псориазе, аллергии, дерматите — самолечение может привести к усугублению симптомов.
Обращайтесь к специалистам, которые помогут подобрать эффективное лечение. В сети клиник «Здоровье» прием веду врачу дерматологи и дерматовенерологи. Они проведут осмотр, назначат необходимые анализы и помогут справиться с болезнью.
Мы ждем вас в любом из наших филиалов!
Ирритативный дерматит
При ирритативном дерматите сыпь может быть вызвана физическим или химическим раздражением и повреждением кожи, в этом случае ее обычно не связывают с аллергией. Этот тип поражения могут вызывать мыло, моющие средства, пищевые продукты, строительные материалы.
Необходимое обследование и адекватное современное лечение при каждой форме дерматита могут определить высококвалифицированные специалисты нашего центра – Клиники иммунологии Три И – аллергологи и дерматолог. Приходите к нам по адресу Новосибирск, ул. Галущака, д. 2, мы поможем решить Ваши проблемы!
Подход к лечению заболевания в клинике «Парамита»
Лечение артрита стопы и голеностопа в нашей клинике проводится после предварительного обследования с использованием современных лабораторных и инструментальных методик. После установления диагноза назначается индивидуально подобранное комплексное лечение, в состав которого входят:
- новейшие западные методы лечения этой патологии;
- восточные методики, восстанавливающие баланс в работе всех органов и систем организма, что способствует устранению патологического очага.
Такой подход позволяет быстро устранить воспаление и боль, подавить прогрессирование болезни и восстановить функцию конечности. В клинике «Парамита» вам помогут даже при запущенном заболевании!
Совмещаем проверенные техники востока и иновационные методы западной медицины
Подробнее о нашей уникальной методике лечения артритов
Типы развития артроза
Чтобы лечение артроза суставов стопы увенчалось успехом, необходимо правильно поставить диагноз. Каждый из этапов развития заболевания нуждается в различном комплексе терапевтических мер. Врачи выделяют такие стадии развития патологии:
- Первая. На этой стадии появляется заметная утомляемость нижних конечностей, а также «тянущие» боли после долгих прогулок или чрезмерных физических нагрузок. На данном этапе пациент может даже не подозревать, что у него развивается заболевание, потому что списывает симптомы на банальную усталость. Но если не посетить врача, то болезнь начнет набирать обороты;
- Вторая. Все симптомы первой стадии начинают проявляться активнее. Боли становятся более длительными и сильными. На пятках могут возникать мозоли из-за неправильного положения стопы, костяшки утолщаются;
- Третья. Суставы претерпевают серьезные изменения, поэтому человек начинает сильно хромать. Подвижность сустава снижается. На рентгене видно, что щели между суставами значительно сокращаются или исчезают совсем.
Чтобы поставить диагноз, врач должен провести осмотр и диагностику. В нее входит:
- сбор анамнеза, когда доктор расспрашивает пациента о всех его жалобах;
- рентгенография и другие обследования, которые дадут возможность точно установить, в каком состоянии находятся суставы, хрящи и кости, а также выявят возможные изменения в их структуре;
- обследования, которые позволят изучить состояние мышечных тканей;
- анализы, позволяющие узнать о состоянии организма и характере воспаления в нем;
- измерение размера стопы, чтобы можно было отследить динамику лечения артроза пальца стопы или любого другого сочленения.
Классификация
Классификация панариция проводится по месту размещения и характеру поражения тканей:
- кожный – легкая форма, гнойник в толще эпидермиса;
- околоногтевой – гнойник около ногтевого валика;
- подногтевой – гнойник под пластиной ногтя;
- подкожный – на поверхности ладони;
- костный – сопровождается гниением кости;
- суставной – межфаланговые суставы и пястно-фаланговые;
- костно-суставной – прогрессирующая форма суставного, поражает сустав и кости фаланг;
- сухожильный – самый опасный, поражает сухожилия.
Другие причины появления болей
Подошвенный фасцит (неврома Мортона) возникает из-за повышенного давления на нерв и отличается болезненными ощущениями у основания пальца.
Причиной могут быть и хронические травмы в этой области.
Вследствие сахарного диабета могут появляться онемения в стопе и пальцах.
Нарост омертвевших клеток, так называемые затвердения, на подушечках пальцев ног нередко имеют корень (ядро), особенно часто возникают при большом и продолжительном давлении на пальцы ног.
Очень неприятен вросший в кожу ноготь. Чтобы минимализировать дискомфорт, следует осторожно подстригать ногти. В противном случае может развиться сильная боль или инфекция.
Ещё одной причиной боли в пальцах ног может быть плоскостопие.
Больным рекомендуют такие виды лечения:
- Кинезиология и остеопатия
- Комплексы лечебной физкультуры (изометрической кинезиотерапии)
- Массаж
- Грязелечение
- Лечение активным кислородом
Диагностика
Только после точного определения вида и формы врач решает, как вылечить панариций. Поэтому важно оперативно пройти обследование. Диагностика начинается со сбора жалоб и симптоматики патологии. Форма заболевания определяется путем пальпации пуговчатым зондом места расположения гнойника.
Рентгенография проводится с целью установления поражений костей и суставов. При этом для суставной формы болезни рентген проводится на одноименных пальцах обеих рук (как здоровой, так и пораженной).
В АО «Медицина» (клиника академика Ройтберга) можно пройти любое диагностическое исследование с высокой точностью результатов.
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
Узловая форма базалиомы
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
Узловая базалиома с изъязвлением
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
Пигментная форма базалиомы
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
Язвенная форма базалиомы
Фото в начальной стадии
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
Базалиома кожи носа, узловая форма, размер 5 мм
Базалиома, узловая форма, 3 мм в диаметре
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.
Записывайтесь на вебинар «Канцерогены в косметике: правда, ложь и… маркетинг»
Острая непроходимость артерий конечностей
Последствия острой артериальной непроходимости носят тяжелый характер. По данным отечественных и зарубежных авторов, развитие острой окклюзии аорты и магистральных артерий конечностей приводит к гибели 20-30% больных, в 15-25% случаев лечение заканчивается ампутацией конечностей. В некоторых сообщениях летальность достигает 41% и даже 64,5%.
Несмотря на успешное развитие сосудистой хирургии последних десятилетий, печальная статистика по острой артериальной непроходимости не имеет существенной тенденции к улучшению. Основными: причинами острой артериальной непроходимости являются эмболии 57% и острые тромбозы 43%. Частота острой артериальной непроходимости имеет тенденцию к увеличению
Острая артериальная непроходимость (ОАН) — собирательное понятие, которое включает в себя эмболию, тромбоз и спазм артерий:
- Эмболия — отрыв тромба от места его первоначального образования, перенос его по сосудистому руслу с током крови и последующей закупоркой артерии.
- Острый тромбоз — внезапное прекращение артериального кровотока, обусловленное развитием тромба на месте измененной в результате заболевания или травмы сосудистой стенки.
- Спазм — функциональное состояние, развивающееся в артериях мышечного и смешанного типа в ответ на внешние или внутренние провоцирующие моменты (прямая или непрямая травма, переломы и пр.).
Основное лечение заболевания – экстренная операция.
Острая венозная закупорка
Закупорка венозной системы называют тромбозом. Такая патология, как тромбоз, часто приводит к местным нарушениям кровотока, а в запущенной форме – и к глобальным системным изменениям кровообращения. Самому большому риску подвергаются глубокие вены ног – именно в них чаще всего образуются тромбы.
Тромбоз (тромбофлебит) развивается на фоне острой или хронической венозной недостаточности.
Специалисты определяют следующие причины развития данной патологии:
- Длительная стоячая работа.
- Предрасположенность генетического характера.
- Гиподинамия.
- Лишний вес.
- Тяжелые физические нагрузки, поднятие тяжестей, длительная работа в положении стоя или сидя.
Появление такой патологии, как тромбоз чревато не только возможностью трофического поражения и закупоркой, но и риском для жизни – возникновением тромбоэмболии легочной артерии. Это обусловлено возможностью проникновения посредством кровотока в легкое оторвавшегося тромба, что может вызвать мгновенную смерть.
Плоскостопие
По данным РНИМУ (Российского Национального Исследовательского Медицинского Института) им. Пирогова от 40 до 60% населения России подвержены плоскостопию. Из них, женщин в 4 раза больше, чем мужчин.
По медицинской статистике РОСЗДРАВА: — к двум годам у 24% детей наблюдается первые признаки плоскостопия, — к четырем годам — у 32%, — к шести годам — у 40%, — к двенадцати годам – 50% (каждому второму подростку ставят диагноз плоскостопие), — к двадцати годам – 60%.
Плоскостопие может быть как врожденным, так и приобретенным.
Врожденное плоскостопие в «чистом» виде наблюдается редко – примерно в 5% случаев. Чаще встречается приобретенное плоскостопие.
Из всех случаев приобретенного плоскостопия на первом месте по частоте поперечное плоскостопие, оно диагностируется примерно в 65% случаев. На втором месте по частоте выявления (около 33% случаев) — продольное плоскостопие с сопутствующей распластанностью переднего отдела стопы. Продольное плоскостопие обычно комбинируется с вальгусной деформацией стопы. Частота этой патологии составляет около 11% всех заболеваний стоп.