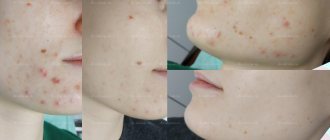
Зуд кожи
Зуд кожи:
Возникает у 2% беременных в IIIтриместре беременности.
Патогенез:
Предположительно зуд обусловлен усилением экскреции желчных кислот под влиянием эндогенных гормонов (эстрогена и прогестерона). Его развитие также связывают с рецидивирующим холестазом.
Клиническаяя картина:
Обычно зуд локализуется в области живота, но может быть и генерализованным. У части пациенток выражены иктеричность склер и отмечается увеличение содержания алкилинфосфатазы в печеночных пробах. После родов зуд исчезает, но может возникнуть вновь при следующей беременности или использовании оральных контрацептивов.
Дифференциальный диагноз:
- Чесотка.
- Токсикодермия.
- Гепатит.
Пруриго беременных возникает в более ранние сроки (от 25-й до 30-й недели) и не имеет уртикарного характера в отличие от полиморфного дерматоза. Клиническая картина характеризуется диссеминированными зудящими пруригинозными высыпаниями в виде экскориированных узелков с геморрагической корочкой на вершине. Сыпь сохраняется на протяжении всей беременности, плохо поддается лечению (см. Почесуха); после родов самостоятельно регрессирует.
Запись на консультацию по тел. +7 ( 495 ) 589-85-42, +7 ( 495 ) 589-85-43.
Внутрипеченочный холестаз беременных
Определение.
Внутрипеченочный холестаз беременных (ВХБ, синдром внутрипеченочного холестаза беременных, акушерский холестаз, идиопатическая желтуха беременных) — это один из специфических дерматозов беременных (СДБ), который характеризуется повышением уровня аминотрансфераз и желчных кислот (≥10 μmol/l) в сыворотке крови, развитием интенсивного зуда (такая интенсивность для других СДБ не типична) в конце беременности (у 80% больных — во II—III триместре), преимущественно вторичным повреждением кожи (встречаются экскориации и т.д.), спонтанным и быстрым (от 2 дней до 3 нед) регрессом клинической симптоматики после родов и, наконец, не всегда благоприятным исходом для плода [1—5].
В 1883 г. заболевание впервые было описано Ф. Алфелдом [6].
Эпидемиология.
ВХБ является относительно распространенной причиной печеночных нарушений во время беременности. В Центральной и Западной Европе, в Северной Америке заболеваемость ВХБ составляет 0,4—1,0%, в скандинавских и балтийских странах — до 3%, а в Чили и Боливии 5—28% (возможно, это обусловлено гастрономическими пристрастиями местных жителей) [7, 8]. В отличие от полиморфной сыпи беременных (ПСБ), ВХБ во время следующих беременностей повторяется [1, 8].
ВХБ чаще наблюдается в холодное время года [7].
Этиопатогенез.
О генетической предрасположенности к развитию ВХБ свидетельствуют отягощенный семейный анамнез (у 50% больных), этнические и географические различия, наличие антигенов гистосовместимости HLA-A31 и HLA-B8 (положительная коррелятивная связь), мутации генов АВС-В4 на 7-й хромосоме (кодирует белок MDR-3; нарушение деятельности транспортных белков, фосфолипидов, желчеобразования и так далее), ABC-B11 на 2-й хромосоме (кодирует белок BSEP; изменения так называемой помпы экспорта солей желчных кислот), ATP-8-B1 на 18-й хромосоме (кодирует белок FIC1; незначимая роль) [4, 9—11, 33].
Заслуживает внимания роль эндокринных факторов. ВХБ чаще всего наблюдается в последнем триместре беременности (концентрация эстрогенов достигает максимума), при двухплодных или трехплодных беременностях (концентрация эстрогенов бывает более высокой, чем при одноплодной беременности), а также у лиц, принимавших до беременности гормональные (эстрогенные) контрацептивные препараты (ВХБ в соответствующем контексте, рассматривается как гиперергический ответ организма на повышенное содержание эстрогенов). В дальнейшем развиваются холестатические эффекты половых гормонов и их метаболитов. Нельзя забывать также и о роли прогестерона (гиперпрогестеронемия), селена (понижение концентрации селена приводит к холестазу, и наоборот) и прочих [1, 4, 12, 13].
Под воздействием вышеуказанных факторов в сыворотке крови беременных содержание желчных кислот увеличивается, они поступают в кровь плода (у беременных возникает сильный зуд, нарушается маточно-плацентарный кровоток — развивается острая кислородная недостаточность, угнетается сердечная деятельность плода и т. д.).
Клиника.
Главным симптомом ВХБ является сильный зуд ладоней и подошв, который обычно возникает без каких-либо предвестников после 30 нед беременности, стремительно прогрессирует и становится невыносимым, оказывая сильное психотравмирующее воздействие и приводя к развитию различных нозогений (например, бессонницы, депрессивных реакций, суицидального поведения) [4, 14].
Со временем зуд распространяется на другие участки (разгибательные поверхности конечностей, ягодицы, живот) и охватывает все тело. Он иногда ослабляется, но затем усиливается и становится непрерывным и нестерпимым, продолжаясь до конца беременности. Обычно сразу же после родов зуд исчезает.
Зуд не обусловлен первичным поражением кожи — она поражается вторично (возникают экскориации, эритематозно-папулезные элементы, и зуд усугубляется) [7].
Только у 10—20% больных через несколько недель после дебюта болезни параллельно с зудом развивается желтуха (иногда предшествуя появлению зуда), но состояние больных от этого сильно не изменяется, так как уровень билирубина не повышается более 100 μmol/L (не является критическим значением: не возникают такие осложнения, как билирубиновая энцефалопатия и так далее) [14—16].
Иногда наблюдаемые мальабсорбционный синдром и стеаторея (результат нарушения процессов расщепления и утилизации жиров) приводят к нарушению всасывания различных питательных веществ в тонкой кишке, например жирорастворимого витамина К (необходим для синтеза факторов протромбинового комплекса), что в свою очередь приводит к увеличению протромбинового времени (гипокоагуляция, внутриматочные и послеродовые кровотечения) [1, 14, 17, 18].
В последующем у женщин, перенесших ВХБ при беременности, увеличивается риск развития гепатобилиарной патологии (например, желчнокаменной болезни, холецистита) [19].
При следующих беременностях или при применении гормональных контрацептивных средств процесс рецидивирует.
Лабораторная диагностика
. Самыми чувствительными
биохимическими показателями
для диагностики ВХБ являются повышение уровня желчных кислот (более чем в 10—100 раз) и активности аминотрансфераз (в 2—10 раз) в сыворотке крови [1, 15, 20, 21]. Однако следует учесть, что уровень желчных кислот у здоровых беременных в конце беременности так или иначе повышается, превышая пределы нормы (0—6 μmol/l), но не более чем в 2 раза, что не корректно отнести к патологии (бессимптомная гиперхоланемия) [1, 22—24].
Патогистологические
изменения при ВХБ не специфичны. Результаты
иммуноморфологических
методов исследования (прямой и непрямой реакции иммунофлюоресценции) при ВХБ отрицательны.
Лечение.
Целью медикаментозного лечения ВХБ является улучшение состояния матери (устранение зуда путем снижения уровня желчных кислот в сыворотке крови, донашивание беременности, повышение качества жизни и т. д.) и уменьшение риска развития патологии у плода (улучшение медицинского прогноза здоровья плода). В этом контексте урсодезоксихолевая кислота (USCA, Урсофальк) является самым эффективным средством (антигистаминные, снотворные, гормональные и другие средства менее эффективны). Нередко прибегают также к стимуляции родов (в период 37—38-й недели беременности, так как мертворождения часто наблюдаются именно на этих сроках или позже) [1, 4, 15, 25—31].
Течение и прогноз.
ВХБ в группе СДБ считается заболеванием, представляющим максимальную, хотя и контролируемую, опасность как для матери, так и для плода. Тем не менее для ВХБ более важным считается не зуд у матери, возможность развития внутриматочных и послеродовых кровотечений (особенно при желтухе и/или К-витаминной недостаточности), а возможные осложнения у плода. При ВХБ весьма часто наблюдаются преждевременные роды (19—60%), внутриутробная гипоксия (22—41%), брадикардия (14%), мертворождения (0,4—4,1%) и т. д. Вероятность этих осложнений увеличивается, особенно когда в сыворотке крови матери концентрация желчных кислот превышает 40 μmol/l [1, 4, 5, 20].
Как в сыворотке крови больных ВХБ, так и в крови пуповины и в амниотической жидкости плода концентрация общих желчных кислот бывает очень высокой, что приводит к патологическим изменениям сурфактанта легочной ткани плода с соответствующими последствиями [32].
Наблюдается также положительная корреляционная связь между высоким уровнем общих желчных кислот в сыворотке крови крыс-матерей и новорожденных крыс, возможностью развития патологических изменений в легких и большим риском мертворождения (экспериментальная дерматология) [3].
Таким образом, ранняя диагностика ВХБ, назначение специфического лечения и постоянное акушерско-гинекологическое наблюдение важны для правильного выбора медицинской тактики и стратегии при ведении больных.
Атопическая сыпь беременных
Определение.
Атопическая сыпь беременных (АСБ, пруриго беременных, зудящий фолликулит беременных, экзема беременных) — это доброкачественный, наиболее часто встречающийся (у 50% больных) СДБ, который возникает в первые месяцы беременности (в 75% случаев — в I триместре) у лиц с предрасположенностью к атопии, проявляющееся везикулезными или папулезными элементами. АСБ во время последующих беременностей, как правило, рецидивирует [34, 35].
Патогенез.
В настоящее время в патогенезе АСБ доминирующей версией является нарушение соотношения и дисбаланс между Th1— и Th2-лимфоцитами, в результате чего выработка Th1-цитокинов (ИЛ-2, γ-интерферон, ИЛ-12) ингибируется, а Th2-цитокинов (ИЛ-4, ИЛ-10), наоборот, стимулируется [36].
Клиника.
АСБ подразделяется на два вида — интринсинг (внутренний, IgE-неассоциированный, неаллергический, атопиформный дерматит) и экстринсинг (внешний, IgE-ассоциированный, аллергический), однако вопрос такого деления оспаривается [37].
АСБ у 80% больных впервые возникает во время беременности (только в этом случае сыпь относят к СДБ). У 20% больных обостряется уже существующий атопический дерматит (возможно, с детства заболевание находится в стадии ремиссии).
Процесс в 65—70% случаев проявляется в виде диффузной экземы (так называемый IgE-ассоциированный тип АСБ), располагаясь в излюбленных местах атопического дерматита (лицо, шея, область декольте, сгибательные поверхности конечностей), а в 30—35% случаев маленькими эритематозными (на теле и конечностях) и лихеноидными (на голенях и ладонях) папулами [38]. Часто встречаются также другие характерные стигмы атопического дерматита (выраженная сухость кожи, дермографизм ладоней, фолликулярный кератоз, белый лишай и так далее) [4, 35, 37, 39].
Лабораторная диагностика.
Патогистологические изменения при ВХБ не специфичны. Результаты
иммуноморфологических
методов исследования (прямой и непрямой реакции иммунофлюоресценции) при АСБ отрицательны. В крови у 20—70% больных выявляется большая концентрация IgE [34].
Лечение.
Часто применяются местные увлажняющие средства (содержащие 3—10% мочевины) и противозудные (ментол, полидоканол и другие) препараты. Для предотвращения дополнительной сухости кожи можно применять мягкие нещелочные синтетические моющие средства (заменяющие липиды кожи), масляные растворы для душа и т. д.
Весьма эффективны местные кортикостероидные препараты. На кожу лица и складок наносят среднеактивные, а на остальные участки тела — «сильные» кортикостероидные средства (следует избегать «сверхсильных» кортикостероидных средств) [40—42].
В тяжелых случаях назначаются системные негалогеновые кортикостероидные препараты. Ввиду того, что кортизол, преднизон и преднизолон в плаценте деактивируются (в отличие от бетаметазона и дексаметазона), преднизолон во время беременности считается препаратом выбора. Дозировка зависит от характера течения беременности и степени тяжести АСБ. Начальная доза преднизолона составляет 0,5—2 мг/кг/сут (при необходимости дозу повышают, однако в I триместре беременности она не должна превышать 10—15 мг/сут, так как увеличивается вероятность развития у ребенка заячьей губы и волчьей пасти) [40—42].
Во избежание побочных явлений продолжительность кортикостероидной терапии не должна превышать 1 мес. Если курс продлевается, то рост плода необходимо контролировать с помощью УЗИ и не забывать о возможности развития у новорожденного недостаточности надпочечников.
Назначаются также антигистаминные препараты (желательно только в I триместре беременности) как первого (диметинден, клемастин, фенирамин и др.; большой опыт применения), так и второго поколения (лоратадин, цетиризин и др.; отсутствие выраженного седативного эффекта), светолечение (UVB-терапия в сложных случаях на ранних сроках беременности является дополнительным, безопасным и эффективным инструментом) и т. д. [41, 42].
Течение и прогноз.
Прогноз АСБ у матери благоприятный, однако заболевание снова может рецидивировать во время последующих беременностей.
Здоровье плода также находится вне зоны опасности, хотя в дальнейшем у детей могут наблюдаться признаки атопического дерматита.
Полиморфный дерматоз
Полиморфный дерматоз беременных:
Развивающийся в IIIтриместре беременности, в среднем на 36-й неделе беременности, обычно за 1—2 нед. до родов; самостоятельно регрессирует в течение нескольких дней после родов.
Частота:
Один случай на 120—240 беременностей.
Патогенез:
Заболевание связывают с аномальным увеличением массы тела беременной и плода, перерастяжением кожи живота.
Клиническая картина:
На коже живота, ягодиц, бедер, изредка лица, ладоней и подошв появляются красные папулы, размером 1—3 мм, которые быстро сливаются в бляшки, напоминающие крупные волдыри, местами образующие сливные полициклические очаги. Высыпания сопровождаются сильным зудом. Слизистые не поражаются.
Диагностика:
Обычно основывается на клинической картине.
Дифференциальный диагноз
- Герпес беременных.
- Лекарственная токсикодермия.
- Диффузный нейродермит.
Течение и прогноз:
Все симптомы обычно исчезают через 7— 10 дней после родов. У большинства женщин рецидивов при последующих беременностях не бывает. Каких-либо неблагоприятных влияний на беременную и плод не отмечено.
Синонимы:
- Зудящий уртикарно-папулезный и бляшечный дерматоз беременных.
- Токсическая эритема беременных.
Запись на консультацию по тел. +7 ( 495 ) 589-85-42, +7 ( 495 ) 589-85-43.
Орошение полости носа солевыми растворами
Орошение солевыми растворами позволяет очистить полость носа от слизи и различных инородных частиц [3]. Солевые растворы обеспечивают увлажнение пазух.
Применение солевых растворов увеличивает активность клеток мерцательного эпителия слизистой полости носа.
Приготовление раствора:
Подготовьте предварительно стерилизованную стеклянную емкость.
Для наполнения емкости используйте большой медицинский шприц (30 кубических сантиметров), водосборник с ирригационной насадкой или Нети-пот. Выбранное приспособление для сбора жидкости также должно быть предварительно стерилизовано.
Наполните емкость дистиллированной или кипяченой водой.
Добавьте в воду от 1 до 1,5 чайной ложки консервированной соли. Использование пищевой соли не рекомендуется из-за большого количества в ней добавок.
Добавьте одну ложку поваренной соли.
Перемешайте полученный раствор.
Хранить раствор следует при комнатной температуре. Срок годности — 1 нед. с момента изготовления.
Инструкция по применению:
Промывайте нос солевым раствором 1–2 р./день.
Если вам были назначены лекарственные средства для интраназальных ингаляций, используйте их только после орошения полости носа подготовленным раствором. Предварительное очищение полости носа от слизи и инородных частиц увеличивает эффективность лекарственных препаратов.
Предварительно перелейте необходимый для орошения объем жидкости в чистую емкость. Сбор жидкости должен осуществляться каждый раз новым, стерильным шприцем. Для предупреждения загрязнения подготовленного раствора не используйте шприцы больше одного раза.
Слегка подогрейте раствор в микроволновой печи перед использованием.
Во время орошения наклоните голову вперед, аккуратно промывайте каждый носовой ход, направляя струю жидкости в сторону затылка. При правильном орошении раствор будет проходить через один носовой ход и выходить из другого.
У некоторых людей при первых орошениях может возникать ощущение жжения, однако чаще всего оно проходит после адаптации слизистой носа к процедуре.
Герпес беременных
Герпес беременных:
Дерматоз, проявляющийся полиморфной сыпью и сильным зудом, возникающий во время беременности и послеродовом периоде.
Частота:
Один случай на 4000—50 000 беременностей.
Факторы риска:
- Эпизоды заболевания во время предыдущей беременности.
- Применение пероральных контрацептивов.
- Опухоли из трофобласта.
Этиология и патогенез:
Аутоиммунное заболевание, протекающее с участием комплементсвязываюших IgG-антител. У больных с большой частотой обнаруживают аллели HLA-B8, HLA-DR3и HLA-DR4.
Клиническая картина:
Заболевание обычно начинается на 4— 7-м месяце беременности, однако может возникнуть и первом триместре и в послеродовом периоде. Проявляется в виде папул и везикул. Встречаются также мелкие и крупные красные волдыри, крупные напряженные пузыри, эрозии и корки. Элементы располагаются группами, что обусловливает и название «герпес беременных». Процесс чаще всего начинается с области пупка, а затем распространяется на кожу живота, бедер, ладоней и подошв, редко — на слизистую оболочку рта.
Дифференциальный диагноз:
- Полиморфный дерматоз беременных.
- Полиморфная экссудативная эритема.
- Герпетифорный дерматит Дюринга.
- Лекарственная токсикодермия.
Лечение:
При легком течении местно применяют кортикостероидные мази в сочетании с приемом внутрь антигистаминных препаратов. При буллезных высыпаниях назначают преднизолон внутрь 40 мг/сут. с последующим снижением до поддерживающей дозы. В родах иногда необходимо значительное повышение дозы из-за резкого увеличения высыпаний и зуда.
Запись на консультацию по тел. +7 ( 495 ) 589-85-42, +7 ( 495 ) 589-85-43.
Ринит
Основными причинами слизистых выделений из носа во время беременности являются ринит (вазомоторный, аллергический, медикаментозный) и синусит [2]. Вне зависимости от их формы в основе терапии первого выбора лежат немедикаментозные методы.
Спреи на основе солевых растворов
снижают выраженность симптомов ринита, они характеризуются крайне низким риском развития побочных эффектов из-за отсутствия в них фармакологических компонентов [3]. Для орошения полости носа используются насадки и небулайзеры, при этом в каждый носовой ход должно поступать до 200 мл раствора. Применять спрей можно как ежедневно, так и по мере необходимости. Согласно результатам рандомизированных клинических исследований использование спреев признано методом выбора лечения назальных симптомов во время беременности [3].
Регулярная физическая активность
способствует физиологической вазоконстрикции и уменьшению симптомов заложенности носа и ринореи [3, 4].
Носовые расширители
позволяют механически расширить носовые ходы, тем самым облегчая носовое дыхание. К плюсам можно отнести их высокую доступность, а также возможность применения ночью.
Подъем головного конца кровати
на 30–45 градусов значительно облегчает носовое дыхание во время сна [5].
Полосы атрофические
Полосы атрофические:
Появляются у большинства беременных на коже живота, ягодиц, молочных желез.
Патогенез:
По-видимому кроме механического фактора (растяжение) определенное значение имеет дистрофия дермы, обусловленная эндокринопатией, вегетативными нарушениями и др.
Клиническая картина. Атрофические полосы кожи шириной до 4—6 мм, располагаются симметрично. Участки полосовидной атрофии резко очерченные, с морщинистой поверхностью белесовато-сиреневого оттенка, слегка запавшие.
Лечение:
Применение после родов кремов «Медерма» или «Контратубекс».
Синоним:
Стрии беременных.
Кроме того, во время беременности отмечается более выраженная общая пигментация кожи, особенно у брюнеток, развивается в области сосков молочных желез, гениталий, срединной линии живота. У многих женщин увеличиваются количество и размеры мела-ноцитарных невусов. Волосы несколько редеют, возможна даже диффузная алопеция, однако после родов, с течением времени свойства волос восстанавливаются. Иногда отмечается некоторый гипертрихоз в сочетании с акне, обычно во второй половине беременности. Это может быть результатом андрогенсекретируемой опухоли, лютеомы, лютеиновых кист или поликистоза яичников, в связи с чем необходимо тщательное обследование. Сосудистые изменения связывают с действием эстрогенов, они проявляются у 70% беременных эритемой ладоней, которая в отдельных случаях может быть выражена лишь в области тенара и гипотенара. Могут возникать мелкие гемангиомы, чаще на коже головы и шеи. Часто наблюдаются варикозное расширение вен конечностей, геморрой, реже тромбофлебит глубоких вен. Возможен также отек лица, век, стоп, кистей, который возникает в утренние часы и исчезает к вечеру. У 80% беременных развиваются гингивиты (отек и покраснение десен), иногда сопровождающиеся болезненностью и изъязвлением. В 2% случаев изменения десен сопровождаются появлением маленьких сосудистых образований типа пиогенной гранулемы, кровоточащих при дотрагивании (гранулема беременных). Такая симптоматика несколько ослабевает при приеме витамина С.
В период беременности возможно увеличение частоты инфекционных поражений, особенно кандидоза, остроконечных кондилом, простого герпеса, бовеноидного папулеза. Во время беременности обостряются аутоиммунные заболевания (особенно красная волчанка), лимфомы, атопический дерматит. Эффект беременности на псориаз может быть различным, у ряда больных может развиться острая пустулезная форма.
Аллергические ринит и конъюнктивит
В большинстве случаев аллергический конъюнктивит впервые развивается до наступления беременности. Ведущими жалобами пациенток являются чиханье, зуд в носу и ринорея водянистого характера. В ряде случаев присоединяется раздражение слизистой глаз. Часто аллергический ринит развивается после контакта с такими аллергенами, как пылевые клещи, шерсть домашних животных, плесень и цветочная пыльца [5].
Диагностика во время беременности.
Одним из наиболее эффективных методов диагностики аллергических заболеваний являются кожные пробы с аллергенами. Однако их проведение во время беременности не рекомендовано в связи с риском развития системных воспалительных реакций. В связи с этим для рутинного применения в клинической практике рекомендуется исследование уровня аллерген-специфического IgE в венозной крови [5, 6].
Лечение.
Беременным с незначительными симптомами аллергии, в т. ч. при наличии отягощенного аллергологического анамнеза, следует проводить профилактические мероприятия и/или лечение немедикаментозными методами. При необходимости назначают антигистаминные препараты второго поколения, такие как лоратадин (10 мг 1 р./день) или цетиризин (10 мг 1 р./день) [5, 7].
При среднетяжелом и тяжелом рините в качестве базисной терапии рекомендуется будесонид, флутиказон или мометазон (в форме спрея для интраназальных ингаляций). Дополнительно возможно назначение антигистаминных препаратов второго поколения [7].
Кромоглициевая кислота
(в форме для интраназальных ингаляций) считается препаратом первой линии при лечении легкого аллергического ринита у беременных. Данный препарат плохо проникает в системный кровоток, оказывая максимальное действие в месте приложения, и практически не вызывает побочных эффектов [7]. В ходе клинических исследований не выявлено какого-либо влияния интраназальных ингаляций кромолина натрия на рост и развитие плода [7]. Максимальной безопасной дозой считаются 6 ингаляций в день в каждую ноздрю. Недостатком препарата является необходимость частых ингаляций для достижения эффекта.
Препараты глюкокортикостероидов
(ГКС) для интраназальных ингаляций обладают высоким муколитическим эффектом, что обеспечивает значительное облегчение заложенности и ринореи. ГКС — препараты выбора при лечении среднетяжелого и тяжелого аллергического ринита (табл. 2).
Перед ингаляцией ГКС рекомендуется проводить промывание полости носа солевым раствором. Препараты ГКС после ингаляции должны задерживаться в полости носа, а не стекать по задней стенке глотки, это обеспечивает максимальную эффективность процедуры [8].
По мере уменьшения заложенности носа и ринореи дозировка применяемого препарата должна снижаться до тех пор, пока не будет достигнута минимально возможная эффективная доза. Оценка безопасности интраназальных ингаляций ГКС основывается на клинических исследованиях применения ГКС при бронхиальной астме [6]. В 2016 г. было проведено исследование, включившее 140 000 беременных, получавших ГКС, у 2502 из них терапия начиналась с I триместра [6, 7]. Было доказано, что ингаляции ГКС не повышают вероятность задержки роста плода. Исключением является препарат триамцинолон, использование которого может увеличивать риск развития пороков дыхательной системы (отношение шансов: 2,71; 95% доверительный интервал: 1,11–6,64).
Многие клиницисты предпочитают начинать терапию с будесонида в связи с тем, что он относится к препаратам категории В и имеет большую доказательную базу по сравнению с другими ингаляционными ГКС, использующимися для лечения аллергического ринита [8]. В настоящее время безопасными для применения в I триместре признаны также флутиказон и мометазон [9].
Антигистаминные препараты для приема внутрь.
Антигистаминные препараты отличаются от ГКС меньшим терапевтическим эффектом, но не влияют на рост плода [7]. Для лечения аллергического ринита рекомендуется использовать антигистаминные препараты второго поколения, отличающиеся от препаратов первого поколения менее выраженными седативным и холинергическим эффектами. Среди препаратов второго поколения предпочтительными являются лоратадин (по 10 мг 1 р./день) и цетиризин (по 10 мг 1 р./день). Оба препарата относятся к категории В и признаны безопасными при использовании во время беременности [8]. Применяются также левоцетиризин (категория В) и фексофенадин (категория С).
Препараты первого поколения характеризуются высокой распространенностью и низкой стоимостью. Препаратом выбора среди них является хлорфенамин, что связано с его безопасностью даже в I триместре, доказанной многими доклиническими и клиническими исследованиями [7]. Принимать хлорфенамин следует по 4 мг каждые 4–6 ч. Доступны также формы препарата, содержащие по 8 мг (принимать по 1 таблетке 3 р./день) и по 12 мг (принимать по 1 таблетке 2 р./день). Ежедневная доза не должна превышать 24 мг [7–9].
Антигистаминные препараты для интраназальных ингаляций
(азеластин и олопатодин) не должны применяться в связи с отсутствием данных об их безопасности [4].
Антиконгестанты.
Эти препараты обладают выраженным вазоконстрикторным действием. Данные об их способности проникать через плаценту отсутствуют. Антиконгестанты для интраназальных ингаляций используются в целях облегчения тяжелой заложенности носа во время беременности, но не более 3 дней подряд. Наибольшее распространение при этом получил оксиметазолин, однако существуют данные о его негативном влиянии на процессы роста плода [8]. Антиконгестанты для приема внутрь не рекомендованы в I триместре в связи с предполагаемым риском развития пороков у плода [8]. Во II и III триместрах рекомендуется использование псевдоэфедрина [8].
Псевдоэфедрин следует принимать по 60 мг не более 4 р./день или по 120 мг не более 2 р./день. Прием псевдоэфедрина в I триместре ассоциирован с повышенным риском развития у плода гастрошизиса (примерно 1 случай на 10 тыс. новорожденных) или недоразвития конечностей [9].
Фенилэфрин не рекомендуется использовать во время беременности, что связано с его низкой эффективностью и высоким риском побочных эффектов [9]. Для достижения выраженного терапевтического эффекта возможно одновременное использование антигистаминных средств с псевдоэфедрином (во II триместре) или с ГКС для интраназальных ингаляций (в I триместре) [10].
Лечение травами.
Беременным женщинам не рекомендуется использовать лекарственные травы ввиду неизученности их безопасности.
Аллерген-специфическая иммунотерапия
(
АСИТ
)
.
Начинать любые формы АСИТ впервые во время беременности недопустимо из-за высокого риска развития анафилактического шока или других системных аллергических реакций. Если данная терапия была начата ранее, после наступления беременности возможно ее возобновление. Проведенные клинические исследования не выявили повышенного риска развития акушерских осложнений и пороков у плода при применении АСИТ [7].
Возобновлять АСИТ у беременных целесообразно, если:
до наступления беременности АСИТ приводила к снижению выраженности симптомов заболевания;
в анамнезе отсутствуют случаи системных аллергических реакций;
для достижения заметного эффекта достаточно поддерживающей или минимальной терапевтической дозы.
Во время беременности рекомендуется постепенно уменьшать дозу вводимого аллергена для снижения риска развития системных аллергических реакций. В случае развития подобной реакции проведение АСИТ полностью останавливается.
Медикаментозный вазомоторный ринит
Медикаментозный вазомоторный ринит развивается вследствие чрезмерного воздействия лекарственных препаратов на слизистую полости носа. Чаще всего причиной заболевания является слишком частое применение интраназальных спреев, содержащих оксиметазолин. В основе патогенеза заболевания лежит адаптация рецепторов слизистой носа и эндотелия сосудов к постоянному воздействию лекарства, что ведет к снижению его терапевтического эффекта и вынужденному повышению доз. Лечение медикаментозного вазомоторного ринита заключается в отмене принимаемого препарата и назначении интраназальных форм ГКС [6, 10].
Аутоиммунный прогестероновый дерматит беременных (АПД)
Для АПД характерны папулопустулезная сыпь, транзиторный артрит и эозинофилия в тканях и периферическом кровотоке. При внутрикожном введении водного раствора прогестерона у пациенток развивается реакция гиперчувствительности замедленного типа. Риск самопроизвольного выкидыша при данном состоянии повышен [12]. При аллергической сенсибилизации к прогестерону крапивница может развиваться даже вне беременности, обычно она проявляется за 7–10 дней до начала менструации [13–15]. В некоторых случаях возможно развитие прогестерон-индуцированного анафилактического шока.
Крапивница и ангионевротический отек
Крапивница (в т. ч. не сопровождающаяся ангионевротическим отеком) может развиться у беременных из-за обострения любых аллергических заболеваний, приобретенных ранее. В тех случаях, когда крапивница появляется впервые во время беременности, принято говорить о крапивнице беременных. Данное заболевание имеет тенденцию к повторению в следующей беременности [9, 11]. Патогенез крапивницы беременных до конца не ясен, существуют предположения о роли аллергической сенсибилизации к плацентарным гормонам.
Диагностика крапивницы беременных основывается на выявлении характерных изменений кожных покровов. Важно провести дифференциальный поиск между крапивницей и дерматозами беременных, аутоиммунным прогестероновым дерматитом, зудящими уртикарными папулами и бляшками беременных и другими зудящими дерматозами беременных (пемфигоид, пруриго, холестаз) [12].
Лечение
Наиболее эффективным методом лечения острых аллергических заболеваний, проявляющихся изменениями кожных покровов, является исключение контакта беременной женщины с аллергенами. При необходимости симптоматического лечения назначают блокаторы Н1-гистаминовых рецепторов (достаточно 20 мг цетиризина 2 р./день). Обострения заболеваний обычно эффективно купируются пероральным приемом преднизолона (не рекомендован в I триместре). Для лечения хронических форм с выраженными симптомами возможно использование омализумаба [17].