Клубань Олеся Анатольевна
Неонатолог
29 апреля 2017
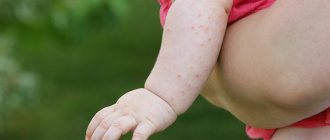
Токсическая эритема новорожденных – проблема, с которой сталкивается на 2-3 сутки жизни малыша от 40 до 70% мам. «Ужасные прыщики» обычно очень пугают молодых мам, а диагноз «Токсическая эритема» звучит настолько устрашающе, что некоторые родители оказываются на грани паники.
Но стоит ли бояться? На этот вопрос отвечает Клубань Олеся Анатольевна, врач-неонатолог клиники ISIDA.
Токсическая эритема, несмотря на свое устрашающее название, является доброкачественным неинфекционным процессом, протекающим в период адаптации новорожденных. Появляется она, как правило, через 48-72 часа после рождения малыша, иногда (редко) – сразу после рождения и еще реже – на 10-14 день жизни. Эта проблема в равной степени случается среди всех рас и обоих полов и больше свойственна деткам, которые родились в срок с весом более 2500 г.
Токсическая эритема: что это
Панику в сторону. Токсическая эритема совершено не токсична, хотя из названия следует, что это нечто опасное и крайне заразное. Высыпания на теле новорожденного не вызваны ни инфекциями, ни патогенными бактериями, ни вирусами.
Как говорят врачи, это своеобразная физиологическая реакция организма грудничка на изменения условий окружающей среды. Так кожа ребенка «приспосабливается» к совершенно новому для нее внешнему миру, пока враждебному.
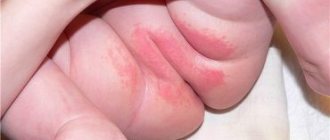
Токсическая эритема — красноватая сыпь, которая обычно появляется через 48-72 часа после рождения малыша. Выявлены случаи, когда маленькие прыщики на коже проступали значительно позже — через 10-20 дней. Покраснения сначала затрагивают лицо и туловище младенца, а потом переходят на руки и ноги ребенка. Слизистые, ладошки и подошвы остаются чистыми.
Почему возникает токсическая эритема
Причины возникновения высыпаний неизвестны. Но врачи сходятся во мнении, что токсическая эритема появляется вследствие выделения в организме ребенка большого количества «медиаторов аллергии». Это естественный физиологический процесс, происходящий в организме младенца в первые дни и недели его жизни.
А вот внешних факторов, которые вызывают у младенца такую порой сильную реакцию, не похожую на «обычную» аллергию, может быть довольно много. Среди них:
- активация иммунной системы новорожденного;
- адаптация младенца к температуре внешней среды;
- воспалительный ответ кожи на «колонизацию» на ней нормальной бактериальной флоры из окружающей среды;
- реакция кожных покровов, вызванная лимфоцитами, переданными матерью до или во время родов.
Также причины появления токсической эритемы связывают с наследственностью, приемом мамой ряда лекарственных препаратов и сильным токсикозом у нее, развившейся гипоксией плода и внутриутробным инфицированием, поздним началом грудного вскармливания.
У ученых нет точного ответа, у кого чаще появляется токсическая эритема — у мальчиков или у девочек. Как говорят специалисты, причина появления высыпаний никак не связана с полом. Но по наблюдениям ученых, аллергическая реакция чаще появляется именно у доношенных детей весом более 2500 кг.
Кто в группе риска?
Ребенок спит
Помимо малышей, на организм которых влияют перечисленные выше факторы, развитию токсической эритемы чаще всего, как ни странно, подвержены новорожденные, получающие грудное молоко матери. Это связано с тем, что женщина может употреблять в пищу запрещенные продукты, есть много сахара, пить кофе, курить, употреблять алкоголь.
Все токсические вещества и потенциальные аллергены попадают в организм малыша с грудным молоком, увеличивая риск развития токсической эритемы и других патологических состояний кожи. У малышей, которые находятся на искусственном вскармливании и получают смесь, эритема возникает гораздо реже.
На что похожи высыпания
Высыпания при токсической эритеме имеют вид небольших красных пятен от 0,1 до 2 см в диаметре. Обычно сопровождаются небольшим отеком. В целом, чем-то они визуально напоминают укусы блох или комаров, а также сыпь при крапивнице. Таких пятен может быть много — покрывают буквально все тело ребенка, сливаясь между собой. Именно такие физиологические процессы и пугают родителей до паники. Но чаще отмечаются случаи, когда покраснения не так «густо» обсыпают кожу, а наблюдаются лишь единичные прыщики.
Внутри прыщиков могут наблюдаться папулы с белесым или желтоватым гноем. При нажатии на пораженные участки кожи, покраснения немного бледнеют.
Симптомы токсической эритемы
Появление красных высыпаний — главный признак токсической эритемы. Если локализация прыщей небольшая, то «аллергия» протекает практически бессимптомно — ребенка ничего не беспокоит.
Но когда покраснения распространились по всему телу, может появиться ряд неприятных симптомов — зуд и шелушение кожи. Вполне естественно, что новорожденный становится беспокойным.
Симптомов в виде высокой температуры и расстройства пищеварения физиологическая эритема не вызывает. Поэтому если сыпь сопровождается другими тревожными признаками, лучше обратиться к врачу. Скорее всего, причина плохого самочувствия ребенка кроется в другом заболевании, требующем осмотра специалиста.
Причины
Прежде чем начать лечение эритемы у детей, следует точно диагностировать это заболевание и выявить возбудитель. Все дело в том, что данную аномалию нередко путают с иными кожными заболеваниями – краснухой, крапивницей, дерматитом и проч. Но эта патология требует определенной терапии, поэтому правильно поставленный диагноз крайне важен.
Главной причиной эритемы у детей, а точнее покраснения кожи, является расширение капилляров. Но этому служат иные факторы, воздействующие на организм ребенка как снаружи, так и изнутри. Из-за особенностей строения дермы это заболевание является не редким у детей. Все дело в том, что кровеносные сосуды у них располагаются довольно близко к поверхности, к самому эпидермису. А любой провоцирующий фактор вызывает оперативное расширение мелких сосудов. Именно это и приводит к покраснениям кожных покровов.
Большое количество эритем имеют вполне нормальные, естественные и безопасные причины. Покраснения на коже у детей может появиться в качестве реакции на прикосновения, в том числе и массаж. При повышенной температуре воздуха (в бане или сауне) капилляры также могут дать ответную реакцию – расшириться. Появляется эритема у ребенка при активных играх, занятии спортом. Объяснение довольно простое – кровоснабжение становится более интенсивным, а под давлением крови капилляры становятся более большими.
А вот патологические причины этого заболевания обуславливаются:
- инфекционными заболеваниями, которые были или есть у ребенка;
- химическими ожогами;
- термическими ожогами;
- аллергическими реакциями;
- посттравматическими изменениями, которые наблюдаются в кожных покровах;
- заболеваниями, протекающими на фоне повышенной температуры тела.
Когда следует обратиться к врачу?
При первых же симптомах эритемы у детей следует обратиться к узкоспециализированному медику. Лечением подобных патологий занимаются врачи-аллергологи. Они осуществляют внешний осмотр, дают направление на определенные анализы, делают заключение. На его основе диагноз либо подтверждается, либо опровергается.
Если вы ищете опытного специалиста, то мы рекомендуем обратиться в АО «Медицина» (клиника академика Ройтберга), расположенную в центральном округе Москвы по адресу: 2-й Тверской-Ямской переулок 10. Наша клиника находится недалеко от станций метро Маяковская, Белорусская, Новослободская, Тверская, Чеховская.
Но какие симптомы говорят об эритеме у детей? Разберемся детальнее.
С чем можно спутать токсическую эритему
Красная сыпь на коже младенца — неважно даже, по какой причине она возникла, — пугает. Вряд ли родители, не имея дипломов врачей, смогут отличить токсическую эритему, которая, в целом, совершенно безобидна, от прочих дерматологических заболеваний. Нужна консультация специалиста, чтобы исключить более опасные кожные заболевания.
Токсическая эритема визуально может походить на крапивницу, пищевую аллергию или так называемые милии — маленькие белые прыщики на лице, появление которых связано с «переносом» материнских гормонов ребенку. Лучше оставить в стороне «бабушкины рецепты» лечения покраснений у детей. Возможно, от травяных ванночек хуже не будет — они снимут зуд, успокоив кожу новорожденного. Но если прыщики на лице и теле вызваны пищевой аллергией, нужен совершенно другой подход — пересмотр плана питания мамы и ребенка. Ванночки и примочки проблему не решат.
Если сыпь не проходит, консультация врача обязательна.
Как врачи ставят диагноз
Обычно врач ставит диагноз на основании визуального осмотра красных пятен на коже младенца. Каких-то сложностей в установлении причин появления сыпи, поскольку она появляется в первые дни жизни ребенка, нет. Сдача анализов не потребуется.
Выделяют следующие клинические формы токсической эритемы:
- Локализованная. Единичные мелкие красные пятна — как правило, только на лице, груди или вокруг суставов. Новорожденный практически не ощущает дискомфорт, ведет себя спокойно.
- Распространенная. Красные пятна увеличиваются в размерах, распространяясь по всему телу и конечностям. Сыпь может чесаться и шелушится, отчего новорожденный начинает вести себя беспокойно или, наоборот, вяло.
- Генерализованная. Прыщики будто сливаются в одно красное пятно, их края плохо различимы. Образуются гнойники. Новорожденный становится раздражительным, поскольку его беспокоит сильный зуд. В очень редких случаях возможно повышение температуры.
А по своему течению токсическая эритема бывает:
- Острая. Сыпь появляется на первые-вторые сутки после рождения и исчезает через 5-7 дней. Как правило, в этом случае покраснения носят локализованный характер.
- Затяжная. Прыщи появляются на 1-4-й день рождения, а исчезают только спустя 2-3 недели. Тут возможно распространение сыпи по всему телу. Обычно затяжное течение эритемы наблюдается, если новорожденный не доношен.
Когда красные пятна не проходят в течение 3-4 недель, педиатр обязательно порекомендует осмотр у дерматолога. А специалист уже назначит гистологическое исследование образцов, взятых из плоских пятен, папул и пустул. Возможно, сильным покраснением проявляет себя именно аллергия.
Коронавирус у новорожденных (от 0 до 4 недель) детей
Доказательств внутриутробной инфекции, вызванной передачей инфекции от матери к ребенку, на сегодняшний день не зафиксировано. Все случаи заражения коронавирусом считаются приобретенными после рождения младенца. По мере роста заболеваемости увеличилось число новорожденных, заразившихся от матерей с коронавирусной инфекцией. По всему миру всего 5% из всех зафиксированных случаев COVID-19 приходится на детей до года. Чаще всего у младенцев наблюдается бессимптомное или легкое течение заболевания, которое может сопровождаться небольшим подъемом температуры тела.
В медицинской практике описаны такие симптомы коронавируса у детей первых недель жизни, как «стонущее» дыхание, усиленная работа дыхательных мышц, апноэ, кашель и тахикардия. Иногда наблюдаются слабое сосание, вялость, срыгивания, диарея, вздутие живота. Случаи ковидной пневмонии встречаются крайне редко. Чаще всего тяжелая форма течения коронавируса бывает у детей с врожденными пороками развития. Риск осложнений увеличивается в случае: недоношенности, родовых травм, дисплазии легких и опухолей.
Лечить или оставить как есть?
Как говорят врачи, в большинстве случае физиологическая эритема исчезает сама без дополнительного лечения. Ребенок, в целом, чувствует себя хорошо. Сыпь не нанесет ему вреда, не заразит других членов семьи и потом не передастся по наследству. Всего неделя, и кожа малыша станет чистой.
Но отмечены и случаи, когда сыпь появлялась повторно — в первые 6 недель жизни ребенка. Если это произойдет, беспокоиться не нужно — обычно процесс протекает намного легче и больше не возникает вновь.
Несмотря на то, что какое-то специфическое лечение при токсической эритеме не нужно, врачи настаивают на важности соблюдения гигиены кожи младенца. Это поможет исключить риски осложнений аллергической реакции в виде сильного зуда и раздражения, занесения инфекции в воспаленные прыщи.
Правила следующие:
- Сильно не растирать полотенцем участки с покраснениями после ванны.
- Не допускать перегрева и переохлаждения грудничка.
- Одевать новорожденного в одежду из мягких натуральных тканей.
- Избегать тугого пеленания.
- Чаще устраивать ребенку воздушные ванны.
- Своевременно менять загрязненную одежду.
- Временно не использовать специальную детскую косметику, даже если она полностью натуральная.
- Не «обмазывать» ребенка ни мазями из аптеки, ни маслом, если этого не порекомендовал врач.
Кожа грудничка очень нежная. И важно, чтобы она была чистой, пока не прошли физиологические покраснения. Кармен Ли Вонг, детский дерматолог из Детской больницы Восточного Онтарио в Оттаве, рекомендует ежедневно купать ребенка. Но недолго — 2-4 минуты будет достаточно. По словам специалиста, это поспособствует более быстрому заживлению сыпи и поможет избежать ее разрастания по коже. Вода смоет слюну и патогенную микрофлору, которые часто приводят к появлению гнойников. При принятии ванн не надо использовать косметику, одной только теплой воды будет достаточно.
Генерализованная токсическая эритема протекает более сложно. По причине того, что физиологическая сыпь сопровождается еще и сильным зудом, который ребенок может переносить достаточно сложно, врач обычно дает следующие назначения:
- обильное питье;
- антигистаминные препараты для приема внутрь;
- противоаллергические мази.
БОЛЕЗНИ КОЖИ У ДЕТЕЙ ПЕРВОГО ГОДА ЖИЗНИ: ВОПРОСЫ ДИАГНОСТИКИ
Ведение новорожденных и детей грудного возраста, страдающих кожными болезнями, требует от врача-дерматовекеролога точных решений и оперативных действий, эффективность которых во многом зависят от правильной и своевременной диагностики. Детская дерматовенерология в настоящее время оказалась для дерматовенерологов не только чрезвычайно ответственной, но и самой сложной областью. Несмотря на то, что в лечении детей с кожной патологией принимают участие врачи разных специальностей, не удается достичь удолетворительных результатов в плане снижения уровня заболевания и повышения эффективности лечебно профилактической помощи. Особенно велико число диагностических ошибок. Детская дерматология тесно связана с профилактикой наследственной патологии, так как рождение больного ребенка побуждает родственников обратиться к врачу для определения генетического прогноза. Повышение уровня профессиональной нозологической диагностики является начальным и необходимым условием для развития лечебной, профилактической и медикогенетической помощи. Предлагаются краткие обзоры по вопросам диагностики, лечения, профилактики и реабилитации детей, страдающих кожными и венерическими болезнями.
To cure neonates and babies who suffer from skin diseases requires that dermatovenerologist should take accurate decisions and make prompt actions whose efficiency largely depends on correct and timely diagnosis. Pediatric dermatovenereology has proved to be not only a highly crucial but the most chalenging area for dermatovenereologysts. Despite rhe fact that physicians of various disciplines participate in the treatment of infants with skin abnormalities, there are no saticfactory results in reducing incidence rates and enhancing therapeutical and preventive care. There are a great deal of diagnostic errors. Pediatric dermatovenereology is closely associated with the prevention of hereditary pathology as the birth of an ill baby makes his relatives to visit a doctor to determine a genetic prognosis. To enhance the level of professional nosological diagnosis is a primary and essential condition for the development of therapeutical, prophylactic, and medical and genetic care. Brief reviews on 1) diagnosis, 2) treatment, prevention, rehabilitation of infants, with skin and venereal diseases are proposed.
Кафедра дерматовенерологии (зав. — доктор мед. наук проф. К. Н. Суворова) Российской медицинской академии последипломного образования. Prof. K.N. Suvorova, MD, Head of the Department of Dermatovenerology, Russian Medical Academy of Postgraduate Training
Введение
У детей первого года жизни различные поражения кожи обнаруживаются чаще, чем в других возрастных группах. Патология кожи в этот период отличается выраженной специфичностью нозологического профиля и необычностью клинических проявлений дерматозов, известных и у взрослых, но манифестирующих иначе. Врач-дерматовенеролог должен знать об особых состояниях кожи у новорожденных, о специфических подходах к лечению дерматозов, особенностях организма ребенка грудного возраста, определяющих его реакции на медикаменты или способствующих утяжелению и хронизации дерматозов и развитию типичных для этого возраста осложнений. В первые месяцы жизни могут возникать внезапно тяжелые и остро протекающие дерматозы, когда срочно необходимы установление точного диагноза и ургентная помощь, оказать которую можно лишь совместными усилиями педиатров и дерматологов. Могут встретиться вторичные поражения кожи при врожденных дефектах метаболизма и других полиорганных синдромах с дебютом в младенческом возрасте; дерматолог, имея адекватное представление о таких болезнях, должен своевременно направить ребенка к педиатру и другому специалисту в соответствии со своими диагностическими предположениями. С другой стороны, часто самые обычные поражения кожи впервые обнаруживает врач-педиатр, постоянно наблюдающий ребенка. В таких случаях он должен уметь заподозрить кожнуюболезнь и направить ребенка к дерматологу. Задача педиатра — выявление и лечение внутренних заболеваний, способствующих обострению или торпидному течению дерматоза, а дерматовенеролог обязан правильно диагностировать кожные и венерические болезни, в каком бы возрасте они ни встречались, на основе профессионального знания семиотики дерматозов и болезней, передающихся половым путем, и умения использовать специальные методы нозологического распознавания. Зная основные этиологические и патогенетические методы лечения дерматозов, дерматовенеролог должен определять этапность терапии, использовать разные варианты специального лечения разнообразными топическими средствами, осуществлять реабилитацию. Согласно профессионально-должностным требованиям к специалисту детскую дерматовенерологию должен знать каждый дерматовенеролог, так как отдельной специальности по этой дисциплине нет. На практике этот раздел, особенно патологии кожи у детей первого года жизни, оказывается самым трудным для дерматовенеролога. На основе опыта кафедры дерматовенерологии Российской медицинской академии последипломного образования и детского отделения Московской клинической кожно-венерологической больницы № 14 мы предлагаем обсудить некоторые относящиеся к этой области вопросы.
Таблица 1. Диагностика дерматозов у детей грудного возраста и вспомогательные исследование
| Основные методы | Дополнительные мероприятия |
| Осмотр и клинико-морфологический анализ высыпных элементов и технические приемы: | Патоморфологические исследования кожного биоптата: |
| Пробы на потоотделение | Гистологические |
| Осмотр под лампой Вуда | Ультраструктурные |
| Прочие | Иммунофлюросцентные |
| Сбор анамнеза : опрос родственникови лиц ухащивающих за ребенком | Цитологические анализ отпечатков |
| Осмотр кровных родственников обследование контактировавших лиц | Гемограмма |
| Микроскопическое и культуральное исследование материала с очагов поражения | Анализ мочи: |
| Комплекс серологических реакций на сифилис | Общий |
| Клиническая оценка общего состояния | По Ничипоренко |
| Рентгенография костей при врожденном сифилисе, пороках развития , пролиферативных заболеваниях | Анализ кала: На копрологию На гельминты На дисбактерикоз |
| Биохимические исследования крови | |
| Паракоагуляционные тесты | |
| Иммунограмма(Т-лимфоциты и их субпопуляции,ИРИ, В-клетки, lgG, lgM, lgA; циркулирующий иммунный комплекс, комплементарная активность крови, активность фагоцитоза ) Уровень lgE общий и аллергенспецифических антител(РАСТ; определение преципитирующих lgG-антител) Специальные биохимические, кариологические, иммунологические анализы при подозрительных клинических синдромах с дермопатиями Определение чувствительности флоры из кожных поражений к антимикробным средствам |
ПРИНЦИПЫ ДИАГНОСТИКИ И МЕТОДЫ ОБСЛЕДОВАНИЯ
Главная причина диагностических ошибок — недооценка информативности данных, которые можно получить с помощью клинико-морфологического анализа поражений кожи, являющегося специфическим диагностическим методом дерматологии. Дерматологическое обследование
состоит в первую очередь из
визуального осмотра с
детальной интерпретацией первичных и вторичных высыпных элементов, дополняемого простыми тестами для выявления ряда симптомов (Ни-кольского, Унны — Дарье, симптомы псориатической триады, зоны расшатанных волос и др.) и такими несложными техническимив приемами, как граттаж, диаскопия, осмотр под лампой Вуда, микроскопия волос, исследование функций кожных желез, анализ рисунка гребешковой кожи и т.д. Под лампой Вуда можно не только увидеть зеленое свечение волос при микроспории, которая обнаруживается у некоторых детей уже в 3-месячном возрасте, или красную флюоресценцию пузырной жидкости при врожденной эритропоэтиче-ской порфирии, но и рассмотреть незаметные при обычном освещении слабые воспалительные и дисхро-мические пятна, идентификация которых чрезвычайно важна для ранней диагностики факоматозов, так как белые пятна и пигментации на первом году жизни могут быть единственными видимыми признаками этих грозных заболеваний. Жизненно важными могут оказаться и
результаты проб на потоотделение,
выявляющих ангидроз, который без соответствующей коррекции приведет к тяжелым нарушениям терморегуляции, фебрильным судорогам и еще более печальным последствиям невыявленных пороков развития, сопровождающихся гипоплазией или нарушениями функции потовых желез.
Микроскопическое исследование стержня волос
позволяет достоверно диагностировать синдром Нетертона и множество других заболеваний, характеризующихся врожденными аномалиями волос, часть которых ассоциирована с иммунными и психическими нарушениями.
Таблица 2. Изменеия и поражения кожи у новорожденных детей раннего грудного возраста.
| Физиологические и переходные состояния у новорожденных | Патологические прцессы |
| Первородная смазка* | Токсическая эритема новорожденных* |
| «Колыбельный чепец»(остатки смазки на голове)* | Переходящие отеки* |
| Физиологический катар кожи* | Сосудистые измененияцвета типа арлекина* |
| Физиологическое шелушение* | Склередема* |
| Сальный ихтиоз* | Склерема* |
| Лануго-первичные волосы* | Адипонекроз новорожденных* |
| Желтая линия живота* | Младенческий себорейный дерматит |
| Телеангиэктазии новорожденных* | Врожденные генодерматозы |
| Гипергидроз новорожденных* | Опрелости |
| Милиария неосложненная | Пеленочный дерматит |
| Перениальный дерматит | |
| Милиария осложненная | |
| Везикулопустулез | |
| Пиококковый пемфигоид | |
| Эксофолитативный дерматит Риттера |
Примечания. Звездочкой отмечены специфические для неонтанального периода состояния и болезни кожа
Таблица 3. Проявление гормонального криза.
| Кожные | Другие |
| Повышенное салоотделение | Нагрубание молочных желез |
| Гнейс | Десквамативный вульвовагинит |
| Милиумы-ретеционные сальные кисты | Гидроцеле |
| Очаговые пигментации | Простатит |
| Снижения резистентности к липофильной флоре | Гиперемия и отечность кожи наружных гениталий |
В отсутствие таких структурных аномалий при дифференциальной диагностике не следует забывать о сифилитической алопеции. Дополнительную информацию для ранней диагностики диспластических гено-дерматозов и наследственных нарушений кератиниза-ции даст осмотр гребешковой кожи ладоней и подошв. При этом могут быть выявлены не только аномалии флексорных складок в виде дисморфогенетиче-ских стигм, но и патогенетические признаки нарушения формирования папиллярных узоров, включенные в ядро синдрома при некоторых пороках развития. Характерная высокая интенсивность дополнительных складок на гребешковой коже в первые месяцы часто является единственным признаком вульгарного ауто-сомно-доминантного ихтиоза, тогда как явное шелушение возникает к концу года или позже. Симптом лакированных подушечек на кончиках пальцев, почти лишенных эпидермальных гребней, что особенно ярко проявляется в первые месяцы жизни, характерен для пластинчатого ихтиоза, грубые деформации флексорных складок типичны для заболеваний, сопровождающихся внутриутробным формированием грубых и стягивающих гиперкератотических слоев. Уже во второй половине первого года жизни может отчетливо наблюдаться исчезновение папиллярных узоров после разрешения пузырей, что является важным признаком, позволяющим дифференцировать дистрофический бул-лезный эпидермолиз от других типов и определять прогноз. В ряде случаев приходится прибегнуть к ви-тропрессии и воспользоваться пуговчатым зондом, так как на первом году у детей, заболевших туберкулезом, может возникать не только узловатая эритема, но и в редких случаях острый диссеминированный милиар-ный туберкулез кожи. Посредством витропресии
можно обнаружить характерные желтовато-коричневые мелкие пятна в случае саркоидоза, различия в цвете при диаскопии позволят дифференцировать сосудистые пятна и кровоизлияния, дипигментированные пятна и анемический невус. Приемом граттажа дерматолог должен пользоваться постоянно для выявления не только феноменов Ауспитца, но и скрытого шелушения при различных дерматозах, а также пурпуры, серозных колодцев, акантолиза.
Сбор анамнеза и осмотр родственников
составляют следующий этап обследования. Анамнез часто малоинформативен, пациент еще не может предъявлять жалоб, а родители не всегда внимательно фиксируют динамику заболевания. Тем важнее именно в этом возрасте полнота кли-нико-морфологического анализа и обследование семьи. При осмотре кровных родственников можно получить необходимые данные для подтверждения или исключения менделирующего дерматоза. Что касается мультифакториальных дерматозов, генеалогические сведения важны для их научного изучения, но не имеют практической диагностической ценности, так как в момент осмотра у родственника может быть ремиссия, а анамнестические указания неточны, кроме того, отсутствует такой альтернативный признак, как разный тип наследования при моногенных болезнях. Осмотр родственников и других лиц, тесно контактирующих с ребенком, в большей степени необходим при выявлении инфекционного или паразитарного дерматоза как для подтверждения диагноза, так и для назначения эффективных лечебно-профилактических мероприятий, однако особая необходимость обследования матери возникает при подозрении на бленнорею, сифилитическую пузырчатку, диффузную инфильтрацию Гохзингера, остеохондрит, коризу или другие поражения, которые могут быть связаны с болезнями, передающимися половым путем. Из числа
лабораторных исследований
для установления диагноза при подозрительной клинической картине обязательны анализы, подтверждающие кандидоз или другие грибковые поражения, чесотку, венерические болезни. Пиодермии обычно диагностируются клинически, но следует иметь в виду и другие бактериальные дерматозы. Например, если импетиго при адекватном лечении не заживает в течение недели, надо обязательно выполнить исследования для исключения дифтерии кожи.
Патоморфологическое исследование
кожи проводится в исключительных случаях, оно показано при опухолях, саркоидозе, лимфомах, иглистом ихтиозе Курта- Маклина, для дифференциальной диагностики нозологических форм буллезного эпидермолиза. Можно выполнить простой
цитологический анализ
мазков-отпечатков с эрозии и дна пузыря. У детей с недержанием пигмента в содержимом пузыря обнаруживается 50% эозинофилов. Других показаний мало, так как герпетиформный дерматит с ранним дебютом в конце первого года жизни исключительно редок, а ювенильный пемфигоид и семейная пузырчатка Хейли-Хейли развиваются позже. Можно выявить различия между стафилококковым синдромом обожженной кожи и синдромом Лайелла: при первом пузыри возникают в зернистом слое эпидермиса, при втором — в ба-зальном слое, хотя диагноз обычно ставится на основании клинической картины.Следует подчеркнуть важность
рентгенологического исследования
длинных трубчатых костей в первые 3 мес жизни, когда может быть выявлен остеохон-дрит, относящийся (при 11-111 степени) к достоверным признакам раннего врожденного сифилиса, что особенно существенно, когда другие его признаки — висцеральные поражения, даже множественные очаги диффузной инфильтрации кожи — интерпретируются неправильно и не сделаны серологические анализы. Рентгенографию костей следует назначать при появлении клинических признаков мастоцитоза или болезни Абта — Леттерера — Сиве для установления формы или распространенности поражений. Важное диагностическое значение имеет рентгенография челюстей при подозрении на синдром Криста — Сименса.
Таблица 4. Особо опасные дерматозы или их эпизоды у новорожденных и младенцев
| Инфекции | Эпидемическая пузырчатка новорожденных |
| Стафилококковый синдром обоженной кожи(эксфолиативный дерматит новорожденных Риттера фон Риттерсгайна) | |
| Гангренозная рожа | |
| Гангренозная эктима | |
| Генерализованный хронический кандидоз | |
| Герпетиформная экзема Капоши | |
| Детский папулезный акродерматит(синдром Джанотти-Крости) | |
| Имунные болезни и токсические реакции | Синдром Стивенса-Джонсона |
| Синдром Лайелла-токсический эпидермальный некролизис | |
| Плазмаассоциированный дефект фагоцитоза (десквамативная эритродермия Лейнера) | |
| Эксфолиативные эритодермии любой этиологии(токсические, медикаментозные, лимфобластические) | |
| Наследственные болезни | Атопическая эритодермия Хилла |
| Врожденные моногенные дерматозы с генерализованным воспалительным, буллезными, кератотическими поржениями кожи | |
| Энтеропатический акродерматит | |
| Болезни неизвестной этиологии | Склерема новорожденных |
| Склередема новорожденных | |
| Мастоцитоз системный (кожно-висцеральный) |
Перечисленным практически исчерпывается круг основных исследований, необходимых для установления нозологического диагноза. Однако для оценки тяжести состояния, наличия фоновых нарушений и ин-теркуррентных заболеваний требуется ряд лабораторных анализов,
минимальный перечень которых приводится в табл. 1.
К дополнительным исследованиям относятся и некоторые этиологически значимые мероприятия (исследование биоптата кожи, специальные анализы при вторичных дермопатиях)
в силу редкой потребности или недоступности в условиях кожно-венерологической больницы или поликлиники. Следует обратить внимание на необходимость частого повторения анализов мочи при микробных дерматозах и атопическом дерматите в связи с опасностью развития острого пи-огенного нефрита и мембранодеструктивных процессов, контроля иммунограммы при проведении имму-нокорригирующей терапии, определения пептидных молекул средней массы и других показателей эндогенной интоксикации у детей с осложненным атопиче-ским дерматитом и другими тяжелыми дерматозами. Высокий уровень эндотоксикоза отражается также в мезенхимальных, печеночных и паракоагуляционных тестах, протеино- и гемограмме. Может срочно потребоваться исследование крови на сахар во время лечения глюкокортикостероидами больных тяжелыми дерматозами, возможны гипогликемия и гипоталамиче-ская недостаточность у тяжелобольных детей, в том числе с ранним врожденным сифилисом.
Таблица 5. Болезни с буллезными высыпаниями.
| Инфекции и интоксикации | Моногенные дерматозы и болезни неизвестной этиологии |
| Сифилитическая пузырчатка | Буллезная ихтиозиформная эритродермия |
| Пиококковый пемфигоид | Недержание пигмента |
| Стафилококковый синдром обоженной кожи | Энтеропатический акродерматит |
| Синдром Дайелла | Врожденная эритропоэтическая порфирия |
| Синдром Стивенса-Джонсона (герпесассоциированный и другие варианты) | Наследственный буллезный эпидермолиз |
| Фиксированная лекарственная сыпь | Буллезные формы мастоцитоза |
| Герпетиформный дерматит |
ВОЗРАСТНАЯ ДИНАМИКА КОЖНОЙ ПАТОЛОГИИ НА ПЕРВОМ ГОДУ ЖИЗНИ
Краткие сведения по этому вопросу могут помочь в диагностике дерматозов у новорожденных и детей грудного возраста. Принято говорить об ати-пичности высыпаний у детей первого года, заболевших псориазом, атоническим дерматитом, чесоткой, микозами и т.д. В действительности они кажутся ати-пичными только врачу, привыкшему к врослым пациентам. Более выраженный экссудативный компонент поражений, мелкие высыпные элементы, особенности локализации, обусловленные свойствами кожи в этом возрасте и эндогенными факторами, — именно это типично для маленьких пациентов, так же как возрастная динамика картины болезни и нозологического профиля патологии. Большое диагностическое значение имеют возраст на момент начала заболевания и появления возрастзависимых симптомов. Не только начало, но и продолжительность, а также вообще возможность возникновения некоторых дерматозов ограничены определенными сроками. Например, болезнь Лейнера и младенческий себорейный дерматит наблюдаются только в первую четверть года, тогда как начало атонического дерматита чаще приходится на возраст 3 мес. При рождении на коже могут быть только проявления так называемых врожденных болезней, которые начинают формироваться в период внутриутробного развития. К ним относятся некоторые генодерматозы и редкие случаи трансплацентарно полученных инфекций. Другие болезни проявляются позже, через несколько часов, дней, недель, а иногда во второй половине или в конце первого года жизни. Принято разделять патологию и особые состояния неонатального периода. Ряд перечисленных в табл. 2 изменений наблюдается только в это время, подчас в течение всего нескольких дней (токсическая эритема) или недель (склередема, скле-рема), другие разрешаются дольше (адипонекрод, те-леангиэктазии), третьи будут продолжаться всю жизнь (генодерматозы), инфекционные, ирритатив-ные, травматические поражения могут встретиться в любом возрасте, но нередко в другой форме. На 1 — 2-й неделе жизни у новорожденного начинаются проявления гормонального криза (табл. 3), которые могут продолжаться до 3 мес, пока не элиминируются метаболиты фетоплацентарных гормонов. При правильном уходе и исключении у ребенка и кормящей матери лекарств и продуктов, метаболизм которых связан с реакцией глюкуронизации (сульфа-ниламидные препараты, хлоралгидрат, кофеин, алкоголь), проявления гормонального криза постепенно исчезают без лечения. Возникающие иногда осложнения в основном связаны с неадекватными лечебными воздействиями и отказом от купания ребенка, что способствует развитию микробных поражений кожи. В конце 1-го месяца у многих детей возникают проявления младенческого себорейного дерматита на участках кожи с повышенным салоотделением, в первую очередь на голове в области гнейса, за ушами и впереди них, на надбровных дугах, где на фоне эритемы видны скопления жирных желтых чешуек. Эритема-тозно-сквамозные очаги могут появляться также в паховых, бедренных складках, на шее. С окончанием гормонального криза все себорейные проявления исчезают, но могут сохраняться нелеченные микробные осложнения. У новорожденных и детей раннего грудного возраста нередки поражения, названные стафилококковой и кандидозной флорой, колонизирующей покровные ткани, еще не заселенные защитной флорой. Они особенно опасны при недостаточности иммунитета и наличии входных ворот, прежде всего инфицированной пупочной ранки. У новорожденных часто возникают дрожжевой стоматит, иногда интертригинозный кандидоз складок, кандидоз гладкой кожи, псевдопустулезный дерматит туловища, кандидозный вульвова-гинит, баланопостит. Протоки потовых желез часто инфицируются стафилококковой флорой, возникает перипорит (везикулопустулез), чему способствуют ги-пергидроз новорожденных и потница, перегревание, плохой уход. При более глубоком воспалении потовых желез развиваются множественные абсцессы (псевдофурункулез), они редко появляются в неонатальном периоде и более свойственны детям 3 — 7 мес. Специфической формой стафилодермии в неонатальном периоде является эпидемическая пузырчатка новорожденных, возникающая на 3 — 5-й день после рождения или в первые 2 нед в виде множественных фликтен, оставляющих эрозии с обрывками покрышек бех корок. В отличие от сифилитической пузырчатки, которая может появиться в это же время преимущественно на ладонях и подошвах, пиококковый пемфигоид новорожденных в основном поражает кожу туловища и очень редко — ладони и подошвы. Реже встречается в раннем возрасте стрептококковая инфекция в виде рожистого воспаления, распространяющегося в основном от пупка и протекающего тяжело, или в виде папулезно-эрозивной стрептодермии (сифилоподобно-го папулезного импетиго). Сходство с сифилитическими высыпаниями усматривают в появлении крупных плотных папул, которые, однако, после вскрытия на их поверхности фликтен быстрее эрозируются и окружены венчиком отслоившегося эпителия, а главное — не сопровождаются другими клиническими и лабораторными признаками сифилиса. Поскольку папулезно-эрозивная стрептодермия поражает кожу ягодиц и прилежацих участков, многие отождествляют ее с пеленочным дерматитом. Другие считают пеленочный дерматит и опрелости травматическим поражением, которое часто инфицируется стрептококковой, кандидозной и иной флорой (стрептококковые и кандидозные опрелости). Характерным признаком пеленочного дерматита является запах аммиака (аммиачный дерматит). У новорожденных пеленочный дерматит бывает редко, наиболее часто обнаруживается в 2-месячном возрасте, хотя может наблюдаться у детей от 2 нед до 8-9 мес и относиться к типичным болезням грудного возраста. С пеленочным и себорейным дерматитами нередко сочетается перианальный дерматит, который может возникнуть в первые дни жизни или со 2-й недели и, согласно литературным данным, продолжается 7 — 8 нед (однако мы наблюдали его и позже, даже у детей старше 1 года, страдающих атопическим дерматитом и кишечным дисбактериозом). Во второй половине первого года жизни более часто наблюдаются другие формы стрептодермии: буллезное и околоногтевое импетиго, интергинозная стрептодермия в заушных и других складках, позже эритематозно-сквамозная стрептодермия, а у ослабленных больных детей при плохом уходе — эктима. Появляются вирусные заболевания, чаще всего контаги-озный моллюск, реже — герпетические инфекции. Все виды микробных поражений кожи могут осложнять течение атопического дерматита, самого частого заболевания второй половины первого года жизни. Аллергические дерматиты наблюдаются редко, зато довольно часты простые контактные дерматиты, возникающие в результате раздражающего действия средств для ухода, содержащих детергенты и дезинфектанты, слюны, памперсов. Более заметными становятся поражения кожи после инсоляции у больных пигментной ксеродермой, эритропоэтической порфирией, врожденной телеангиэктатической эритемой с нанизмом (синдром Блюма). Проявляются наследственные пойкилодермиче-ские и телеангиэктатические синдромы и факомато-зы, наследственные ладонно-подошвенные керато-дермии, атрофирующий волосяной кератоз, который часто принимают за «диатез», дистрофии стержня волоса, врожденная пахионихия, вариабельная эрит-рокератодермия. Когда ребенок начинает ползать и стоять, появляются впервые или усиливаются пузырные поражения при некоторых эпидермолитических типах буллезного эпидермолиза. Во второй половине первого года более отчетливыми становятся вторичные повреждения при буллезном эпидермолизе (ми-лиумподобные эпидермальные кисты, рубцы, изменения ногтей), наличие или интенсивность которых позволяют с определенной достоверностью дифференцировать его многочисленные нозологические формы (более 20 заболеваний). При некоторых болезнях в течение года последовательно появляются разные возраст зависимые признаки и стадии развития клинической картины. При синдроме Блоха — Сульибергера линейные буллезные поражения, возникающие в первые дни и недели на фоне эрите-матозной и уртикарной экзантемы, уже в первые месяцы сменяются гипертрофической стадией с бородавчатыми и лихеноид-ными высыпаниями, а после 6 мес формируются симптомы пигментной и атрофической стадий. Между 6-м и 7-м месяцем становится патогномоничной картина герпетиформного буллезного эпидермолиза Доулинга — Мера, часто возникающей, но редко распознающейся нозологической формы. В первые дни у новорожденного обнаруживаются пузыри на пальцах рук и ног, затем на ладонях и подошвах, со 2-го месяца — вспышки высыпания везикул на лице и в подчелюстной области, между 2-м и 6-м месяцем отмечается появление пузырей несколько прокси-мальнее ладоней и подошв, а после 6 мес, распространяясь на коже конечностей, пузыри образуют отчетливые герпетиформ-ные группировки с центральным заживлением, что является важным дифференциально-диагностическим признаком, весьма ярким и в последующие годы, когда герпетиформная сыпь появляется и на туловище. Высокая диагностическая ценность возрастзави-симых симптомов и динамики появления и частоты разных групп болезней обусловлена тем, что они не только дополняют картину болезни и число положительно учитываемых признаков, но и могут играть роль отрицательных признаков, достоверно исключающих тот или иной предполагаемый диагноз.
ТЯЖЕЛЫЕ, ОПАСНЫЕ И ОСТРЫЕ ПРОЦЕССЫ
Всегда необходимо помнить, что у детей грудного возраста могут возникнуть тяжелые заболевания кожи, порой с молниеносной динамикой, прогноз которых для жизни при несвоевременной медицинской помощи оказывается неопределенным. Они бывают связаны с инфекцией или интоксикацией, необычной реакцией организма, иммуными нарушениями или генетическими дефектами. Наиболее известные и значимые заболевания представлены в табл. 4. Склередема и склерема, развивающиеся на 1-й неделе жизни, иногда со 2 — 3-го дня, и проявляющиеся отеком подкожной клетчатки, имеют некоторое сходство, однако прогноз их различен. Склере-дема рассматривается как холодовая травма новорожденных на фоне ряда нарушений и заболеваний ребенка или матери, среди комплекса лечебных мероприятий важным является согревание. Склерема, развивающаяся у недоношенных, ослабленных, истощенных и обезвоженных детей, может привести к летальному исходу, в ее лечении используют глюко-кортикостероидные гормоны и симптоматические средства. Пиококковый пемфигоид и рожа протекают у новорожденных особенно тяжело на фоне омфалита, пупочного сепсиса. Злокачественным вариантом пио-коккового пемфигоида считали эксфолиативный дерматит новорожденных, описанный Риттером в 1878 г. Сейчас его отождествляют со стафилококковым синдромом обожженной кожи, который может возникать и в более старшем возрасте, но у новорожденных на 1-й неделе жизни протекает особенно тяжело, сопровождаясь высокой температурой и интоксикацией. Начинаясь с трещин и покраснения кожи около пупка и рта, внезапного высыпания крупных поверхностных пузырей, поражение за несколько часов приобретает характер генерализованной гиперемии с отечностью, эрозиями, с отслоением эпидермиса, напоминающим ожог, с положительным симптомом Никольского. Причину этого острого токсического поражения кожи связывают с воздействием эпидер-молизинов, выделяемых золотистыми стафилококками II фаговой группы, и наличием активной фокальной инфекции в верхних отделах респираторного тракта или в других органах. Поражение кожи быстро купируется системным введением антибиотиков. Болезнь Лейнера начинается после З-недельного возраста, протекает остро и тяжело, проявляясь распространенной эритемой и десквамацией, диареей, выраженной гипотрофией. Причиной заболевания считают врожденную иммунную недостаточность, сопровождающуюся снижением опсонической активности сыворотки против дрожжеподобных грибов, нарушением фагоцитоза, дефицитом компонента 5 комплемента. В анализах кала у больных обнаруживают стафилококки, грамотрицательную флору, дрожжеподобные грибы. После 3-го месяца жизни это заболевание не встречается. Токсический эпи-дермальный некролизис и синдром Стивенса — Джонсона наблюдаются в любом возрасте, но, в отличие от стафилококкового синдрома обожженной кожи, у детей первого года жизни бывают реже, чем у взрослых, хотя описаны случаи синдрома Лайелла даже у новорожденных. Он может развиться уже через 2 дня после приема лекарства, вызвавшего специфическую аутоиммунную реакцию против эпидермоцитов, хотя средние сроки составляют около 2 нед. Опасность и тяжесть этого заболевания связаны не только с внутренним мультисистемным поражением, широким вовлечением слизистых оболочек (при стафилококковом синдроме обожженной кожи они не поражены), но и с возможностью сепсиса, так как эрозии заселяются золотистым стафилококком и грамотрицатель-ной флорой. Имеют тенденцию осложняться вторичной инфекцией и другие буллезные заболевания, при этом возникает риск пиогенных поражений почек или других органов, однако частота и тяжесть осложнений различны. Для оценки прогноза и раннего начала адекватных мероприятий необходимо иметь четкое представление о заболеваниях, перечисленных в табл 5.
Заключение
Достоверное нозологическое распознавание кожных болезней у новорожденных и детей грудного возраста необходимо осуществлять в самые короткие сроки. Эту возможность обеспечивает визуальная доступность органа при условии профессионального выполнения клинико-морфологического анализа высыпных элементов, правильной оценки возрастза-висимой симптоматики, конкретной дифференциальной диагностики в рамках нозологического профиля каждого возрастного отрезка, знания возрастной эволю-тивной динамики кожной патологии.
Литература:
1 . Ф.А. Зверькова. Болезни кожи детей раннего возраста. Санкт-Петербург. — Сотис. -1994 — 235 с. 2. К.Н. Суворова, А.А. Антоньев, Н.П. Кузнецова, И.О. Малова. Кожные и венерические болезни у детей. .Иркутск, — Изд-во Иркутского унив-та. -1995. 3. Ю.К. Скрипкин, Г.Я. Шарапова. Кожные и венерические болезни. — М.: — Медицина. -1972. 4. Ю.К. Скрипкин, Ф.А. Зверькова, Г.Я. Шарапова, А.А. Студницин. Руководство по детской дерматовенерологии. — А.; Медицина.- 1983.
Будут ли осложнения после токсической эритемы
Токсическая эритема — не заболевание. Какова бы ни была причина появления сыпи, этот физиологический процесс врачи называют «пограничным» состоянием — это даже не «полноценная» аллергия. Вреда здоровью ребенка он не наносит и никаких последствий не вызывает. Когда пятна исчезают, на коже не остается ни малейшего следа, как например, после ветрянки. Даже в случае с генерализованной токсической эритемой с гнойниками на кожных покровах потом не образуется неровностей.
Поскольку причина появления сыпи у новорожденных пока так и остаются «загадкой природы», какие-либо профилактические меры будут бесполезны. В целом, от токсической эритемы не «застрахован» ни один ребенок.
— поделитесь с друзьями!