Актинический кератоз – это патологические изменения кожи, вызываемое прямым и продолжительным воздействием солнечного излучения. Развивается данная патология в течение многих лет. Поэтому у маленьких детей это заболевание встречается редко. А вот у пожилых людей – достаточно часто.
Интересно: В системе классификации кератозов актиническая форма выделена в отдельное заболевание, наряду с фолликулярным, себорейным, старческим и гиперкератозом.
Очаги могут появляться в более молодом возрасте у людей, много времени проводящих на открытом воздухе и подвергающихся воздействию солнечных лучей.
Интересно: Повышенная концентрация людей с солнечным кератозом в процентном соотношении к общему числу населения отмечается в местностях с большим количеством безоблачных дней в году.
Если говорить о профессиональной деятельности, то в зоне риска строители, пляжные спасатели, дорожные рабочие, гиды – все те, кто проводит многое время на улице и не использует защитный крем.
Важно: Специалисты отмечают, что актинический кератоз чаще поражает людей «скандинавского типа» со светлой кожей, с голубыми или зелеными глазами и светлыми волосами. В их организме дефицит защитного пигмента, что делает их восприимчивыми к солнечным ожогам.
Причины возникновения солнечного кератоза
Как уже было сказано, причина солнечного кератоза – солнечный свет, его частое воздействие на отдельные участки кожи – лицо, шею, нос и уши, руки и залысины на голове, область вокруг глаз. Очаги патологии могут появиться и на спине, груди, если человек принимает солнечные ванны, проводит много времени на солнце без одежды.
Кожный покров повреждается ультрафиолетовым излучением. При дозированном пребывании на открытом воздухе кожа быстро восстанавливается. Однако при чрезмерном воздействии, при ослабленном иммунитете, некоторые участки кожного покрова не справляются. То есть солнечный кератоз кожи – это не последствия недавнего загара, а результат многолетнего фотовоздействия.
Факторы риска:
- Возраст старше 40 лет;
- Проживание в жарких странах;
- Частые загары и солнечные ожоги;
- Светлый тип кожи, светлые или рыжие волосы, голубые или зеленые глаза;
- Ранее перенесенный актинический кератоз или рак кожи;
- Слабая иммунная система в результате химиотерапии, лейкемии, СПИД или перенесенной трансплантации органов.
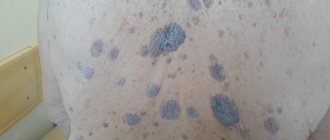
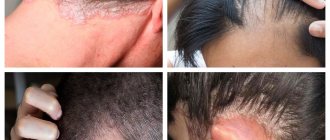
Рис. 3а. Актинический кератоз головы
Рис. 3б. Актинический кератоз на носу
Рис. 3в. Актинический кератоз на коже лица
Рис. 3г. Актинический кератоз на коже лба
Рис. 3д. Актинический кератоз у угла глаза
Солнечный кератоз симптомы
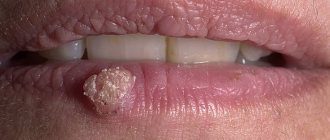
Очаги актинического кератоза выглядят, как красные или розовые пятна на коже, плоские или слегка возвышающиеся над ее поверхностью. Бывают единичные и множественные проявления. Размер единичных пятен варьируется от нескольких миллиметров до 3 сантиметров в диаметре. Сами пятна сухие, шероховатые. На коже в зоне очагов появляются чешуйки и корочки.
Несколько элементов могут сливаться в один очаг, образовывая крупный шероховатый участок на кожном покрове. Редко из очага вырастает коническое новообразование. Такая патология называется «кожный рог».
Прочие симптомы отсутствуют. Очаги актинического кератоза не чешутся, не болят. Но пятна могут существенно портить внешность, так как локализуются на открытых участках тела. А еще присутствуют невысокие риски перерождения кератоза в злокачественную форму. Поэтому патологию рекомендовано лечить.
Этиология и патогенез кератоза
Одним из весомых факторов развития кератоза является постоянное воздействие ультрафиолетового излучения. Особую роль играет ультрафиолет спектра В (UVB, 290–320 нм) и А (UVA, 320–400 нм) — он индуцирует р53-зависимый апоптоз кератиноцитов эпидермиса. Такие апоптотические кератиноциты часто называют «клетками солнечного ожога» (Sunburn Cells, SBCs) — их можно обнаружить при гистологическом исследовании эпидермиса, который подвергался чрезмерному воздействию солнечного света или ламп солярия.
В развитии кератоза большое значение имеет УФ-индуцированная мутация гена-супрессора опухолей ТР53, который имеет отношение к вышеназванному белку p53. Базальные кератиноциты с мутантным ТР53 не подвергаются апоптозу, что позволяет им передавать генетические аномалии новым клеткам. Похожие изменения обнаруживаются при сквамозно-клеточной карциноме и других злокачественных опухолях.
Актиническому кератозу может способствовать общее подавление иммунного ответа в организме. К группе риска относятся пациенты, прошедшие трансплантацию органов или тканей и принимающие иммунодепрессанты.
Некоторые лекарственные препараты могут действовать в качестве фотосенсибилизаторов, повышая чувствительность кожи к ультрафиолету и способствуя развитию кератоза кожи.
При микроскопии кератотических очагов обычно заметны диспластические изменения базального слоя эпидермиса, сопровождающиеся паракератозом и солнечным эластозом различной степени выраженности. Фиксируется увеличение размеров и плеоморфизм ядер, гиперхроматоз, рост митотической активности или атипичный характер митозов, цитоплазматическая бледность.
Выросты диспластического эпидермиса могут распространяться вглубь сосочкового слоя дермы, и в некоторых случаях их трудно отличить от поверхностного инвазивного плоскоклеточного рака кожи. Диспластические эпидермальные изменения, как правило, не затрагивают придатки кожи (сальные и потовые железы, волосы, ногти) (рис. 1).
Рис. 1. Гистологические признаки кератоза (www.medscape.com)
В эпидермисе наблюдается умеренный гиперкератоз с дисплазией базальных кератиноцитов и формированием небольших выростов, распространяющихся в сосочковый слой дермы. Заметно наличие солнечного эластоза. Диспластические изменения в первую очередь затрагивают межфолликулярный эпидермис.
Диагностика
Как правило, диагностика при солнечном кератозе не вызывает сложностей, хоть внешне патология выглядит, как себорейная кератома. Но опытный дерматолог определяет «солнечное поражение» по клиническим признакам. Для подтверждения диагноза используются инструментальные методы исследования – дерматоскопия.
Дерматоскоп представляет собой цифровую лупу, увеличивающую рисунок кожи многократно. Прибор помогает идентифицировать доброкачественные образования и онкологические новообразования. Определить, у пациента солнечный кератоз или болезнь Боуэна. В особых случаях, когда должна быть исключена базалиома (злокачественная опухоль), может быть проведена гистология образцов тканей. Но, как правило, в этом нет необходимости.
Удаление кератомы Цена
Кератома, удаление лазером которой является сравнительно недорогим, может быть удалена за разную стоимость: диапазон цен на удаление кератом лазером определяется количеством подлежащих удалению кожных дефектов, их глубиной, сложностью и другими характеристиками.
Наш центр эпиляции и косметологии «SkinLazerMed» специализируется на проведении широкого спектра процедур, в которых задействована лазерная технология. Мы гарантируем качественное и безболезненное удаление кератомы непосредственно в день обращения.
Как проходит процедура Лазерное удаление кератомы?
Удаление кератомы таким способом имеет в основе лазерный луч, воздействующий на пораженную область кожного покрова.
- Перед началом процедуры врач-дерматолог собирает анамнез, выясняет особенности состояния здоровья пациента, возможные противопоказания к данным манипуляциям, переносимость медицинских препаратов. Эти данные позволяют установить оптимальную мощность лазерного луча и длительность его воздействия, что позволяет провести удаление за одно посещение.
- В оборудование, предназначенное для воздействия, встроена мощная охлаждающая система, это объясняет комфортность лазерного удаления кератомы. Однако при пожелании пациента может быть проведён подкожный укол анестетика для того, чтобы во время сеанса гарантированно не возникли дискомфортные ощущения.
- Когда речь идёт о таком заболевании, как кератома, удаление лазером представлено ступенчатым «выпариванием» пораженной ткани до тех пор, пока лучом не будет достигнут здоровый слой кожи. Во время такой процедуры кровотечения возникают крайне редко, однако на пораженном участке появляется маленькая ранка. Она обрабатывается антисептическими лекарствами.
- Удалённое образование – кератома, удаление лазером которой должно проводиться только высококвалифицированным специалистом, должно контролироваться врачом ещё в течение нескольких недель.
Клиника SkinLazerMed выполнит лазерное удаление кератомы по доступной цене. Процедура проходит быстро, эффективно и совершенно безболезненно.
Актинический кератоз: лечение
Многие специалисты утверждают, что лечение актинического кератоза можно вовсе не проводить. Ведь патология в большинстве случае не представляет опасности для здоровья, и известны случаи регрессии. Такая терапевтическая стратегия, как наблюдение, оправдана, если единичный очаг небольшого диаметра не оказывает влияния на внешность, не рассматривается, как косметический дефект.
Однако если появляются дополнительные симптомы – изменение формы, появление болезненности, покраснение кожи вокруг очага, следует обратиться к дерматологу.
Удаление актинического кератоза – единственный способ лечения данной кожной патологии. Существует несколько методов решения проблемы. Врач определяет оптимальный из них, в зависимости от индивидуальных особенностей – числа и расположения очагов, диаметра и толщины.
- Лечение жидким азотом. Очаг прижигается веществом, после заживления ранки патология исчезает. Но из-за невозможности точного воздействия азотом кожа вокруг также может быть повреждена. Ранка заживает долго. Плюсом криодеструкции является доступная стоимость и относительная простота манипуляций.
- В некоторых случаях проводится хирургическое удаление очага. Минусом иссечения скальпелем является высокий риск образования шрама на месте воздействия. И ранка после операции достаточно долго заживает.
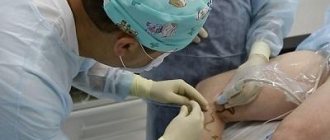
- Лазерное лечение актинического кератоза предполагает удаление патологических тканей посредством лазерной установки, широко используемой в современной дерматологии.
Именно лазерный метод считается наиболее эффективным и безопасным. На это есть свои причины:
- Прицельное воздействие.
- Высокая скорость процедуры.
- Безболезненность.
- Отсутствие рисков кровотечения и инфицирования ранки.
- Короткий реабилитационный период.
- Минимальный перечень противопоказаний.
Узнать больше об используемых в дерматологии способах лечения солнечного кератоза, о преимуществах лазерного метода вы можете на очной консультации в спциализированном медицинском Центре диагностики родинок «Лазерсвіт». Мы предлагаем высококвалифицированную помощь в диагностике, лечении и профилактике кожных патологий разного вида. Будем рады помочь вам.
Введение
В последние годы резко возросла частота кожных заболеваний, возникновение которых связывают с ультрафиолетовым излучением. К таким заболеваниям в первую очередь следует отнести актинический кератоз (АК), также известный как солнечный кератоз, который является наиболее распространенным предраковым новообразованием кожи [1, 2]. Первые упоминания АКТ относятся к концу ХIХ в., но уже к началу ХХ в. заговорили о злокачественном потенциале данного заболевания [5]. Умеренно выраженный АК встречается часто с преобладанием 15,4 и 34% мужчин и 5,9 и 18,2% женщин в 40- и 70-летнем возрасте соответственно. Высокая частота встречаемости АК в первую очередь связана с накопительным эффектом от пребывания на солнце или облучении в солярии, т.е. вовсе не обязательно получать солнечные ожоги, достаточно в течение ряда лет получать обычную для среднестатистического человека дозу солнечного облучения открытых участков кожи.
В связи с преимущественным поражением кожи лица, шеи, тыла кистей у пациентов развиваются косметические, личностные, психологические и социальные проблемы.
Основные факторы риска: пожилой возраст, светлый тон кожи, частая инсоляция в течение жизни и длительные иммуносупрессии [6, 8, 9]. Важно отметить, что хотя в массе случаев АК не превращается в инвазивный плоскоклеточный рак кожи, большинство инвазивных плоскоклеточных карцином развивается на месте АК [10].
Диагностика АК
В настоящее время для диагностики АК используется множество методов, среди них – гистологическое исследование, цитологическое исследование кожи, УЗИ кожи, дерматоскопическое исследование. Обычно АК диагностируется клинически и подтверждается с помощью цитологического, а также дерматоскопического или ультразвукового (УЗИ) исследований. Когда клинический диагноз сомнителен или в случаях клинических признаков, указывающих на злокачественное перерождение АК, необходимо гистологическое исследование.
Микроскопически АК характеризуется пролиферацией интраэпидермальных кератиноцитарных атипий (крупных плеоморфных и гиперхромных ядер) с потерей полярности и митотических показателей. Эти клетки сходны с кератиноцитами в инвазивном плоскоклеточном раке кожи, что и приводит в дальнейшем к перерождению ряда очагов АК [3]. Частота встречаемости инвазивной плоскоклеточной карциномы у больных АК, по разным источникам, составляет 5–20% в течение 10–25 лет, а скорость преобразования АК в плоскоклеточный рак – 0,1–0,24% в течение 1 года. Установлено, что 8,4–100% больных инвазивной плоскоклеточной карциномой на открытых участках кожи имели в анамнезе АК [3].
Клиническая картина
Клинически АК проявляется в виде единичных или множественных эритематозных, слегка инфильтрированных пятен небольших размеров округлых или овальных очертаний, покрытых плотно прилегающими серыми или желтовато-коричневыми чешуйками, после удаления которых обнаруживается сосочковая, иногда эрозированная поверхность.
Методы лечения АК
С учетом вышерассмотренных фактов актуален вопрос о лечении АК. В соответствии с российскими, американскими и европейскими клиническими рекомендациями на сегодняшний день существует несколько методов лечения АК. Выбор метода лечения определяется числом пораженных участков, их размером, продолжительностью заболевания и локализацией очага поражения, а также зависит от сопутствующих заболеваний, желаемых косметических результатов и пожеланий пациента. Методы лечения АК включают хирургическое иссечение, кюретаж и электрокоагуляцию, лазерную деструкцию, фотодинамическую терапию, аппликацию мази с 5-фторурацилом, криодеструкцию. Важность излечения АК объясняет такой широкий диапазон применяемых методов. В то же время каждый из используемых методов имеет ряд недостатков.
Хирургический метод лечения используется исключительно редко и только в том случае, когда АК представляет собой плотную бляшку с возможностью более глубокой инвазии. Выбор данной методики обычно обусловлен наличием признаков, указывающих на высокую вероятность развития плоскоклеточного рака. После иссечения пораженного участка накладывается косметический шов, однако вероятность косметических дефектов при данном методе очень высока.
Кюретаж – это разновидность хирургического вмешательства удаления образования с помощью выскабливания. Данный метод считается сильно устаревшим и редко используется для лечения АК в связи с недостаточной его эффективностью, а также часто возникающих косметических дефектов кожи после его проведения, длительностью восстановления кожных покровов и частой инфицированностью зоны его проведения в связи с недостаточным соблюдением пациентами рекомендаций врача по уходу за соответствующей зоной.
Электрокоагуляция – это деструкция, или разрушение образования путем прижигания высокочастотным электрическим током. Эффективность данного метода для лечения АК не подтверждена клиническими исследованиями, при этом высока вероятность образования рубцов.
Дермабразия используется для лечения множественного АК. Применяются алмазные фрезы или проволочные щеточки со скоростью вращения в диапазоне от 800 до 33 тыс. об/мин, неудобство метода заключается в том, что пациент должен находиться в стационаре минимум неделю.
Широко известны три вида медикаментозного лечения АК: аппликации мази с 5-фторурацилом – действие препарата направлено на нарушение синтеза ДНК, угнетение деления патологических клеток; применение имиквимода – действие препарата направлено на стимуляцию синтеза интерферона: вещества, уничтожающего раковые и предраковые клетки. Лечение данным препаратом длится около 4 месяцев; гель с диклофенаком и гиалуроновой кислотой назначают при высокой чувствительности кожи к другим видам лекарств. Активным компонентом в этом случае выступает диклофенак, его действие направлено на предотвращение появления плоскоклеточных карцином.
Данные методы лечения не учитывают пролиферативной способности клеток, определяющей их способность к инвазии, что приводит к рецидиву болезни. Криодеструкция – метод, основанный на локальном воздействии низких температур на пораженные ткани, однако очаг поражения не всегда ограничивается пораженными клетками и часто страдают здоровые ткани. Изменения, происходящие в клетках, связаны с преобразованием, которому подвергается вода в клетке: при охлаждении она превращается в лед прямо в тканях, соответственно, клетки ткани сдавливаются льдом. Кристаллы льда по мере образования вращаются вокруг центра кристаллизации и буквально «разрезают» клеточные и внутриклеточные мембраны. На время замораживания останавливается кровообращение, доставка кислорода, питательных веществ, все биохимические реакции прекращаются и клетки гибнут. К тому же при замораживании происходит скачок осмотического давления, который клетки не могут перенести. Воздействие холода приводит к необратимому разрушению тканей – некрозу. Однако в отличие от лазерной терапии данный метод не дает возможности определить нужную глубину поражения тканей, в результате чего страдают здоровые ткани, что увеличивает срок регенерации кожных покровов.
Лечение с помощью лазерной деструкции (СО2 лазером) АК происходит методом шлифовки верхних слоев кожи, применяется только при начальных стадиях заболевания, имеет ряд противопоказаний, связанных с наличием сопутствующих заболеваний (сахарный диабет, аутоиммунные заболевания, псориаз и т.д.), пожилого возраста [11–24]. Кроме того, косметические проблемы, возникающие после применения указанных методов лечения, в значительной мере усугубляют социально-психологические, межличностные отношения для большинства больных, часто вызывая тревогу и снижение качества жизни.
Фотодинамическая терапия решает вопрос неблагоприятных косметических последствий [25] и более остальных соответствует требованиям врача и пациента, однако экономические затраты по обеспечению медицинских организаций лазерными установками и фотосенсибилизаторами ограничивают ее широкое применение. В последние 20 лет особое внимание привлекает возможность применения гипертермии, в частности лазериндуцированной термотерапии (ЛИТТ) как самостоятельной органосохраняющей лечебной технологии при некоторых сóлидных опухолях человека. Метод ЛИТТ основан на локальном прогревании новообразования до 43–45°С с помощью лазера, длина волны которого имеет диапазон от 800 до 1064 нм.
В результате воздействия лазерного излучения на ткань происходит избирательное нагревание атипичных клеток, связанное с измененной структуры сосудистого русла в области новообразования, что приводит к образованию микротромбоза в пораженной области и как следствие – к гипоксии атипичных клеток, что в свою очередь запускает процессы некроза и апоптоза. Известно, что ЛИТТ позволяет достигать стабильно высокого цитодеструктивного действия на активно пролиферирующие клетки при минимальном повреждении окружающих здоровых тканей. В литературе имеются сообщения об эффективности ЛИТТ при базально-клеточном раке, саркоме Капоши, при этом подчеркивается, что метод в отличие от хирургического иссечения не инвазивен, по сравнению с химиотерапей не токсичен, а в отличие от лучевой терапии не является ионизирующим излучением и дает лучший косметический эффект [26, 27]. Важно отметить, что данные об исследованиях, посвященных изучению ЛИТТ при АК, в доступной литературе отсутствуют.
Распространенность заболевания, угроза трансформации в злокачественный процесс, осознание пациентом косметической неприемлемости, неблагоприятное влияние на психоэмоциональную сферу и социальную адаптацию обусловливают актуальность данной проблемы и необходимость разработки новых эффективных средств и схем лечения [5, 26, 28, 29].
Клинический случай
Пациентка К. 1945 г.р., пенсионерка. Поступила в январе 2022 г. в отделение дерматовенерологии и дерматоонкологии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с жалобами на пятно на коже правой щеки. Считает себя больной с июня 2016 г., когда без видимых причин отметила появление красного пятна размером 0,3×0,2 см на коже правой щеки, которое постепенно увеличивалось в размере. В течение жизни в весенне-летний период солнцезащитных средств не использовала. При осмотре: на коже правой щеки бляшка ярко-розового цвета округлой формы с четкими границами и диаметром 0,7×0,6 см, поверхность которой покрыта чешуйками и коркой (рис. 1). Общее состояние удовлетворительное.
Результаты цитологического исследования: изменения в дерме представлены дисплазией кератиноцитов и гиперкератозом.
При УЗИ образования АК выявлено увеличение толщины эпидермиса в виде полосы повышенной эхогенности и гипоэхогенной зоны, занимающей треть дермы, соответствующей солнечному эластозу. На основании жалоб, анамнеза, клинической картины патологического процесса, данных обследования установлен диагноз «актинический кератоз, эритематозная форма».
Больной проведена ЛИТТ, в качестве источника лазерного излучения применяли полупроводниковый лазерный аппарат ЛАМИ (регистрационный номер 29/10020203/5212-03 [20.05.2003], код – ОКП 944420, класс – IIA, длина волны – 1064 нм, мощность излучения на конце световода – 2,5 Вт).
Для подведения света использовался гибкий кварцевый моноволоконный световод диаметром 0,06 см. С целью измерения мощности лазерного излучения на выходе световода применяли дозировщик мощности ДИ-6А. Оценка температурного поля и достигаемой при воздействии лазерного излучения температуры проводилась до начала исследования с помощью ИК-камеры CEDIP.
Предварительно провели внутрикожную инфильтративную анестезию области новообразования 0,5 мл 2%-ным раствором лидокаина. Спустя 5 минут торцевой конец световода подвели к поверхности опухоли на 0,2 см без непосредственного соприкосновения с поверхностью кожи. Воздействие осуществлялось 10 минут. Непосредственно в процессе и сразу после проведения процедуры ЛИТТ в области очага поражения отмечены признаки гиперемии и незначительный отек окружающих тканей. Переносимость лечения была удовлетворительной. Изменения общего состояния не наблюдалось. Через 3 дня на месте деструкции очага визуализировалось незначительное шелушение кожного покрова, субъективные ощущения отсутствовали.
Эффективность ЛИТТ определялась по окончании сеанса терапии, через 24 часа, на 3-и сутки после лечения, а также через 3, 6 и 12 месяцев.
Оценка эффективности лечения проведена по следующим критериям:
- регресс очага – отсутствие видимого и пальпируемого очага с подтверждением отсутствия атипичных клеток цитологическим или гистологическим исследованиями;
- частичный регресс – уменьшение размеров более чем на 50% или видимом отсутствии очага поражения, но при обнаружении атипичных клеток в цитологическом или биопсийном материале;
- отсутствие эффекта – уменьшение размеров очага поражения менее чем на 50%, состояние без изменений и увеличение размеров очага поражения.
При оценке косметического эффекта учитывалось наличие или отсутствие рубца, атрофии, уплотнения кожи, пигментации или гипопигментация, гиперемии.
Через 3 месяца после лечения на месте ранее существовавшего очага АК сформировался участок застойной гиперемии фиолетово-розового цвета, дерматоскопически в поле зрения визуализировалась псевдосетка с очагами гиперпигментации, ветвящимися структурами, формирующими округлый очаг с четкими границами и «изрезанными» краями, при УЗИ области ранее существовавшего образования в зоне эпидермиса отсутствовала полоса повышенной эхогенности и гипоэхогенная зона в области дермы.
Через 6 месяцев в области пролеченного очага АК клинически сохранялся участок гиперемии розового цвета. Через 12 месяцев клинически сохранялась незначительная гипопигментация в области ранее существовавшего очага АК (рис. 2). Цитологически отсутствовала дисплазия кератиноцитов и гиперкератоз.
Косметический результат был расценен как хороший (сохранялся участок незначительной гипопигментации).
С целью профилактики появления новых очагов АК пациентке было рекомендовано избегать инсоляции и при выходе на солнце использовать солнцезащитные кремы с максимальным фактором защиты.
Заключение
Распространенность заболевания, угроза трансформации в злокачественный процесс, осознание пациентом косметической неприемлемости, неблагоприятное влияние на психоэмоциональную сферу и социальную адаптацию обусловливают актуальность данной проблемы и необходимость разработки новых эффективных средств и схем лечения.
Считаем, метод ЛИТТ интересным для дальнейшего изучения в отношении лечения АК.