Нейродермит (или атопический дерматит) – распространенное заболевание кожи, сопровождающееся зудом и воспалением кожных покровов. Среди всех аллергических заболеваний кожи нейродермит встречается в 25-30% случаев. Чаще атопический дерматит встречается у женщин, также болезни более подвержены жители крупных мегаполисов с неблагоприятными экологическими условиями. Неправильное питание, загрязнение окружающей среды приводят к росту заболеваемости аллергиями во всем мире. Лечение нейродермита обычно требует времени и комплексного применения медикаментозных и немедикаментозных методов.
Причины возникновения
Атопический дерматит – это заболевание с наследственной предрасположенностью. Основные факторы развития болезни:
- Атопическая аномалия конституции (предрасположенность организма к чрезмерной ответной реакции при контакте с аллергенами).
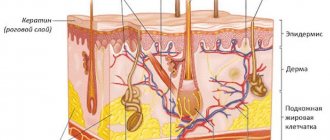
- Особенности состояния кожи, ослабление ее барьерной функции.
- Неблагоприятное течение беременности, родов (фактор развития болезни у ребенка).
- Нерациональное вскармливание на первом году жизни (в том числе, ранний отказ от грудного вскармливания).
- Нарушения работы органов пищеварительной системы: дисбактериоз, дискинезия желчевыводящих путей.
- Нарушение регуляции со стороны центральной нервной системы.
- Стресс, психотравмирующие ситуации.
- Переутомление.
- Вредные привычки (курение, злоупотребление алкоголем)1.
Риск развития нейродермита у ребенка, оба родители которого страдают аллергическими заболеваниями (бронхиальная астма, аллергический ринит, крапивница) может достигать 75%, поэтому очень важно следить за состоянием его кожи с первых дней жизни. Различные аллергены провоцируют обострения нейродермита:
- шерсть домашних животных;
- антибактериальные препараты;
- ароматизаторы;
- пыльца растений;
- клещи домашней пыли.
Атопический дерматит также обостряется при инфекциях верхних дыхательных путей в период сезонных вспышек ОРВИ.
Диагностика
Диагностика нейродермита у врача-дерматолога не вызывает затруднений. Это связано с наглядной клинической картиной. Изначально проводится сбор анамнеза. В процессе беседы с пациентом доктор, прежде всего, интересуется наличием атопических заболеваний у родственников. Также его будут интересовать другие вопросы в частности:
- Сезонность обострений патологии.
- Негативные реакции на вакцинацию.
- Наличие аллергических реакций.
Важным для постановки диагноза является общий анализ крови. Прежде всего, оценивают уровень эозинофилов и лейкоцитов, а также показатели СОЭ. Дополнительно выполняют кожные пробы и посевы. Также проводят иммунограмму, которая позволяет оценить основные показатели иммунной системы. При проведении диагностики могут быть назначены и другие исследования, чтобы исключить чесотку, псориаз, экзему и прочие заболевания с похожими симптомами.
Для диагностики наличия сопутствующих хронических заболеваний обязательно назначают консультации у узкопрофильных специалистов. По их рекомендации проводятся требуемые лабораторные и инструментальные исследования. Обязательно пациенты проходят психологическое обследование. Это позволяет подтвердить или исключить наличие сбоев в работе вегетативной нервной системе.
Симптомы
Нейродермит может протекать остро, подостро или хронически с обострениями3. Существует несколько критериев, позволяющих распознать заболевание:
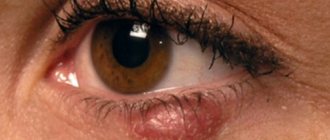
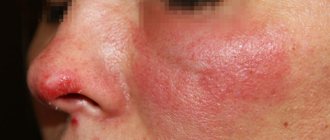
- Многообразие высыпаний на коже. Отмечается покраснение кожных покровов, появление пятен разной формы, чешуек, корок, участков утолщения кожи, усиления кожного рисунка, шероховатостей, нарушений пигментации. Выраженность и разновидность элементов сыпи зависят от формы, степени тяжести болезни3.
- Симметричность высыпаний. Чаще всего высыпания встречаются на коже лица, головы, шеи, плеч, голеней, локтевых и подколенных ямок. Сыпь может быть распространенной или ограниченной.
- Длительное течение с периодическими обострениями. Начало обычно в детском или раннем юношеском возрасте. Болезнь протекает с периодами ремиссий и обострений.
- Изменение характера сыпи с возрастом. По мере взросления высыпания меняют свое месторасположение. Воспалительные элементы уступают участкам сухости и утолщения кожи.
- Сильный зуд. Зуд имеет изматывающий характер, усиливается ночью, приводит к нарушению сна.
- Присоединение вторичной инфекции кожных покровов происходит из-за расчесывания сыпи.
- Бледность, сухость кожи, тусклость волос, шелушение на веках (так называемое «атопическое лицо»).
- Наличие других заболеваний аллергического генеза (астма, сезонный ринит).
Проявления нейродермита меняются с возрастом. В период младенчества течение болезни острое, отмечается покраснение кожи, отечность, экссудация с последующим образованием корочек. С третьего года жизни нейродермит у детей протекает в хронической форме с явлениями сухости и утолщения кожи2. Характерно покраснение кожи, наличие зудящих папул, участков шелушения, нарушение пигментации. При тяжелом течении может сопровождаться бактериальной инфекцией с появлением гнойничков, повышением температуры тела и общей интоксикацией организма. Атопическая катаракта и нарушение зрения – редкое осложнение тяжелого атопического дерматита, встречающееся примерно у 1% больных.
Симптоматика
Симптомы нейродермии – зудящая сыпь на кожных покровах. При расчесывании кожных покровов возникают риски нарушения их целостности. Из-за этого возникают риски проникновения бактерий и развития воспаления. В таких случаях необходимо использовать антисептические препараты, которые сейчас можно приобрести в аптеках или заказать по интернету с доставкой по указанному адресу.
Патология может затрагивать небольшие участки кожных покровов, но в тяжелых случаях наблюдаются большие по площади повреждения. Если они встречаются в нескольких местах, то диагностируют распространенный атопический дерматит. На коже, когда развивается нейродермит, фото это подтверждают, вначале появляются бляшки, которые состоят из мелких папул. Дополнительно возникает ощущение повышенной сухости, а визуально кажется, что кожные покровы присыпаны мукой.
Поскольку сыпь на коже постоянно зудит, то могут со временем появляться следы расчесов. Избежать этого можно, если использовать купить специальные препараты. Сегодня они часто реализуются в аптеках по акциям, поэтому стоят дешево.
Лечение
Поскольку нейродермит – это хроническое заболевание, он требует длительного комплексного лечения. Основные направления терапии:
- Ограничение контакта с аллергенами. Важно соблюдать диету, исключающую пищевые аллергены. К ним чаще всего относятся цитрусовые, кофе, яйца, копчености, продукты, содержащие красители, ароматизаторы. В жилых помещениях нужно избавляться от грибковой плесени, пылевых клещей.
- Коррекция фоновых заболеваний. Поскольку на развитие нейродермита влияет состояние центральной нервной системы и желудочно-кишечного тракта, необходимо обеспечить их нормальную работу. Следует избегать стрессов, соблюдать режим сна и отдыха, придерживаться сбалансированного питания. При необходимости применять ферментные препараты, прокинетики.
- Медикаментозное лечение. Применяют седативные и антигистаминные препараты, эмоленты, витамины, глюкокортикостероиды (при внезапных, тяжелых обострениях под контролем врача). Для местного лечения воспаленной кожи используют увлажняющие, противозудные мази и гели. В их составе часто встречаются такие компоненты, как ментол, анестезин и деготь. При бактериальных инфекциях кожи назначаются мази с антибиотиками1.
В комплексном лечении могут использоваться физиотерапевтические процедуры – фототерапия, лазеротерапия, плазмаферез.
Цетрин при нейродермите
Цетрин – антигистаминное средство второго поколения, применяющееся при острых и хронических аллергических заболеваниях. Действующее вещество – цетиризина гидрохлорид – блокирует Н1-гистаминовые рецепторы4. Это препятствует развитию аллергических реакций, результатом которых являются покраснение, отечность кожи, сильный зуд.
Преимущества препарата:
- Практически не вызывает сонливости в терапевтической дозировке.
- Применяется по 1 таблетке (10 мг) 1 раз в сутки вне зависимости от приема пищи.
- Начинает действовать через 20 минут после приема.
- Эффект сохраняет до 3 суток после последнего приема препарата.
- Подходит для применения у детей старше 6 лет4.
Цетрин подходит для лечения обострений нейродермита у взрослых и детей. Он облегчает зуд, выраженность гиперемии кожи, улучшает качество жизни людей, страдающих атопическим дерматитом1.
Атопический дерматит (нейродермит)
Атопическим дерматитом называется хроническое заболевание, развивающееся у лиц, имеющих генетическую предрасположенность к атопии. Клинически это проявляется характерным расположением очагов кожного поражения, их интенсивным зудом и развитием на коже из-за расчесывания вторичных изменений. Детскую форму атопического дерматита чаще называют детской экземой, заболевание у взрослых принято именовать нейродермитом. Симптомы и течение:
В подавляющем большинстве случаев (около 90 %) первые симптомы этого заболевания наблюдаются в возрасте до пяти лет, причем больше половины заболевших — грудные дети. Главным симптомом атопического дерматита при любом характере высыпаний является сильнейший кожный зуд. Поражения кожи при этом могут иметь очаговый либо разлитой характер.
Выделяют три основных стадии заболевания: младенческую (до двух лет), детскую (2-12 лет), взрослую (старше 12 лет). Высыпания в эти периоды отличаются: так, до двухлетнего возраста они обычно имеют вид пузырьков (везикул), которые могут сливаться в мокнущие участки, образуя затем корки. Располагаются они в основном на руках, ногах и лице, а к двум годам сосредотачиваются в складках конечностей, на шее и запястьях. В возрасте от двух лет атопический дерматит чаще проявляется шелушением и раздражением, а также растрескиванием кожных покровов. Очаги поражения имеют очерченные границы, кожный рисунок на них четко выражен. Характерным признаком болезни является наличие на коже гиперпигментации после исчезновения высыпаний.
Во взрослом периоде при отсутствии адекватного лечения высыпания могут покрывать практически всю верхнюю часть тела, образуя крупные очаги. Для хронической формы заболевания характерны также гиперемия подошв (так называемая ‘зимняя стопа’), сопровождающаяся их трещинами и шелушением, частичное выпадение волос на затылочной части головы, образование складки на нижнем веке (‘синдром Моргана’).
В период между обострениями болезнь может проявлять себя лишь небольшими шелушащимися пятнами розового цвета и едва заметными трещинами в области мочек ушей.
Болезнь имеет тенденцию к нарастанию, особенно у маленьких детей. У них она развивается чаще всего на фоне экссудативного диатеза, связанного с врожденной аномалией. Важную роль играет внутриутробная сенсибилизация плода из-за однообразного питания беременной женщины с ежедневным употреблением большого количества продуктов — аллергенов.
Установлено, что наиболее часто ими являются: коровье молоко (до 2-3 литров в день), куриные яйца, рыба, злаки (особенно пшеница, овес, гречка), овощи (томаты), фрукты и ягоды (цитрусовые, виноград, клубника, орехи). На предрасположенность к аллергическим заболеваниям организма будущего ребенка влияет неблагоприятное течение беременности — токсикозы, инфекционные заболевания, нервные переживания и стрессы, нерациональный режим. На развитии кожных проявлений у грудных детей грудного возраста нередко сказывается раннее введение прикорма и искусственное вскармливание.
У детей старше аллергены могут проникать не только через желудочно-кишечный тракт, но и через дыхательные пути, кожу. Это вещества окружающей среды — комнатная пыль, пыльца различных растений и цветов, шерсть, запахи духов, красок и т.д. С возрастом проявления заболевания как правило уменьшаются.
К 3-5 годам большинство детей выздоравливают, но примерно у трети экзема переходит в нейродермит. В эпидермисе значительно снижается количество жирных кислот и воска, уменьшается потоотделение. Кожа приобретает желтовато-серый цвет, становится сухой, шероховатой, нередко шелушится, волосы — тонкими и тусклыми.
Важную роль в проявлении нейродермита у взрослых играют нарушения функционального состояния различных отделов нервной системы. Продолжительность заболевания исчисляется десятилетиями.
Выделяют две формы нейродермита. При ограниченном нейтродермите процесс локализуется преимущественно на шее, в подколенных ямочках, локтевых сгибах, пахово-бедренных складках. При диффузном нейродермите в процесс могут вовлекаться любые участки кожного покрова. Пораженную поверхность покрывают чешуйки, кровяные корочки и трещины. Для обеих форм типичны узелки цвета кожи, имеющие склонность к слиянию и образованию сплошной инфильтрации. А также резкий, иногда нестерпимый зуд с расчесами, оставляющими нередко мелкие рубчики.
Довольно часто нейродермит осложняется пиококковой инфекцией, чаще в форме различных стрептостафилодермий. У детей возможно самое тяжелое осложнение — герпетиформная экзема Капоши, возникающая в результате инфицирования вирусом простого герпеса.
Лечение:
Заболевание самостоятельно разрешается в сухом, жарком климате (Средняя Азия, Крым). Важное значение имеет нормализация режима, покой, диетотерапия, устранение аллергенов и лечение сопутствующих заболеваний. Рекомендовано назначение общих средств (антигистаминные, десенсибилизирующие, пирогенные препараты, стимуляторы, витаминотерапия), физиотерапевтические методы воздействия и др. Наружно-кортикостероидные и дегтярные мази.
Важным направлением в лечении атопического дерматита является создание оптимального психоэмоционального окружения. Необходимо учитывать, что эмоциональный стресс может провоцировать зуд.
Диета
Прежде всего необходимо исключить:
мясные и рыбные бульоны, жареное мясо, шоколад, какао, цитрусовые (лимоны, мандарины, апельсины, грейпфруты), землянику, черную смородину, дыню, мед, гранаты, орехи, грибы, рыбную икру, пряности, копчености, консервированные и другие продукты, содержащие добавки консервантов и красителей.
Целесообразно добавление в пищевой рацион растительного масла (подсолнечное, оливковое и др.) до 30 г в сутки в виде приправ к салатам. Назначается витамин Ф-99, содержащий комбинацию линолевой и линоленовой кислот — в высоких дозах (4 капсулы 2 раза в день), или в средних (1-2 капсулы 2 раза в день). Препарат особенно эффективен у взрослых.
Медикаментозное лечение
Проводится строго индивидуально и может включать транквилизаторы, антиаллергические, противовоспалительные и дезинтоксикационные средства.
Следует отметить, что при атопическом дерматите предложено большое количество методов и средств (гормоны, цитостатики, интал, аллергоглобулин, специфическая гипосенсибилизация, ПУВА-терапия, плазмаферез, акупунктура, разгрузочно-диетическая терапия и др.). Однако наибольшее значение имеют в практике медикаменты, оказывающие противозудный эффект, — антигистаминные препараты и транквилизаторы.
Антигистаминные препараты назначают для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме (астма, ринит).
Применяя ежедневно антигистаминные препараты первого поколения (супрастин, тавегил, диазолин, феркарол), необходимо помнить, что к ним развивается быстрое привыкание. Поэтому эти препараты следует менять каждые 5-7 дней. Проникая через кровь в ткань мозга, препараты первого поколения вызывают успокаивающий эффект, поэтому их не следует назначать учащимся, водителям и всем тем, кто должен вести активный образ жизни, так как снижается концентрация внимания и нарушается координация движений.
Препараты второго поколения — лоратодин (кларитин), астемизол, эбостин, цетиризин, фексофенадин.
Гормоны применяются ограниченно и при распространенных процессах, а также нестерпимом, мучительном зуде, не устраняемом другими средствами. Гормоны (лучше метипред или триамцинолон) даются на несколько дней для снятия остроты приступа с постепенным снижением дозы.
При распространенности процесса и явлений интоксикации применяется интенсивная терапия с использованием внутривенных средств (гемодез, реополиглюкин, полийонный раствор, физиологический раствор и др.). Хорошо зарекомендовали себя гемосорбция и плазмаферез (специальные методы очистки крови).
В лечении упорного атопического дерматита весьма полезным вспомогательным методом может оказаться световая терапия. Ультрафиолетовый свет требует всего 3-4 процедуры в неделю и имеет мало побочных эффектов.
При присоединении инфекции применяются антибиотики широкого спектра. Назначаются эритромицин, рондомицин, вибрамицин в течение 6-7 дней. В детском возрасте препараты тетрациклинового ряда (тетрациклин, доксициклин) назначаются с 9 лет. Осложнение герпетической инфекцией является показанием к назначению ацикловира или фамвира в возрастных дозировках.
В терапию осложненной формы атопического дерматита необходимо включать, особенно у детей, ферментные препараты (абомин, фестал, мезим-форте, панзинорм) и различные эубиотики (бифидумбактерин, бактисубтил, линекс и др.). Эубиотики лучше назначать по результатам микробиологического исследования кала на дисбактериоз.
Хороший эффект оказывает и назначение антиоксидантов, особенно аевита и веторона.
Наружное лечение проводится с учетом остроты воспалительной реакции, распространенности поражения, возраста и сопутствующих осложнений местной инфекцией.
В острой стадии, сопровождающейся мокнутием и корками, применяются примочки, содержащие противовоспалительные, дезинфицирующие препараты (например, жидкость Бурова, настой ромашки, чая). После снятия явлений острого воспаления применяют кремы, мази и пасты, содержащие зудоуспокаивающие и противовоспалительные вещества (нафталанская нефть 2-10%, деготь 1-2%, ихтиол 2-5%, сера и др.).
Широкое применение в наружной терапии получили гормональные препараты. Среди них можно назвать целестодерм (крем, мазь), целестодерм с гарамицином и тридерм (крем, мазь), элоком (крем, мазь) и адвантан.
Профилактика:
Если у будущей матери есть аллергические заболевания, то во время беременности необходимо соблюдать диету, ограничить применение лекарственных препаратов, особенно внутривенного вливания глюкозы. Кормящая мать должна находиться на строгой диете с исключением пищевых аллергенов, а ребенок — получать правильный гигиенический уход (купать только с детским мылом, исключить стирку белья синтетическими порошками, избегать укутываний и т.д.).
Требуется индивидуальный подход к проведению профилактических прививок, введению препаратов крови и некоторых лекарственных средств, способствующих дальнейшей аллергизации больного.