Микроспория и ее профилактика
Микроспория (более известная в народе под названием «стригущий лишай») – заразное заболевание, передающееся человеку от больных домашних животных. Вызывает болезнь, принадлежащую к группе дерматофитий, микроскопический грибок рода Microsporum (с древнегреческого название буквально переводится как «мелкий посев»), микроорганизм поражает коду, волосы, а в некоторых случаях и ногтевые пластины больного.
Микроспория
Заболевание очень распространено, например, на территории только Приморского края ежегодно регистрируется 600 – 800 случаев. Увеличение числа заболевших характерно для летнего периода, что связано, во-первых, с прибавлением потомства у кошек и собак, во-вторых, с ростом возможностей контактировать с зараженным животным. Конец августа – период усиленного распространения микроспории, пик активности – октябрь/ноябрь.
Чаще всего микроспорией заболевают дети (дошкольники и школьники), на эту категорию населения приходится 90 % всех случаев. Вступая в контакт с больным животным, один ребенок свободно распространяет заразную болезнь среди других детей, с которыми он общается, так заболевание приобретает массовый характер. Как правило, чаще всего источником инфицирования являются бездомные животные, обычно это собаки и кошки, значительно реже заражение происходит от грызунов, кроликов или лисиц. Заболевшие люди с поражением кожи в области волосистой части головы представляют наибольшую эпидемиологическую опасность, потому что эта форма микоза диагностируется не сразу, представляет определенные трудности в лечении.
Симптомы и клиническая картина
Первые признаки проявления грибкового поражения зависят от локализации инфекционного очага. Симптоматика на гладкой коже отличается от проявлений грибка на волосяных структурах. Клиническая картина у детей может быть схожа со взрослым течением и отличаться от такового.
Симптомы поражения гладкой кожи
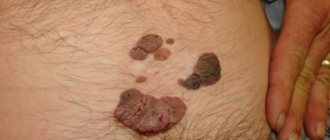
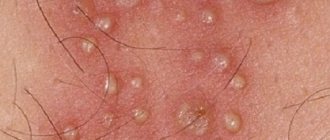
Микроспория гладкой кожи характеризуется образованием пятна с чётко очерченными границами. По мере развития недуга такое пятно увеличивается в диаметре. Край пятна напоминает очерченный валик, возвышающийся над поверхностью кожи, имеющий пузырчатую структуру с корочками, узелками. Центр пятна представляет собой очаговый воспалительный процесс с розовым оттенком и выраженным шелушением. Количество кольцевидных очагов при поражении гладкой кожи от 1 до 3, а диаметр варьируется от 0,5 до 3,5 см. Чаще очаги регистрируются на шее, лице, плечах либо предплечьях. К существенным симптомам относится умеренный зуд, шелушение.
У детей в период новорождённого или у молодых женщин шелушение может вовсе отсутствовать, но воспалительный процесс будет протекать более существеннее. При отягощённом аллергическом анамнезе грибок Microsporum можно принять за атопический дерматит или другие хронические заболевания кожи, поэтому не всегда своевременно выявляется и идентифицируется. Если продолжать гормональное лечение основного заболевания, грибковые колонии начинают своё интенсивное разрастание. При распространении патологического процесса на ногтевую пластину, очаг обычно локализуется по краю ногтя со стороны кутикулы. Форма заболевание характеризуется появлением белесого пятна, постепенным истончением и разрушением структуры ногтя.
Признаки грибка на коже головы
Микроспория волосистой части головы часто регистрируется у детей в возрасте от 4 до 13 лет. Частота появления у детей объясняется отсутствием в волосах особых органических кислот, которые препятствуют распространению грибковых колоний и в достаточном количестве содержатся в волосах взрослых. Если маленький пациент является носителем грибка рода Microsporum с локализацией его в волосяной части головы, то самопроизвольное излечение возможно при достижении им периода полового созревания. Интересным фактом считается редкость возникновения очагов поражения на волосяных структурах у рыжеволосых детей. Характерными признаками являются следующие проявления:
- образование 1 или 2 крупных очагов на макушке, висках или на темени;
- диаметр очагов варьируется от 2,5 до 6 см;
- форма патологического пятна может быть круглой или овальной формы;
- наличие отсевов по края очага диаметром около 1 см;
- шелушение;
- ломкость волос;
- слабый зуд.
По мере развития болезни волосы в очаге поражения обламываются и напоминают «ёжик» после стрижки. Отсюда и название «стригущий лишай». В патологическом кольце отмечается небольшая отёчность и покраснение.
Симптомы нагноительной формы
Гнойная форма характеризуется образованием очага с видимым воспалением, формированием мягких узелков синюшного оттенка. На поверхности поражённого участка кожи формируются гнойнички. При незначительном надавливании отделяется гнойный экссудат. Развитие нагноительной формы провоцирует неадекватное лечение поверхностной формы микроспории, наличие отягощённого клинического анамнеза и хронических заболеваний, запущенные формы микроспории.
Постановка диагноза микроспория только по первичным признакам и внешнему виду патологического образования может быть недостоверной. При любых сомнениях врачи прибегают к разным методам дифференциальной диагностики.
Возбудитель микроспории и пути ее распространения
Микроскопические грибы рода Microsporum – возбудители данного заболевания. Уникальный микроорганизм очень устойчив к воздействию факторов среды (температура, влага и другое), в шерсти больных животных, обломках ногтевых пластин вирус может сохраняться в течение нескольких лет.
Признаки микроспории у животных:
- Залысины на морде;
- Зоны облысения в области наружных ушных раковин;
- Залысины на лапах (обычно передних, реже задних).
Пути распространения заболевания:
- Контактный (при взаимодействии с больным животным или человеком);
- Контактно-бытовой (при контакте с предметами ухода за больным животным или предметами, принадлежащими зараженному человеку).
Заражение может происходить и через общую придомовую территорию (песок в песочницах, пыль на лестничных площадках).
С момента заражения до появления первых признаков болезни может пройти от 5 дней до 6 недель, сужение интервала проявления микроспории обычно связано с низким иммунитетом, плохим выполнением требований личной гигиены. Зачастую первые признаки заболевания остаются незамеченными.
Главным симптомом присутствия в организме возбудителя микроспории является розово-красное пятно с отечностью и четкими границами. Со временем пятно увеличивается в размерах и инфильтрируется. Вокруг пораженной зоны образуется валик из мелких пузырьков или корок. Если заражение находится в волосистой части головы, прорастая грибок поражает волосяные фолликулы и вызывает их ослабление, в следствие чего волосы обламываются у корней.
Микроспория
Микроспория
Потекаев Н.Н.
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Микроспория — грибковое заболевание из группы дерматофитий, при котором поражаются кожа и волосы, а в исключительно редких случаях и ногтевые пластинки. Название этого микоза происходит от имени его возбудителя — гриба рода Microsporum, относящегося к дерматофитам. Заболевание известно также как “стригущий лишай” (термин объединяет микроспорию и трихофитию), что обусловлено особенностями его клинической картины.
Этиология
Возбудителя микроспории впервые описал Gruby в 1843 г. Ученый обнаружил на поверхности пораженного волоса чехлик из мелких спор и дал грибу название Microsporum audouinii в честь покойного доктора Аudouin. Впрочем открытие автора не было оценено по достоинству, и пользовавшиеся большим авторитетом дерматологи (в частности, Bazin) отождествили микроспорию с трихофитией. Восстановить истину удалось Sabouraud в 1893 г., который, тщательно изучив биологию возбудителя микроспории, указал признаки, отличающие этот микоз от трихофитии. В России микроспория впервые была описана С.Л.Богровым в 1912 г.
В настоящее время известно более двадцати видов гриба Microsporum. Из них в качестве патогенов выделяют следующие:
- M. distorum, M. rivalieri, M. langeronii.
- Зоофильная группа —
- M. canis, M. nanum, M. persicolor.
- Геофильная группа — M. gypseum, M. cookeii, Keratynomyces ajelloii.
Из перечисленных видов лишь M.canis (seu lanosum) в последние годы стал практически единственным возбудителем микроспории. Не случайно его называют грибом-космополитом.
Попав на кожу, возбудитель внедряется в нее и начинает размножаться. При расположении вблизи устьев волосяных фолликулов споры гриба прорастают, приводя к поражению волоса. Довольно быстро распространяясь по поверхности последнего, гифы мицелия разрушают кутикулу, между чешуйками которой скапливаются споры. Таким образом, гриб окружает волос, формируя чехол, и плотно заполняет фолликулярный аппарат.
Эпидемиология
Микроспория является самой распространенной микотической инфекцией среди дерматофитий, не считая микозов стоп. Заболевание встречается повсеместно. В России ежегодно регистрируется до 100 тыс. больных микроспорией. Микоз обладает высокой контагиозностью, чаще страдают дети. В последние два десятилетия отмечен рост заболеваемости микроспорией у новорожденных [1]. Взрослые же болеют редко — преимущественно молодые женщины. Редкость заболевания микроспорией взрослых, особенно с поражением волосистой части головы, и обычно наступающее спонтанное выздоровление при начале пубертатного периода объясняется наличием в волосах взрослых людей фунгистатических органических кислот (в частности, ундициленовой кислоты). Особую опасность в эпидемиологическом плане представляют больные с поражением волосистой части головы. Это связано с тем, что данная форма микоза, во-первых, наиболее часто диагностируется несвоевременно, а, во-вторых, ее терапия сопряжена с определенными сложностями. К сожалению, данные последних эпидемиологических исследований, проводимых в России, свидетельствуют об увеличении числа больных с поражением волос [2].
Как уже было указано, самым распространенным возбудителем микроспории является Microsporum canis — зоофильный гриб, который обнаруживается у 90-97% больных. Основной источник заболевания — кошки (обычно котята), реже собаки. Заражение происходит при непосредственном контакте с больным животным или предметами, инфицированными шерстью или чешуйками. Попав в почву с пораженным волосом или чешуйкой, M.canis сохраняет жизнеспособность только в течение 1-3 мес. Таким образом, почва является лишь фактором передачи инфекции и не служит ее природным резервуаром [3]. Нередко встречается внутрисемейное распространение инфекции. При этом заражение происходит, как правило, от одного животного. Возможна передача зоонозной микроспории и от заболевших членов семьи, но это встречается достаточно редко. Имеются единичные наблюдения семей, в которых этим микозом были больны три поколения. Следует подчеркнуть, что в подобных ситуациях наибольшей опасности заражения подвергаются женщины и дети младших возрастных групп, включая новорожденных.
Клинические проявления у животных характеризуются участками облысения на морде, наружных поверхностях ушных раковин, а также на передних, реже задних, лапах. Под лампой Вуда определяется зеленое свечение. Зачастую клинически здоровые кошки могут быть миконосителями, и тогда выявить гриб помогает только люминесцентное исследование. Однако возможны ситуации, когда факт носительства не удается подтвердить ни клиническим, ни люминесцентным обследованием. В подобных случаях, а они наблюдаются у 2-3% носителей, производят посев шерсти с различных участков [4].
Заболеваемость зоонозной микроспорией неодинакова в течение года. Сезонные колебания связаны с приплодами у кошек, а также более частым контактом детей с животными в летний период. Подъем заболеваемости начинается в конце лета, пик приходится на октябрь-ноябрь, снижение до минимума наступает в марте-апреле. Возникновение в ряде районов и городов эпизоотий микроспории кошек и котят влечет формирование эпидемических очагов среди детей.
Клиника
Поскольку основным возбудителем микроспории в наше время служит Microsporum canis, то при описании клинической картины заболевания, больше внимания будет уделено зоонозной форме, нежели антропонозной.
Инкубационный период при зоонозной микроспории составляет 5-7 дней. Характер клинической картины заболевания обусловлен локализацией очагов поражения и глубиной проникновения возбудителя. Выделяют микроспорию гладкой кожи и микроспорию волосистой части головы.
Микроспория гладкой кожи
В месте внедрения гриба появляется отечное, возвышающееся эритематозное пятно с четкими границами. Постепенно пятно увеличивается в диаметре и инфильтрируется. По периферии формируется непрерывный возвышающийся валик, представленный мелкими узелками, пузырьками и корочками. В центральной части происходит разрешение воспалительных явлений, вследствие чего она приобретает бледно-розовую окраску, с отрубевидным шелушением на поверхности. Таким образом, очаг имеет вид кольца. В результате аутоинокуляции гриба в центральной части и повторного развития воспалительного процесса образуются причудливые очаги типа “кольцо в кольце”. Подобные ирисоподобные фигуры чаще встречаются при антропонозной микроспории. В процесс нередко вовлекаются пушковые волосы, что затрудняет лечение заболевания. Количество очагов при микроспории гладкой кожи, как правило, невелико (1-3). Их диаметр колеблется от 0,5 до 3 см. Местами локализации сыпи могут быть как открытые, так и закрытые участки кожного покрова, поскольку больное животное нередко греют под одеждой, берут в постель. Однако наиболее часто очаги располагаются на коже лица, шеи, предплечий и плеч. Субъективных ощущений нет или беспокоит умеренный зуд.
У лиц со сниженной реакцией гиперчувствительности замедленного типа возможно абортивное течение микроспории. При этом поражение имеет вид бледно-розового шелушащегося пятна без четких границ, по периферии которого отсутствуют узелковые и пузырьковые элементы. В 1957 г. J.Esteves впервые описал паразитарную ахромию — редкий вариант микроспории, характеризующийся минимальной симптоматикой [5]. При паразитарной ахромии наряду с поражением волосистой части головы, имеются многочисленные депигментированные пятна округлых очертаний, со слабым шелушением на поверхности.
У новорожденных и детей раннего возраста, а также у молодых женщин вследствие гиперергической реакции нередко наблюдается эритематозно-отечная форма микроспории, при которой отмечаются выраженные воспалительные явления и минимальное шелушение.
Папулезно-сквамозная форма встречается при локализации микроспории на себорейных участках кожи — на лице, груди и спине. Очаги поражения отличаются инфильтрацией и лихенификацией, сопровождаются значительным шелушением и зудом. Поскольку данная форма микроспории наблюдается обычно у лиц с признаками атопии (в частности, у больных атопическим дерматитом), микоз нередко маскируется проявлениями основного процесса и не всегда своевременно диагностируется. Применение же местных кортикостероидных препаратов лишь усиливает распространение микотической инфекции.
У молодых женщин с гипертрихозом в области голеней могут возникнуть фолликулярно-узловатые элементы диаметром 2-3 см — так называемая глубокая форма микроспории гладкой кожи.
Локализация единичных очагов микроспории в нетипичных для нее местах может иногда приводить к затруднениям в диагностике заболевания. Т.И.Меерзон, в частности, описал изолированный очаг зоонозной микроспории на коже ствола полового члена у 18-летнего больного [6].
К редкой разновидности микроспории следует отнести поражение кожи ладоней, подошв и ногтевых пластинок. На ладонях, реже подошвах, наблюдаются дисгидротические и/или сквамозно-кератотические высыпания. Для микроспорийного онихомикоза характерно изолированное поражение ногтя, обычно его проксимальной части [7]. Вначале формируется тусклое пятно, приобретающее со временем белую окраску. Ноготь в области лейконихии становится более мягким и хрупким, а впоследствии может разрушиться по типу онихолизиса. При обследовании пораженного ногтя под лампой Вуда обнаруживается ярко-зеленое свечение. Не диагностированный вовремя микроспорийный онихомикоз может служить причиной реинфекции и дальнейшего распространения заболевания среди окружающих.
Микроспория волосистой части головы
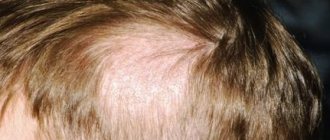
Поражение волосистой части головы встречается преимущественно у детей 5-12 лет. В последние 20 лет отмечается 20-кратный рост заболеваемости новорожденных этой формой микроспории [1]. Принято считать, что редкость этой формы у взрослых объясняется наличием у них в волосах и водно-липидной мантии кожи фунгистатических органических кислот. Этот факт косвенно подтверждает спонтанное выздоровление детей в период полового созревания, когда происходит изменение состава кожного сала. Возможно, имеет значение различная толщина волос у детей и взрослых. Примечательно, что микроспория волосистой части головы практически не встречается у детей с рыжими волосами [8].
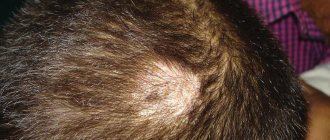
Очаги микроспории волосистой части головы располагаются главным образом на макушке, в теменной и височной областях (рис. 2). Обычно присутствуют 1-2 крупных очага величиной от 2 до 5 см, с округлыми или овальными очертаниями и четкими границами. По периферии крупных очагов могут быть отсевы — мелкие очажки диаметром 0,5-1,5 см. В начале заболевания на месте заражения образуется участок шелушения. В первые дни гриб локализуется только в устье волосяного фолликула. При ближайшем рассмотрении можно заметить беловатую кольцевидную чешуйку, окружающую волос наподобие манжетки. На 6-7-й день процесс распространяется на сами волосы, которые становятся хрупкими, обламываются над уровнем окружающей кожи на 4-6 мм и выглядят как бы подстриженными (отсюда название “стригущий лишай”). Оставшиеся пеньки выглядят тусклыми, покрыты чехликом серовато-белого цвета, представляющим собой споры гриба. Если пеньки “погладить”, они отклоняются в одном направлении и в отличие от интактных волос не восстанавливают свое первоначальное положение. Кожа в очаге поражения, как правило, слегка гиперемирована, отечна и умеренно инфильтрирована, поверхность ее покрыта серовато-белыми мелкими чешуйками.
При микроспории волосистой части головы, обусловленной антропофильными грибами, наблюдаются многочисленные мелкие очаги с минимальным воспалением и нечеткими границами. Характерной чертой антропофильной микроспории является ее локализация в краевой зоне роста волос, когда одна часть очага располагается на волосистой части головы, а другая на гладкой коже.
К атипичным, редко встречающимся вариантам микроспории волосистой части головы относят инфильтративную, нагноительную (глубокую), экссудативную, трихофитоидную и себорейную формы.
При инфильтративной форме микроспории очаг на волосистой части головы несколько возвышается над окружающей кожей, гиперемирован, волосы чаще обломаны на уровне 3-4 мм. Следует особо подчеркнуть, что при этой разновидности микроспории слабо выражен чехлик из спор гриба у корня обломанных волос.
При нагноительной форме на фоне значительного воспаления и инфильтрации, формируются мягкие узлы синюшно-красного цвета, поверхность которых покрыта пустулами. При надавливании сквозь фолликулярные отверстия выделяется гной. Подобные клинические проявления соответствуют картине kerion Celsi (медовые соты Цельзия) — инфильтративно-нагноительной трихофитии. Формированию инфильтративной и нагноительной форм микроспории способствуют нерациональная (обычно местная) терапия, наличие серьезных сопутствующих заболеваний, позднее обращение к врачу.
Экссудативная микроспория волосистой части головы характеризуется выраженной гиперемией и отечностью, с располагающимися на этом фоне мелкими пузырьками. Вследствие постоянного пропитывания чешуек серозным экссудатом и склеивания их между собой образуются плотные корки, при удалении которых обнажается влажная эрозированная поверхность очага.
Перечисленные три формы микроспории волосистой части головы зачастую осложняются регионарными лимфаденитами, а у больных нагноительной микроспорией могут наблюдаться также симптомы интоксикации.
При трихофитоидной форме микроспории на волосистой части головы рассеяны многочисленные мелкие очаги со слабым отрубевидным шелушением. Границы очагов нечеткие, островоспалительные явления отсутствуют, волосы обломаны на уровне 1-2 мм над окружающей кожей. Наряду с обломанными встречаются здоровые волосы. Трихофитоидная микроспория чаще встречается у лиц старших возрастных групп, отягощенных серьезными сопутствующими заболеваниями.
При себорейной микроспории волосистой части головы отмечается главным образом разрежение волос. Очаги разрежения обильно покрыты желтоватыми чешуйками, при удалении которых можно обнаружить незначительное количество обломанных волос.
Несвоевременность диагностики, неадекватная терапия атипичных форм микроспории приводят к дальнейшему изменению клинической симптоматики, диссеминации высыпаний и хронизации процесса, необратимой алопеции у пациента и рассеиванию инфекции в окружающей среде.
Диагностика
Для подтверждения клинического диагноза микроспории применяют люминесцентное, микроскопическое и культуральное исследования.
Люминесцентное исследование
Метод основан на выявлении ярко-зеленого свечения волос, пораженных грибами рода Micrоsporum, при обследовании под лампой Вуда. При этом светятся как длинные, так и пушковые волосы. Причина этого феномена до сих пор не установлена. Люминесцентное исследование необходимо проводить в затемненной комнате. Очаги поражения предварительно очищают от корок, мази и т.п. При обследовании свежих очагов свечение может отсутствовать, что связано с недостаточным поражением волоса. В подобных ситуациях волосы следует эпилировать из предполагаемого места внедрения гриба, и свечение можно обнаружить в их корневой части. При гибели гриба свечение в волосе сохраняется.
Люминесцентный метод служит для:
- идентификации возбудителя;
- определения пораженных волос;
- оценки результатов терапии;
- контроля за лицами, контактировавшими с больным;
- определения инфекции или миконосительства у животных.
Микроскопическое исследование
Для подтверждения грибковой этиологии заболевания микроскопическому исследованию подвергают чешуйки из очагов при поражении гладкой кожи, а при вовлечении в процесс волосистой части головы — обломки волос. Непосредственно перед забором патологического материала очаг на гладкой коже необходимо обработать 960 спиртом. Затем тупым скальпелем осторожно соскабливают чешуйки с периферии очага поражения. На волосистой части головы при помощи пинцета извлекаются обломки волос также из краевых зон очага. Затем патологический материал помещают на предметное стекло в каплю 20% раствора гидроокиси калия. Микроскопическое исследование проводят спустя 30-40 мин.
В чешуйках из очагов на гладкой коже обнаруживаются извитые нити септированного мицелия. При микроскопическом изучении пораженного волоса выявляется множество мелких спор (2-3 мкм) на его поверхности (поражение по типу ectothrix). В связи с этим границы волоса выглядят как бы размытыми. Споры, окружающие волос, располагаются хаотично, наподобие мозаики.
Культуральное исследование
Проведение культуральной диагностики при положительных результатах люминесцентного и микроскопического исследований требуется для идентификации гриба-возбудителя. Метод позволяет определить род и вид возбудителя и, следовательно, проводить адекватную терапию и профилактику заболевания. Патологический материал (чешуйки, волосы) помещают на среду Сабуро. Рост колоний Microsporum canis (основного возбудителя микроспории) отмечается на 3-й день после посева. К 10-му дню колония достигает диаметра 4-5 см и представлена плоским диском, покрытым беловатым, нежным пушком, который лучиками стелется по стенкам пробирки. Обратная сторона колонии имеет желтую окраску.
Лечение
При лечении микроспории гладкой кожи без поражения пушковых волос применяют наружные антимикотические препараты. На очаги микоза утром наносят 2-5% настойку йода, а вечером смазывают противогрибковой мазью. Используют традиционные 10-20% серную, 10% серно-3% салициловую или 10% серно-дегтярную мази. Дважды в день применяются современные мази: клотримазол, циклопирокс, изоконазол, бифоназол и др. Хорошо себя зарекомендовал аллиламиновый препарат тербинафин (ламизил), выпускаемый в виде 1% крема и спрея.
Тербинафин обладает фунгицидным действием (т.е. приводит к гибели гриба) и является самым активным антимикотическим средством в отношении грибов-дерматофитов. Препарат угнетает функции сваленэпоксидазы, нарушая в результате синтез эргостерола — основного компонента мембраны клетки гриба. Одновременно внутри клетки нарастает количество сквалена, высокомолекулярного углеводорода. Эти нарушения приводят к гибели грибковой клетки. Чувствительность сваленэпоксидазы у грибов в 10 000 раз выше, чем у человека, что объясняет избирательность и специфичность действия тербинафина в отношении грибковой клетки. Препарат можно использовать 1 раз в день. Следует подчеркнуть, что, обладая кератофильной способностью, ламизил накапливается в роговом слое эпидермиса и длительно присутствует здесь в фунгицидных концентрациях. Указанное обстоятельство объясняет сохранение выраженного противогрибкового эффекта даже после отмены препарата. Удобная лекарственная форма тербинафин-спрей обеспечивает бесконтактное нанесение препарата на обширные участки пораженной кожи. Тербинафин крем и спрей быстро впитываются и не оставляют следов на одежде.
При выраженной воспалительной реакции целесообразно назначать комбинированные препараты, содержащие дополнительно кортикостероидные гормоны. К подобным средствам относятся мази микозолон и травокорт.
При присоединении вторичной бактериальной инфекции полезен крем тридерм. При выраженной инфильтрации очага поражения, а также при глубоких формах микроспории показаны препараты, содержащие димексид, который, как известно, обладает проводниковыми свойствами. В частности, в подобных ситуациях широко применяется 10% раствор хинозола (хинозол и салициловая кислота по 10,0, димексид 72,0, дистиллированная вода 8,0). Раствор следует наносить 2 раза в день до разрешения клинических проявлений и исчезновения грибов.
При поражении пушковых, а тем более длинных волос необходимо проведение системной антимикотической терапии микроспории.
При лечении микроспории волосистой части головы до сих пор препаратом выбора остается гризеофульвин — хлорсодержащий антибиотик, продуцируемый плесневым грибом Penicillium nigricans. Гризеофульвин, выпускаемый в виде таблеток по 125 мг, назначают из расчета 22 мг на 1 кг массы тела больного. Препарат принимают ежедневно в 3-4 приема во время еды с чайной ложкой растительного масла, которое необходимо для повышения растворимости гризеофульвина и увеличения длительности его действия (a-токоферол, содержащийся в маслах, задерживает метаболизм гризеофульвина в печени). Детям в возрасте до 3 лет предпочтительнее назначать гризеофульвин в виде суспензии, 8,3 мл которой соответствуют 1 таблетке (125 мг) препарата. Непрерывная терапия проводится до первого отрицательного результата анализа на грибы, после чего гризеофульвин в течение 2 нед принимают в той же дозе через день, а затем еще 2 нед 2 раза в неделю. Общий курс лечения составляет 1,5-2 мес. В процессе терапии необходимо еженедельно сбривать волосы и мыть голову 2 раза в неделю. Рекомендуется одновременно втирать в область очага любую противогрибковую мазь. Параллельно с пероральным приемом антимикотика можно проводить ручную эпиляцию волос с предварительным наложением на очаг поражения 5% гризеофульвинового пластыря.
Из побочных действий гризеофульвина следует отметить головную боль, аллергические высыпания, ощущения дискомфорта в эпигастрии; реже встречаются гранулоцитопения и лейкопения. К сожалению, из-за гепатотоксичности гризеофульвин противопоказан детям, перенесшим гепатит или страдающим заболеваниями печени. Препарат не назначают также при болезнях почек, язвенной болезни желудка и двенадцатиперстной кишки, невритах, заболеваниях крови, фотодерматозах.
В последние годы достойной альтернативой гризеофульвину служит тербинафин (ламизил). О местных формах препарата уже было сказано ранее. При лечении микроспории волосистой части головы применяется тербинафин в виде таблеток, выпускаемых в дозах по 125 и 250 мг. Препарат обладает высоким профилем безопасности, что во многом связано с особенностями механизма его действия. Скваленэпоксидаза, которую угнетает тербинафин, не связана с системой цитохрома Р-450, поэтому препарат не влияет на метаболизм гормонов и других лекарственных препаратов. Поскольку тербинофин липофилен, после перорального приема он быстро достигает дермального слоя кожи, преодолевает его и скапливается в липидах рогового слоя эпидермиса, волосяных фолликулах и волосах.
При лечении микроспории волосистой части головы у детей доза тербинафина устанавливается в зависимости от массы тела. Фирма-производитель рекомендует назначать препарат при массе тела ребенка меньше 20 кг в дозе 62,5 мг в сутки; детям с массой тела от 20 до 40 кг — 125 мг; более 40 кг — 250 мг. Однако наш опыт показывает, что данные дозы зачастую оказываются недостаточными, поскольку максимальный терапевтический эффект мы получали, изменив официально рекомендованные схемы лечения [9]. В связи с этим, предлагаемые нами дозы тербинафина на 50% превышают рекомендованные фирмой-производителем: 94 мг/сут (3/4 таблетки в 125 мг) для детей с массой тела 10-20 кг и 187 мг/сут (1,5 таблетки в 125 мг) — 20-40 кг. При массе тела свыше 40 кг тербинафин назначают по 250 мг/сут. Взрослым тербинафин назначают в дозе 7 мг на 1 кг, но не более 500 мг в сутки.
Тербинафин принимают 1 раз в сутки. Переносимость препарата хорошая. Больных может беспокоить чувство переполнения в желудке, незначительные боли в животе. Соблюдение диеты, направленной на купирование метеоризма, избавляет пациентов от неприятных ощущений.
Профилактика
Профилактика микроспории заключается в своевременном выявлении, изоляции и лечении больных микроспорией. В детских учреждениях следует проводить периодические медицинские осмотры. Выявленного больного микроспорией ребенка необходимо изолировать от других детей и направить на лечение в специализированный микологический стационар. На каждого заболевшего заполняется извещение по учетной форме 281. Вещи, принадлежащие больному микроспорией, подлежат дезинфекции. Обязательно обследуются родственники и контактировавшие с больным лица. Особое внимание следует уделять домашним животным, поскольку именно они часто служат источником инфекции. Больные микроспорией животные либо уничтожаются, либо им проводится полноценное противогрибковое лечение. Важная роль в борьбе с микроспорией отводится органам санитарного просвещения, а также ветеринарного надзора за бродячими животными.
Литература
1. Мохаммад Юсуф. Клинико-эпидемиологические особенности микроспории в современных условиях и разработка лечения новыми медикаментозными средствами. Автореф. дисс…канд наук. М., 1996 г.
2. Фахретдинова Х.С. Клинико-эпидемиологические особенности современной микроспории. Автореф. дисс… докт. мед наук. М., 1999.
3. Шеклаков Н.Д., Андриасян С.Г. Некоторые экологические особенности Microsporum canis и заболеваемость зооантропонозной микроспорией. Вестн дерматол. 1979; 2: 18-23.
4. Степанова Ж.В., Давыдов В.И. О носительстве пушистого микроспорума клинически здоровыми животными. Вестн дерматол. 1970; 3: 42-6.
5. Esteves J. Acromia parasitaria devida ao M.Felineum. Trab. Soc. Derm. Vener. 1957; 15: 43.
6. Меерзон Т.И. Нетипичная локализация микроспории гладкой кожи, вызванной Microsporum canis. Вестн дерматол. 1985; 5: 70.
7. Степанова Ж.В., Климова И.Я., Шаповалова Ф.С. Онихомикоз, обусловленый пушистым микроспорумом. Вестн дерматол. 1997; 4: 37-9.
8. Фейер Э., Олах Д., Сатмари Ш. и др. Медицинская микология и грибковые заболевания. Будапешт. 1966.
9. Потекаев Н.С., Курдина М.И., Потекаев Н.Н. Ламизил при микроспории. Вестн. Дерматол. 1997; 5: 69-71.
Диагностика микроспории
Клиническая картина и эпизоды контактов с животными в анамнезе дают врачу основания для постановки предварительного диагноза. С целью его подтверждения назначаются следующие диагностические исследования:
- Осмотр при помощи люминесцентного фильтра. Этот метод основан на способности грибов рода Microsporum к флюоресценции при использовании ультрафиолетового излучения. Для этой цели используется приспособление, известное в медицине как лампа Вуда. Эта лампа излучает ультрафиолетовый свет, который при прохождении через затемненный фильтр помогает выявлять патогенные грибки: при исследовании они светятся бледно-желтым или зеленоватым цветом.
- Гистологическое исследование. Производится соскоб участка кожи для микроскопического исследования, что позволяет выявить факт инфицирования и степень воспаления. При этом вид возбудителя микроскопия не определяет.
- Культуральное исследование. Чтобы определить видовую принадлежность возбудителя и его чувствительность к противогрибковым препаратам, производится посев и выращивание грибка на питательной среде. Недостаток культурального метода в том, что для получения достоверного результата приходится ждать не менее недели.
- Дополнительно проводят клинические исследования крови и мочи. При отклонении результатов от нормы анализы повторяют 1 раз в 10 дней. Биохимическое исследование сыворотки крови делают до начала терапевтического курса и спустя 3 недели после его окончания.
Источники и пути заражения
Наиболее распространенный источник инфекции — грибы Microsporum canis, паразитирующие преимущественно на собаках и кошках. В меньшей степени микроспории подвержены кролики, овцы, грызуны, домашние птицы, свиньи и крупные дикие животные.
Заражение может произойти в любых условиях. Однако для грибка наиболее благоприятно сочетание тепла и высокой влажности, поэтому для вспышек микроспории характерна сезонность — чаще всего они отмечаются в конце весны и в начале осени. Споры микроспорума способны жить в почве до нескольких месяцев, поэтому частые контакты с землей могут представлять определенный риск. Дополнительным предрасполагающим фактором может стать повышенная потливость и нарушение состава секрета сальных желез. Своевременное мытье рук с мылом сводит риск инфицирования к минимуму, даже если на кожу уже попали споры грибка.
Важно!
Для заражения необходимы так называемые входные ворота инфекции, которыми могут стать ссадины, царапины, мозоли и другие микротравмы кожи. Если целостность кожных покровов не нарушена, у грибка практически нет шансов.
Лечение
Лечение микроспории в большинстве случаев осуществляется амбулаторно, то есть пациента не госпитализируют. Пребывание в стационаре целесообразно только в тех случаях, когда наблюдаются сопутствующие патологии, требующие диагностики и лечения. Из-за высокой устойчивости возбудителя к противогрибковым препаратам курс лечения может длиться несколько недель и даже месяцев. Методы лечения подразделяются на общие, системные и локальные.
Общие методы
Если микроспория распространяется на волосистой части головы, следует раз в неделю осторожно выбривать волосы на расстоянии примерно 1 см от очага поражения, чтобы обеспечить к нему нормальный доступ. Вне зависимости от того, где расположен очаг воспаления (на волосистой части головы или на гладкой коже), следует придерживаться правил гигиены, промывая кожу вокруг него 2-3 раза в день.
Важно!
Спорт и физическую нагрузку следует временно ограничить, поскольку попадание пота на участки, пораженные стригущим лишаем, нежелательно, равно как и частый контакт с водой. Именно поэтому вместо ванны лучше принимать душ. Мочалки желательно менять раз в 8-10 дней, а полотенца — раз в 2-3 дня.
Системное лечение
Чтобы устранить внешние проявления микроспории и избежать ее дальнейших рецидивов, необходимо принимать противогрибковые препараты в таблетках и капсулах. Лучше всего зарекомендовали себя следующие медикаменты:
- Гризеофульвин. Используется перорально из расчета 12 мг на 1 кг массы тела в сутки. Препарат рекомендуется принимать вместе с чайной ложкой оливкового или подсолнечного масла.
- Тербинафин. Взрослым рекомендуется принимать 250 мг препарата один раз в сутки (для детей в зависимости от возраста и веса суточная дозировка варьируется в пределах 60-120 мг). Курс лечения в среднем составляет 10 недель. Препарат принимают после еды.
- Итраконазол. Для взрослых дозировка составляет 200 мг один раз в сутки. Препарат принимают после еды. Обычно курс лечения варьируется в пределах 4-6 недель.
Профилактика микроспории у детей
«Нужно научить малыша правильному общению с животными:
- Ребенок должен знать, что не нужно трогать больных животных. После того как он погладил кошку или собаку, нужно помыть руки.
- Нельзя пускать животных, особенно кошек и собак в постель, греть их под рубашкой. После игры с ними следует сразу же вымыть руки теплой водой с мылом.
- Следует избегать контакта с бездомными животными, нужно осматривать домашних животных, в том числе и тех, которые не контактируют с дикими.
- Недопустимо пользоваться чужими предметами — такими как расческа, носовой платок и т.п. Нельзя надевать на себя чужую одежду.
- Осмотры детей в организованных коллективах (детские сады, детские лагеря) должны проводиться не реже 2 раз в год с применением лампы Вуда.
- При выявлении заболевания ребенка следует изолировать от других детей».
Кульдибаева Алина Талгатовна
эксперт
Пульмонолог, Аллерголог-иммунолог, Педиатр
Местное лечение
Для местного лечения микроспории применяются мази, гели, спиртовые настойки и кремы. Они обладают противогрибковым эффектом, очищают кожу и способствуют регенерации поврежденных тканей. Рекоемндуются следующие препараты:
- циклопирокс (крем, курс лечения 4-5 недель);
- кетоконазол (крем, мазь, курс лечения 5-6 недель);
- салициловая кислота 3% + сера 10%;
- 2% спиртовая настойка йода;
- 10% раствор ихтаммола (курс лечения до 3 дней);
- калия перманганат, раствор 1:6000 (курс лечения 1-2 дня);
- фурацилин, раствор 1:5000 (курс лечения 1-2 дня);
- риванол, раствор 1: 1000 (курс лечения 1-2 дня).
Важно!
При беременности и во время лактации применение системных противогрибковых препаратов противопоказано. Несмотря на их высокую эффективность, в этот период женщинам рекомендуется ограничиться только местным лечением.
Критерии успешного лечения:
- устранение всех симптомов микроспории;
- три подряд отрицательных результата контрольного микроскопического исследования;
- отсутствие свечения при ультрафиолетовом излучении с использованием лампы Вуда.
Поскольку даже при успешном лечении нельзя исключать вероятность рецидивов заболевания, пациенту необходимо диспансерное наблюдение в течение 1-3 месяцев. Контрольные микроскопические исследования проводятся в среднем 1 раз в 10 дней.
Поражение кожи волосистой части головы грибами рода Microsporum. Фото: Surg Cosmet Dermatol / ResearchGate (CC BY-NC 4.0)
Больного микроспорией следует госпитализировать в следующих ситуациях:
- низкая эффективность амбулаторного лечения;
- большое количество очагов поражения на теле;
- глубокая нагноительная форма заболевания;
- наличие тяжелых сопутствующих заболеваний;
- необходима изоляция от здоровых людей (касается детей из интернатов и детских домов, а также из многодетных или неблагополучных семей).
Как отличить микроспорию от других заболеваний
Отдельно проводится дифференциальная диагностика с такими заболеваниями, как псориаз, трихофития и розовый лишай. Клиническая картина этих заболеваний во многом сходна с микроспорией, однако существует несколько важных отличий:
- При поверхностной форме трихофитии отмечается мелкие очаги шелушения округлой, либо неправильной формы, при этом поредение волос и воспалительные явления выражены слабо. При проведении дифференциальной диагностики специалист обращает внимание на обломанные волосы: их основание покрыто муфтообразными наслоениями, а вокруг наблюдается шелушение. Ключевую роль играет флуоресцентное исследование.
- При розовом лишае обращает на себя внимание такая характерная особенность, как отсутствие четких границ очага воспаления. Шелушащаяся кожа напоминает смятую папиросную бумагу, а сам очаг поражения имеет характерный розоватый цвет. При микроскопическом исследовании не наблюдается характерного изумрудного свечения патогенных микроорганизмов.
- Для псориаза характерна сухость очагов поражения и четкая очерченность их границ. Муфтоообразные наслоения на пораженных волосах отсутствуют, а у чешуек серебристый оттенок.
Для диагностики микроспории используют лампу Вуда. Под ультрафиолетовым светом патогенные грибки светятся определенным цветом. Фото: freepik.com