Фолликулярный гиперкератоз: симптомы
Фолликулярный гиперкератоз – это медицинский термин, в народе он больше известен как «гусиная кожа». Это состояние, при котором проявляются следующие симптомы:
- грубость и шероховатость кожи;
- сухость;
- образование маленьких бежевых, розовых либо красных узелков.
В основе этого дерматита лежит утолщение рогового слоя и нарушение отшелушивания ороговевших эпителиальных клеток. Из-за того, что роговой слой разрастается, а чешуйки закупоривают поры, возникают бугорки. Это приводит к тому, что кожа начинает покрываться микрокомедонами.
Публикации в СМИ
Кожные папилломы — см. Бородавки, Инфекция папилломавирусная. Трихоэпителиома множественная семейная (*601606, 16q12–q13 и 9p21, гены MFT, TEM, Â) — доброкачественная опухоль кожи, происходящая из волосяных фолликулов, относительно частый наследуемый дерматоз с множеством небольших опухолей, больше на лице.
Кисты — заполненные жидкостью полости • Эпидермальные кисты; лечение — иссечение • Сальные кисты — результат закупорки выводных протоков сальных желёз. Лечение — иссечение (предотвращает рецидивирование). При инфицированных кистах ограничиваются вскрытием и дренированием гнойника с последующем иссечением в плановом порядке (часто рецидивируют при оставлении части капсулы) • Дермоидные кисты возникают в результате нарушения эмбриогенеза; при локализации по срединной линии (глабелла, нос) необходимо исключить сообщение кисты с полостью черепа (мозговая грыжа); лечение — иссечение • Синовиальная киста — киста с фиброзными стенками, содержащая густую прозрачную жидкость, богатую мукополисахаридами; обычно связана с подлежащими сухожилиями; обычная локализация — ладони и стопы; лечение — иссечение, при неполной резекции ножки и стенок кисты возможен рецидив.
МКБ-10. L72.0 Эпидермальная киста.
Сосудистые родимые пятна классифицируют по локализации и клеточному составу. • Гемангиома (земляничное пятно) — мягкое образование красного цвета с приподнятой поверхностью; характерно присутствие пролиферирующих тучных клеток и быстрый рост в течение первого года жизни; локализация — голова, шея, туловище и конечности. Возможно спонтанное излечение; хирургическое вмешательство или стероидная терапия показаны при гемангиомах, вызывающих функциональные нарушения (при локализации на глазах, ушах или в глотке).
• Сосудистые мальформации подразделяют на капиллярные, венозные и лимфатические •• Капиллярные гемангиомы («пятна портвейна») чаще локализуются на лице, грудной клетке и конечностях, наблюдают при синдромах Стёрджа–Уэбера и Клиппеля–Треноне–Уэбера. Эти скопления расширенных капилляров в сосочковом, дермальном и субдермальном слоях. При небольших опухолях метод выбора — иссечение. Эффективны также лазерная терапия, склеротерапия •• Венозные мальформации (кавернозные гемангиомы) часто затрагивают глубокие структуры, включая мышцы. Возможна секвестрация тромбоцитов. Лечение — иссечение, возможно введение в полость склерозирующего препарата •• Лимфатические мальформации (лимфангиомы, кистозные гигромы) вызывают гипертрофию поражённых мягких тканей. Лечение — иссечение. Частое осложнение — серома •• Артериовенозные аневризмы могут внезапно увеличиваться в объёме, вызывая сдавление окружающих тканей. Метод лечения — иссечение.
МКБ-10. Q82.5 Врождённый неопухолевый невус
Сосудистые опухоли • Пиогенная гранулёма (ботриомикома) — опухолевидное образование кожи красного или коричневого цвета на ножке, представляющее собой разрастание грануляционной ткани с большим количеством капилляров, локализующееся на лице, грудной клетке и пальцах, может кровоточить. Показано хирургическое иссечение или криодеструкция • Звёздчатые невусы (телеангиэктазии) возникают в любом возрасте на лице, грудной клетке и конечностях. Состоят из центральной артериолы с похожими на венулы радиально отходящими сосудами. Увеличение невусов возможно при беременности и печёночной недостаточности. Кровотечения редки. Лечение — деструкция лазером, электрокоагуляция, криотерапия, склеротерапия.
Себорейный кератоз характеризуется светло- и тёмно-коричневыми папулами. При подозрении на малигнизацию необходима биопсия. Лечение — электрокоагуляция.
МКБ-10. L82 Себорейный кератоз
Келоиды — разрастания фиброзной ткани в областях повреждений и рубцов. Лечение — иссечение. Иногда показана вспомогательная местная терапия ГК, электрофорез или инъекции лидазы, облучение лазером.
МКБ-10. L91.0 Келоидный рубец.
Как развивается гиперкератоз фолликулов?
Нормой считается, когда просвет фолликулярного канала содержит тонкий слой корнеоцитов, его отторжение происходит достаточно легко. Но если образуются микрокомедоны – закупорка фолликулов − этот процесс замедляется. Нарушение десквамации может привести к ретенционному гиперкератозу, образованию в устьях плотных пробок из кератина, себума и бактерий.41
Строении фолликула предполагает наличие акроинфундибулума (его верхняя часть) и инфраинфундибулума. При гиперкератозе первого образуются открытые комедоны, когда повышенная кератинизация касается второго – закрытые. 41
В закрытых комедонах очень низкий уровень оксигенации, а дренаж метаболитов пропионибактерий и себума блокирован. Темный цвет открытых комедонов связывают с накоплением меланина. 41
Симптомы
Симптомы актинического кератоза проявляются в виде белого чешуйчатого очага, внутри которого наблюдается покраснение и шероховатость эпидермиса. На небольшом участке кожи может быть множество очагов актинического кератоза, которые могут иметь разный диаметр от нескольких миллиметров до даже 3 сантиметров. Изменение цвета кожи, утолщение эпидермиса, глубокие морщины, эластоз, чечевичные пятна, сухость кожи и телеангиэктазии также часто встречаются в очагах поражения.
Актинический кератоз подразделяется на следующие категории:
- 1 степень — изменения хорошо заметны, нежные на ощупь;
- 2 степень — изменения хорошо заметны и пальпируются;
- 3 степень — изменения очень заметные, гиперкератотические.
Симптомы актинического кератоза могут оставаться неизменными в течение нескольких лет, могут исчезнуть спонтанно или превратиться в плоскоклеточный рак.
Причины фолликулярного гиперкератоза на лице
Однозначно сказать, что является инициатором усиленной пролиферации кератиноцитов и их адгезии, ученые пока не могут, но предполагается, что влияние могут оказывать такие факторы41:
- снижение уровня линолевой кислоты;
- андрогены;
- повышенная активность интерлейкина-1.
Если сравнить эпидермальные и фолликулярные кератиноциты, то в последних активнее 17-HSD и 5 редуктазы. Это приводит к повышению ДГТ в организме, а он является одним из основных инициаторов разрастания кератиноцитов и увеличения себопродукции. 41
Регулятором пролиферации фолликулярных кератиноцитов является линолевая кислота. При угревой болезни ее уровень значительно падает, что может стать причиной повышения разрастания фолликулярных кератиноцитов и синтеза провоспалительных цитокинов. 41
Лечение
Лечение актинического кератоза ограничивается локальным разрушением очагов поражения или участком, который может быть поражен опухолью. Тип метода зависит от количества очагов и наличия признаков фотостарения на окружающей коже.
Одним из наиболее часто используемых методов лечения единичных образований является криотерапия. Она отличается скоростью, эффективностью и низкими финансовыми затратами. Кроме того, можно использовать лазер для абляции CO2 и эрбий-яг-лазер. Однако они не показывают большего преимущества перед криотерапией из-за высокой стоимости и необходимого высокого опыта оператора.
При лечении симптомов, указывающих на подозрение на плоскоклеточный рак, используются фотодинамическая терапия, химический пилинг, третиноин и местные модификаторы иммунного ответа.
Фолликулярный гиперкератоз: лечение
Раз и навсегда избавиться от фолликулярного гиперкератоза невозможно, так как это хроническое состояние. При этом оно не требует и не имеет специфического лечения. Тем не менее фолликулярный кератоз является одним из звеньев патогенеза акне – распространенного дерматологического заболевания. Уменьшить проявления «гусиной кожи» можно, включив в уход такие средства256:
- Кислотные пилинги. Для борьбы с фолликулярным гиперкератозом необходимо включить в уход средства с молочной, салициловой, лимонной кислотами, которые способствуют отшелушиванию мертвых частиц кожи. Это поможет сделать поверхность кожи ровнее, а также более мягкой.
- Средства с мочевиной. Мочевина отлично увлажняет кожу. Средства с ней можно использовать по всему телу. Но важно учитывать ее процент в косметическом средстве: при 10% она выступает в роли увлажнителя, при 20-50% – в роли кератолитика. Если концентрация от 50%, средство можно использовать только на огрубевшей коже, например, при мозолях и натоптышах, а вот для остальных участков, в том числе при гиперкератозе кожи лица, оно не подойдет.
- Средства с ретинолом. Этот компонент, в отличие от мочевины и кислотных пилингов, не вызывает эксфолиацию. Ретинол реагирует не на мертвые роговые чешуйки, а на живые клетки базального слоя кожи. Под его действием они быстрее делятся и движутся к эпидермису, выталкивая расположенные сверху омертвевшие клетки, что и выражается в виде шелушения.
Также при акне для устранения фолликулярного гиперкератоза могут применяться аппаратные или инъекционные процедуры. Подбирать их должен специалист.
Кератоз фолликулярный (парафолликулярный кератоз, болезнь Кирле — БК) — редкое заболевание кожи из группы перфорирующих дерматозов, в основе которого лежит нарушение ороговения с интрадермальной инвагинацией эпидермиса [1] (синонимы: гиперкератоз фолликулярный и парафолликулярный, проникающий в кожу, гиперкератоз фолликулярный и парафолликулярный с пенетрацией в кожу, (hyperkeratosis follicularis et parafollicularis in cutem penetrans), проникающий гиперкератоз [2, 3]).
Заболевание в 1916 г. впервые описал австрийский дерматолог Дж. Кирле (J. Kyrle), наблюдавший этот дерматоз у больного сахарным диабетом [3—5].
Эпидемиология.
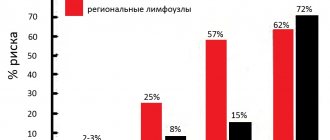
Заболевание редкое. Возраст больных 20—70 лет. Женщины болеют чаще, дети — очень редко. Сопутствующие заболевания: часто — сахарный диабет и хроническая почечная недостаточность, реже — сердечная недостаточность, гипотиреоз, гиперлипопротеинемия II типа (повышение в крови уровня холестерина и триглицеридов) [1, 3—6].
Этиология и патогенез
окончательно не изучены. Ранее предполагаемая роль вирусной или бактериальной инфекции, нарушение обмена витамина А в развитии этого дерматоза представляет лишь исторический интерес [4]. Определенное значение в развитии заболевания, помимо нарушения углеводного обмена, придается поражению печени (хронический гепатит) с развитием вторичной недостаточности витамина А [5].
Генетическая предрасположенность к развитию БК окончательно не доказана, хотя описаны случаи заболевания среди родственников в одной семье при кровном родстве (родственники первой степени) [1, 3—5].
По первоначальному определению Дж. Кирле [7], это заболевание, при которой атипичный клон кератиноцитов проникает через эпидермис в дерму. Полагают, что в основе патологического процесса лежит нарушение кератинизации, дифференцировки и ороговения кератиноцитов (образование дискератотических фокусов и ускорение процесса ороговения). Это ведет к образованию кератотических пробок с участками паракератоза. Ороговение начинается уже на границе эпидермиса и дермы. Скорость дифференцировки и кератинизации превышает скорость клеточной пролиферации, поэтому паракератотический конус частично проникает глубже, в нарушенный эпидермис, и обусловливает перфорацию его в дерму [1, 3—6].
Единой классификации
фолликулярных кератозов нет. Среди самостоятельных нозологических форм выделяют папулезные, атрофирующие и вегетирующие фолликулярные кератозы [8]. Ряд авторов [4, 6] обращают внимание на сходство БК с лентикулярным стойким гиперкератозом Флегеля и рассматривают последний как вариант БК, хотя клинические проявления различаются. Другие авторы [5, 8] относят БК к вегетирующим фолликулярным кератозам, а кератоз фолликулярный стойкий (болезнь Флегеля) — к папулезным.
Рассматривается концепция реактивного перфоративного нарушения кератинизации на фоне болезней почек, печени, сахарного диабета. Появилось понятие — перфорирующие заболевания кожи, к нему относят группу заболеваний, при которых происходит элиминация измененных компонентов кожи через эпидермис (процесс, называемый трансэпидермальной элиминацией). Некоторые авторы оспоривают БК, как самостоятельную нозологическую единицу [7].
В Международной классификации болезней 10-го пересмотра в классе XII (болезни кожи и подкожной клетчатки) выделена рубрика L87 — трансэпидермальные прободные изменения, в которой БК отведена отдельная подрубрика L87.0.
Патоморфология
весьма характерна и имеет диагностическую значимость. Углубления эпидермиса и расширенные устья волосяных фолликулов заполнены гиперкератотическими пробками. Под пробками в эпидермисе выражено разрастание зернистого слоя, а в местах отсутствия гипергранулеза — паракератоз, проникающий весь эпидермис до дермы. В дальнейшем происходит истончение эпидермиса и проникновение в дерму роговых масс с формированием в дерме воспалительных инфильтратов типа гранулем из лимфоцитов, лейкоцитов, гистиоцитов и гигантских клеток инородных тел. Наблюдается гибель сальных желез в области пораженных фолликулов, дистрофия коллагеновых волокон, гиперэластоз [1, 2, 5, 6].
Клиническая картина.
Начало заболевания постепенное, новые высыпания появляются по мере исчезновения старых элементов. Характерны фолликулярные или парафолликулярные папулы сначала цвета здоровой кожи, а впоследствии сероватой или буровато-красной окраски, диаметром от булавочной головки до 1 см. В центре элементов — роговая пробка, при удалении которой образуется кратерообразное углубление. Папулы склонны к периферическому росту и слиянию с формированием сухих полициклических бляшек, покрытых наслоением чешуек, корочек. Консистенция плотная, поверхность неровная, бородавчатая. Свежие высыпания сопровождаются легким зудом (чаще у больных сахарным диабетом) или не беспокоят больного. Старые, более крупные очаги бывают болезненными, особенно при надавливании. В местах расчетов линейное расположение, что свидетельствует о возможности возникновения феномена Кебнера. Возможно присоединение вторичной инфекции. Локализация высыпаний — разгибательные поверхности конечностей, туловище, ягодицы. Слизистые оболочки не поражаются [1—6]. Высыпания в полости рта, на ладонях, подошвах, гениталиях встречаются редко [4].
Течение
БК хроническое, рецидивирующее. Заболевание с трудом поддается лечению. Прогноз во многом зависит от основного заболевания.
Диагностика
основывается на анамнезе, клинической и гистологической картине заболевания. Дифференциальную диагностику БК необходимо проводить с красным волосяным лишаем Девержи, фолликулярным дискератозом Дарье, порокератозом Мибелли, трансэпидермальными прободными изменениями кожи (перфорирующий ползучий/серпигинозный эластоз, реактивный перфорирующий коллагеноз), болезнью Флегеля [8].
Болезнь Флегеля
(hyperkeratosis lenticularis perstans), так же как и БК, является редкой формой фолликулярного кератоза. Предполагают, что в основе данного заболевания лежит наследственно обусловленная (аутосомно-доминантный тип) патология ороговения, выражающаяся в нарушении синтеза кератина 55К, содержание которого резко снижено в очагах поражения при болезни Флегеля, в то время как в нормальной коже этот вид кератина доминирует. Гистологически выявляют истончение эпидермиса, фолликулярный ортокератоз с фокусами паракератоза, местами спонгиоз, в дерме выражен полосовидный лимфоцитарный (преимущественно Т-хелперный) инфильтрат. Придававшееся ранее большое значение в патогенезе дерматоза отсутствию или нарушению структуры телец Одланда [4] в настоящее время подвергается сомнению. Гранулы Одланда появляются в верхних рядах шиповатого слоя в кератиноцитах, занимают периферическое положение и выделяют путем экзоцитоза свое содержимое в межклеточное пространство, где оно принимает пластинчатое строение (межклеточный цемент) — компонент нормальной кератинизации. В отличие от БК этот дерматоз проявляется чаще в юношеском и среднем возрасте, характеризуется образованием диссеминированно расположенных более мелких (1–5 мм) и более поверхностно залегающих роговых папул (без тенденции образовывать бляшки). При БК нет нарушений кератина 55К [6].
Лечение:
витамин А, аевит длительно, ретиноиды (неотигазон, этретинат, ацитретин из расчета 0,5 мг/кг в сутки). Наружно – кератолитические мази, 2% серносалициловая мазь, ретиноидный крем, 0,1% тигазоновый крем, 5% фторурациловый крем (на площадь не более 500 см одновременно), электро-, крио- и лазеродеструкция (углекислый лазер) отдельных очагов, ультрафиолетовое облучение. Эффект от лечения временный. После удаления роговой пробки остается атрофический, неравномерно пигментированный рубец; рецидив может возникнуть рядом. Необходима коррекция висцеральной патологии [3—6].
Приводим собственное клиническое наблюдение.
Больной Б., 57 лет, пенсионер (музыкант военного оркестра), поступил в отделение гнойной хирургии 13.09.10 на оперативное лечение по поводу остеомиелита левой стопы. Лечащим врачом назначена консультация дерматолога из-за высыпаний на коже.
Анамнез.
Первые высыпания на коже грудной клетки спереди появились около 20 лет назад. Высыпания практически не беспокоили, редко отмечался незначительный зуд, больше «волновал» косметический аспект. Выставлялись диагнозы: дерматит, ксероз, кератоз. Эффекта от рекомендованных салициловой мази, кремов с ромашкой, чередой, приема витамина А внутрь не отмечалось, что объясняли «своеобразным строением кожи пациента». По словам пациента, наилучший эффект отмечал от применения циндола («болтушка хорошо подсушивает и слущивает пробочки» на коже). Полностью высыпания не исчезали, сезонность не отмечена.
С 1995 г. страдает сахарным диабетом 2-го типа, принимал перорально гипогликемические препараты (диабетон). В 2009 г. стационарно лечился по месту жительства по поводу синдрома диабетической стопы, гнойно-некротической раны на левой стопе; заживление вторичным натяжением. С лета 2010 г. высыпаний стало значительно больше, что пациент связывал с сильной жарой. В июле получил колотую рану левой стопы (наступил на гвоздь на даче), которая длительно не заживала, повысился уровень сахара крови. В связи с ухудшением состояния выраженного болевого синдрома пациент госпитализирован.
Кожный статус.
На коже туловища — множественные фолликулярные и парафолликулярные папулы красно-бурого цвета, местами сгруппированные в мелкие бляшки, покрытые плотными чешуйками. В центре папул — роговые пробки. Там, где пробки отторглись, кратерообразные углубления, заполненные нанесенным ранее циндолом. На месте разрешившихся элементов — мелкие рубчики. При пальпации высыпания плотные, кожа напоминает «терку», влажная. Несколько внутридермальных невусов округлой куполообразной формы, мягкой консистенции, коричневого цвета (рисунок, а—в).
Рисунок 1. Пациент Б., 57 лет: проявления БК. Пациент страдает сахарным диабетом, диабетической нефропатией. а—в — множество розовато-красного и сероватого цвета папул и узлов с роговыми пробками. В тех местах, где больной расчесывал кожу, элементы сыпи располагаются линейно (симптом Кебнера). Несколько внутридермальных невусов. Кожа головы, конечностей, видимые слизистые оболочки без высыпаний, физиологической окраски.
Результаты специальных обследований.
Анализ крови клинический: гемоглобин — 124 г/л, эритроциты — 4,0·1012/л, лейкоциты — 6,7·109/л (при поступлении 12,8·109/л), нейтрофилы — 67%, сегментоядерные — 65%, палочкоядерные — 2%, эозинофилы — 3%, лимфоциты — 23%, моноциты — 9%, скорость оседания эритроцитов — 35 мм/ч (при поступлении 53 мм/ч). Титр АСТЛ-0 и ревматоидный фактор — не обнаружены. СРП —10 мг/л. Анализ мочи при поступлении: удельный вес — 1020, белок — 0,132‰, сахар — 0,3 мг/л, ацетон — нет, лейкоциты — 3—5 в поле зрения, эритроциты — 4—5 в поле зрения, цилиндры — 4 в препарате. При выписке анализ мочи в норме.
Рентгенография
органов грудной клетки — без патологии. На рентгенограммах левой стопы – полная деструкция головки III плюсневой кости, частичное разрушение II плюсневого сустава. Электрокардиограмма — ритм синусовый, частота сердечных сокращений 76 в минуту; изменения в миокарде; феномен ранней реполяризации желудочков.
Эндокринолог.
Сахарный диабет 2-го типа, тяжелое течение, инсулинопотребный, декомпенсированный. Диабетическая ангиопатия сосудов нижних конечностей. Диабетическая нефропатия. ХПН-0.
Офтальмолог.
Пролиферативная диабетическая ретинопатия. Начальная катаракта правого глаза.
Хирург.
Вялогранулирующие раны подошвенной поверхности левой стопы. Остеомиелит II—III плюсневых костей левой стопы.
Дерматолог.
Кератоз фолликулярный и парафолликулярный, проникающий (БК). Внутридермальные невусы. Противопоказаний к оперативному лечению нет.
Больному 20.09.10 произведена трансметатарзальная резекция головки III плюсневой кости. Ампутация III пальца левой стопы. Получал антибактериальную терапию, хумулин, лантус; проводились перевязки с димексидом, мазями на водорастворимой основе, физиотерапия. Кожу туловища 1 раз в день обрабатывал циндолом.
Рекомендации при выписке.
Наблюдение эндокринолога, хирурга по месту жительства; хумулин по 18 ЕД 3 раза в день перед основным приемом пищи, лантус в 22:00 по 16 ЕД. Перевязки остаточных ран с мазью бетадин. Лазерная коагуляция сетчатки после нормализации сахаров в отдельную госпитализацию, тогда же показаться дерматологу.
Обсуждение
Каждый дерматолог встречается с непонятными больными. Особенно это касается редких дерматозов, с некоторыми из них врач может столкнуться лишь раз за свою практику. «Лучше один раз увидеть, чем сто раз услышать», — гласит русская народная мудрость. «Главный инструмент дерматолога — его глаза» [3].
То что у нашего пациента выраженные явления гиперкератоза туловища, было очевидно, но мы не встречались раньше ни с БК, ни с болезнью Флегеля. Только на основании анамнестических данных, характерной клинической картины и сведений, полученных из источников литературы (от предложенной биопсии кожи больной отказался), был выставлен окончательный диагноз. Наш пациент страдает сахарным диабетом, диабетической нефропатией. Если бы рекомендуемое обследование всех больных с гиперкератозами для выявления латентного диабета [4] было сделано раньше, возможно, и диагнозы были выставлены раньше. Цель данной публикации заключается именно в этом.
На какие звенья патогенеза влияет Клиндовит®?
Клиндовит® − это топический антибиотик, который активен в отношении большинства штаммов пропионибактерий6. При нанесении на кожу он снижает уровень свободных жирных кислот примерно с 14 до 2%6. Основной действующий компонент препарата – клиндамицин6. Также в составе основы есть вспомогательные компоненты: эмолент и аллантоин6.
Так как Клиндовит® является антибиотиком, его рекомендуется сочетать с другими препаратами, например, бензоила пероксидом или азелаиновой кислотой (Азелик®)12. В частности, азелаиновая кислота нормализует процессы кератинизации, способствует устранению гиперкератоза фолликулов40.
Что такое кератоз
Актинический кератоз кожи (старческий кератоз) представляет собой диспластические поражения кожи, ограниченные слоями эпидермиса. Они располагаются в местах чрезмерного воздействия ультрафиолетовых лучей на кожу или на старческой коже. В результате появляются заметные очаги, определяющие характеристики повреждения тканей, которые называются зоной опухолевой угрозы. Следует подчеркнуть, что эти области могут прогрессировать до немеланомного рака кожи, особенно до плоскоклеточного рака (SCC).
Заболевание чаще всего возникает у людей европеоидной расы с фототипом кожи I или II, склонных к солнечным ожогам, постоянно подвергающихся фототерапии, с генетическими тенденциями (альбинизм, пигментированная кожа), очень часто у мужчин без волос на голове.
Актинический кератоз и возможность его прогрессирования в плоскоклеточный рак являются результатом повреждения ДНК кератиноцитов солнечным излучением, что приводит к мутации супрессорных и регуляторных белков. Самая опасная длина волны — это излучение в диапазоне UVB (280–320 нм). Это заболевание впервые было описано Кристианом Нойманом в 1869 году.
Профилактика
Фотозащита играет важную роль в профилактике актинического кератоза. Солнцезащитные средства следует подбирать с учетом цвета кожи, интенсивности излучения, а также времени пребывания кожи на солнце. Фактором, определяющим эффективность этого типа продуктов, является фактор защиты от солнца (SPF).
Индекс SPF определяет кратность времени, по истечении которого солнечная эритема возникает на коже, защищенной продуктом, по отношению к незащищенной области тела при тех же условиях.
Следует подчеркнуть, что солнцезащитные препараты, помимо защиты от УФ-В, должны также содержать ингредиенты, защищающие от УФ-А-лучей. Способность косметического средства обеспечивать такую защиту определяется сокращением PPD (стойкое потемнение пигмента) или IPD (промежуточное потемнение пигмента).
Ключевым элементом эффективной фотозащиты является правильное нанесение солнцезащитных средств. Их рекомендуется наносить за 20 минут до того, как надеть одежду. Была продемонстрирована временная зависимость между нанесением препарата и контактом продукта с одеждой, что указывает на влияние на фактическое значение SPF. Кроме того, очень важно количество используемого продукта. Он должен покрывать 2 мг/см2 кожи. Эффективность солнцезащитной косметики снижается в результате контакта с влагой, поэтому нанесение следует повторять каждые 2-3 часа и после каждого контакта кожи с водой.
Важный элемент солнцезащитного крема — избегать пребывания на солнце с 11.00 до 15.00. Не забывайте постепенно увеличивать время загара, накрывайте тело легкой одеждой, используйте защитную шапку и солнцезащитные очки.
Защита кожи от солнечных лучей — ключевой элемент ежедневного ухода за кожей. Профилактика кожи с помощью фотозащиты может предотвратить развитие плоскоклеточного рака кожи (SCC) или его раннюю форму.