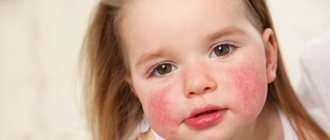
Термином «диатез» в отечественной медицине называется особенность конституции организма, которая выражается в предрасположенности к тем или иным заболеваниям. Обычно же под диатезом понимается аллергический диатез, самый распространённый и легко диагностируемый. По данным разных источников диатез встречается у 30-75% малышей.
В отличие от собственно аллергии, диатез не связан с функциональными нарушениями иммунной системы. Аллергическая реакция при диатезе у грудничков объясняется, как правило, особенностями детского организма. У детей первого года жизни снижена защитная функция кишечника: стенки кишечника тонкие, количество вырабатываемых ферментов и антител невелико. В результате организм ребёнка может не справиться с большим количеством высокоаллергенных продуктов и дать аллергическую реакцию. К двум-трем годам количество ферментов становится достаточным, и диатез в большинстве случаев проходит.
Аллергическая реакция
Негативная реакция на какой-либо раздражитель часто беспокоит младенцев. Введение прикорма, грудное молоко, стиральный порошок, холод или жара – все это может вызвать красные пятна на теле у грудничка. Ее подразделяют на несколько видов: реакция на продукты питания, дерматит, крапивница, токсидермия и фотодерматоз.
Пищевая аллергия
Пищевая аллергия возникает намного чаще остальных. Большинство продуктов в магазине включает в состав опасные вещества (красители, ароматизаторы). Они вредны даже для взрослых людей, не говоря уже о неокрепшем детском организме. Аллергические высыпания на коже также могут возникнуть у грудничка, если мама не соблюдает специальную диету. Специалисты рекомендуют правильно питаться и как можно позже переходить на искусственное вскармливание.
К высокоаллергенным продуктам относят яйца, шоколад, мед, мандарины, апельсины и лимоны, грибы, клубнику, смородину. Однако у одного ребенка такая пища хорошо усваивается, а у другого легко провоцирует диатез на лице. Поспособствовать этому может наличие хронических и вирусных заболеваний, а также дисбактериоз кишечника и слабый иммунитет.
Дерматит
Недуг относят к дерматологической аллергии, при которой ребенка беспокоят шелушащиеся пятна на теле, болевой синдром и зуд. Если запустить болезнь, то аллергия на руках в виде красных пятен превращается в большие пузыри, переходящие на все тело. Они со временем увеличиваются в размерах, лопаются, оставляют после себя мокнущие язвы и нагноения.
Крапивница
Еще один вид дерматологической аллергии, однако имеет другие симптомы. При данном заболевании появляются небольшие красные волдыри на теле с четким контуром. Можно заметить, что пятнышки на несколько миллиметров возвышаются над здоровой кожей.
Бляшки сильно чешутся, покрывают большую часть, нередко сливаются в большие очаги. Основные причины аллергических пятен на теле у ребенка: медикаменты, продукты питания, паразиты в организме, косметика, ювелирные изделий или материалы, из которых изготовлена одежда. Врачи говорят, что у малышей в возрасте до 6 месяцев недуг почти не встречается. Однако чем взрослее ребенок, тем выше вероятность развития болезни.
Сакания Луиза Руслановна
Врач-дерматовенеролог, врач-косметолог, трихолог
Задать вопрос
Крапивница обладает способностью переходить в хроническую форму и беспокоить периодически на протяжении всей жизни, поэтому ее важно лечить. Кроме того, хронический тип часто сопровождает людей с желудочно-кишечными заболеваниями и лейкозом.
Фотодерматоз
Один из самых редких видов аллергической реакции, возникающей на солнечный свет. По мнению специалистов, страдают заболеванием дети до трех лет. Вызывают красные выпуклые пятна на теле такие факторы, как:
- вирусные инфекции;
- наследственность к аллергии;
- наличие хронических заболеваний;
- длительный прием антибиотиков.
Проявляет аллергия на теле в виде розоватых бляшек через некоторое время после выхода на солнце. Помимо этого ребенок страдает от слезотечения, отечности лица или других открытых участков тела.
Токсидермия или токсикодермия
Наиболее тяжелый вид аллергии по всему телу у ребенка, вызывающий воспалительные процессы на кожных покровах и слизистых оболочках. Токсидермия включает несколько типов, но чаще бывает пищевой и медикаментозной. Симптоматика напрямую зависит от степени тяжести и длительности контакта с раздражителем.
Обычно сначала появляется сильный зуд и красные пятна на теле, затем на чешущихся местах образуются папулы. Отмечаются признаки общей интоксикации организма: высокая температура и сыпь, тошнота или рвота, слабость, озноб. В тяжелых случаях развивается отек Квинке, который может привести к летальному исходу.
Наиболее часто встречающиеся дерматиты у детей: особенности диагностики и терапии
По данным зарубежных исследователей, примерно 25% всех обращений к врачам составляют жалобы на патологию кожи [1]. Среди них у детей наиболее часто встречаются дерматиты: себорейный, контактный (пеленочный) и атопический. В последние годы ученые отмечают увеличение частоты этих кожных заболеваний в общей практике. Так, в Нидерландах за период 1987–2001 годы у детей в возрасте 0–17 лет врачи наиболее часто диагностировали грибковые (дерматофитозы), атопические, бактериальные (импетиго) и контактные дерматиты, которые составили 57% от всех случаев кожных заболеваний [2].
Себорейный дерматит. Возможным этиологическим фактором себорейного дерматита рассматривают гриб Malassezia furfur. Эти микроорганизмы обычно колонизируют здоровую кожу, однако им отводят важную роль также в этиологии и/или обострении фолликулита, себорейного и атопического дерматитов.
Различают две клинические формы болезни: себорейный дерматит грудных детей и себорейный дерматит взрослых.
Себорейным дерматитом страдают 10% мальчиков и 9,5% девочек; чаще — дети в возрасте первых 3 мес жизни, затем заболеваемость слегка снижается (к 2 годам она обычно проходит или сохраняется до 4-летнего возраста). У взрослых себорейный дерматит диагностируют в любом возрасте: сыпь представлена красными зудящими папулами, покрытыми чешуйками, на волосистой части она напоминает перхоть.
У младенцев, страдающих себорейным дерматитом, уже на 2–3-й неделе жизни на коже волосистой части головы (в меньшей степени лба, щек, в заушных складках) появляются скопления жирных, сальных чешуек (гнейс), а при поражении крупных складок кожи туловища и конечностей — пятнисто-папулезная сыпь, также покрытая чешуйками на периферии. Сыпь может локализоваться также в области наружного слухового прохода и грудины, на шее, в подмышечной и паховых областях. Зуд умеренный или отсутствует [3]. При локализации сыпи в пеленочной области возможно присоединение бактериальной инфекции, что иногда сильно затрудняет лечение. В отсутствие лечения сыпь может распространиться на другие участки туловища, приобретая генерализованный характер. На фоне себорейного дерматита или после его исчезновения у некоторых детей возникает другой дерматит — атопический, в этиопатогенезе которого (особенно тяжелой формы заболевания) также весьма существенную роль отводят Malassezia furfur.
Важными отличительными признаками себорейного дерматита является отсутствие зуда кожи, а также преимущественное поражение волосистой части головы и пеленочной области у детей, страдающих себорейным дерматитом. Для атопического дерматита характерна экссудация кожи, тогда как для себорейного — более раннее начало и отсутствие наследственной отягощенности атопией (табл. 1).
Лечение себорейного дерматита не представляет особых сложностей. Проявления заболевания в волосистой части головы у новорожденных (молочные корочки) могут самопроизвольно пройти к 6–8-й неделе жизни (или же таким детям достаточно назначить ежедневное мытье головы специальным шампунем с последующим нанесением минерального или оливкового масел). Также проводят очищение раздраженной кожи с участками гиперсебореи, особенно в проблемных зонах. С этой целью показано использование очищающего геля «Биодерма Сенсибио D. S.», «Cафорель», также рекомендован «Топикрем», гель-пенка для душа — для кожи, склонной к микозам, «Фридерм цинк» (при шелушении кожи головы).
После предварительного очищения кожу подсушивают и на проблемные места (у новорожденных и детей — кожа головы, лоб, ягодицы; у взрослых — крылья носа, брови, подбородок) наносят дерматологический крем (например, «Биодерма Сенсибио D. S.»).
Из дерматологических шампуней, специально разработанных для лечения себорейного дерматита у детей и взрослых, широко используют шампунь «Низорал», содержащий 2%-ный кетоконазол. Однако такое же клиническое улучшение при сравнительном исследовании отмечено при применении шампуня «Келюаль D. S.», который обладает фунгицидным, фунгистатическим, противовоспалительным и кераторегулирующим действиями благодаря содержанию в нем противогрибкового препарата неимидазолового ряда циклопироксоламина (D. Shuttleworth et al., 1998). Циклопироксоламин имеет высокий коэффициент фунгистатического действия (подавление пролиферации грибков Malassezia); кроме того, он обладает уникальным противовоспалительным действием, сравнимым даже с действием кортикостероида легкой активности (K. Gupta, 1998). В состав шампуня «Келюаль D. S.» входит также другой противогрибковый препарат — пиритион цинка 1%-ный, который обладает фунгистатическим и кераторедуцирующим действием. Сочетание двух противогрибковых активных компонентов оказывает синергичное действие по подавлению пролиферации грибков Malassezia, что выражается в высоком коэффициенте фунгистатического действия у шампуня «Келюаль D. S.», превосходящем, как показало исследование, ингибирующую активность кетоконазола. Дополнительно в состав шампуня «Келюаль D. S.» входит келюамид, оказывающий механическое дисперсионное действие, обеспечивающий быстрое устранение сквамов (кератолитический эффект).
При образовании себорейных корок на голове и выраженном шелушении кожи можно также использовать шампунь «Фридерм деготь», «Мустела Стелакер крем» (его наносят на себорейные корочки у детей, оставляют на ночь и затем смывают «Мустела Бебе Пенка-шампунем» для новорожденных).
Обычно лечебные шампуни применяют 2 раза в неделю, курс лечения составляет 6 нед.
Для детей старшего возраста и подростков могут быть полезны также другие нефармакологические подходы (например, ограничение использования спреев и гелей для волос, воздействия солнечных лучей).
При себорейном дерматите следует избегать применения топических кортикостероидов в качестве препаратов первой линии [4]. Недавно появилось сообщение о высокой терапевтической активности сочетанного применения противогрибкового шампуня (кетоконазол) и топического ингибитора кальциневрина такролимуса (в настоящее время в России этот ряд нестероидных противовоспалительных средств представлен только кремом Элидел (пимекролимус 1%)) [5].
В последние годы Malassezia furfur рассматривают не только как триггерный фактор атопического дерматита у детей и взрослых, но и как одну из причин тяжелого рецидивирующего течения заболевания, рефрактерного к традиционной терапии. Также эти микроорганизмы чаще выявляются при таком варианте атопического дерматита, когда кожный процесс локализован на голове, шее и в области грудной клетки (в англоязычной литературе так называемый head and neck dermatitis — «дерматит шеи и головы»).
Атопический дерматит. Spergel и Paller приводят следующие клинические критерии атопического дерматита [6].
Обязательные критерии:
- зуд;
- экзематозные изменения: хроническое или рецидивирующее течение; наиболее специфичные для данного возраста паттерны — вовлечение лица, шеи и разгибательных поверхностей конечностей у младенцев и детей; поражение сгибательных поверхностей, особенно у детей более старшего возраста и взрослых, менее выражено в паховых областях и подмышечных впадинах.
Важные особенности в пользу данного диагноза (встречаются не у всех пациентов):
- начало заболевания в раннем возрасте;
- ксероз;
- атопия (IgE-реактивность).
Диагноз атопического дерматита может ставиться после исключения таких заболеваний, как чесотка, аллергический контактный дерматит, себорейный дерматит, псориаз и ихтиоз.
Как показывает практика, для атопического дерматита характерен клинический полиморфизм. Достаточно сказать, что в литературе описано более 26 отдельных мест локализации кожного процесса на участках тела и девять типичных признаков заболевания, главными из которых в сочетании с сухостью кожи являются три: зуд, эритема, папулы. Вместе с тем локализация кожных повреждений часто зависит от возраста. Так, в младенческом возрасте (возникновение заболевания до 2 лет) поражаются щеки, лицо, шея, наружная поверхность конечностей. В возрастном периоде от 2 до 10 лет высыпания обычно локализуются в локтевых и подколенных складках, на спине, задней поверхности шеи, боковых поверхностях туловища. Для подростков и взрослых характерно поражение лица (в основном периорбитально или по типу атопического хейлита), тыльных поверхностей кистей, в области локтевых и коленных сгибов. Зудящие папулы располагаются на фоне лихенизированной и сухой кожи, нередко с выраженным шелушением.
На сегодняшний день наиболее важной, патогенетически обоснованной и абсолютно необходимой для каждого пациента с атопическим дерматитом признается наружная терапия, которая включает правильный уход за кожей (очищение/увлажнение/смягчение) с последующим нанесением на нее противовоспалительных препаратов. По мнению американского проф. D. Leung, «увлажнение и смягчение кожи являются ключевым в терапии атопического дерматита» [7]. Причем из-за нарушения барьерной функции и сухости кожи увлажняющие/смягчающие средства следует использовать даже в те периоды заболевания, когда его симптомы отсутствуют [7, 8]. Такой подход основан на научных данных: в частности, у больных атопическим дерматитом в непораженных участках кожи находят те же воспалительные клетки, которые инфильтрируют очаги поражения; кроме того, ничем не отличаются проявления гиперреактивности кожи и ксероза в различных местах кожи [7, 8]. Из-за своей гиперреактивности атопическая кожа обладает способностью изменяться в зависимости от колебаний температуры воздуха, стрессовых ситуаций, после принятия определенной пищи или по другим неизвестным причинам. Состояние кожи меняется также после нанесения наружных лекарственных средств; иногда такие симптомы, как жжение, усиление зуда, гиперемии сами пациенты или врачи могут связать с применяемым наружным средством, что нередко влечет за собой отмену препарата. На самом деле причиной могут быть вышеперечисленные экзогенные факторы. В случае необходимости врач проводит пациенту тест на переносимость препарата. Описаны редкие случаи развития аллергического контактного дерматита даже на основные противовоспалительные средства терапии атопического дерматита (топические кортикостероиды или топические ингибиторы кальциневрина). Еще одна особенность атопической кожи в том, что ее сухость, сопровождаемая трансэпидермальной потерей воды, способствует повышению системной абсорбции наружных гормональных средств и, следовательно, их побочных действий [9].
Соответственно, эффективное воздействие на сухость и зуд кожи может способствовать повышению результатов терапии при атопическом дерматите. Однако повлиять на такие причины возникновения сухости кожи, как изменения в роговом слое, нарушения кератинизиации, состава баланса и количества внутриклеточных липидов, метаболизм трансэпидермальной воды, изменения рН кожи и т. п., невозможно простым нанесением на кожу увлажняющих и/или смягчающих средств. Это очень сложные физико-химические, биохимические и патофизиологические процессы, которые по-разному протекают при кожных заболеваниях. В последнее время сухую кожу при атопии ученые рассматривают с точки зрения единой патофизиологической концепции «atopy, dry skin and the environment» [10, 11]. С признанием важности такого подхода созданы дерматокосметические линии «А-Дерма», «Дарди Липо Лайн», а также новый уникальный эмолиент, с большим успехом использующийся при лечении атопического дерматита за рубежом — «MAS063D» (Atopiclair) [12, 13]. Так, по данным Abramovits et al., у 94% больных с легкой и средней степенью тяжести атопического дерматита полностью исчезла потребность в топических кортикостероидах уже через 50 дней после применения нестероидного гидролипидного крема «MAS063D» (Atopiclair) [13].
В уникальной линии средств «А-Дерма» («Эгзомега») использованы исключительные качества экстракта овса сорта Реальба: входящие в состав «Эгзомега» амилоза, амилопектин и β-гликаны, вступая в контакт с водой, образуют на поверхности эпидермиса увлажняющую и защитную пленку. Кроме того, они способствуют удержанию липидов, полифенолов и протеинов, образуя мицеллу-«резервуар», который высвобождает действующие вещества по мере необходимости и обеспечивает пролонгированное действие; протеины обладают противовоспалительным действием; фосфолипиды и гликолипиды питают и увлажняют кожу; полифенолы обладают антирадикальным и противовоспалительным действием; магний, железо, медь, цинк, марганец являются кофакторами протеинов. В состав средств «Эгзомега» также входят основные жирные кислоты омега-6 и витамин B3, что обеспечивает восстановление структуры и барьерной функции кожи.
Для ухода за кожей больных атопическим дерматитом широко используют также другие средства лечебно-косметической серии типа «Авен», «Мустела Стелатопия», «Урьяж», «Виши» и т.п.
Прежде чем использовать смягчающие/увлажняющие средства, пациенту с атопическим дерматитом следует соблюсти определенные условия ухода за кожей (очищение с применением специальных моющих средств гигиены, использование дехлорированной воды и т.п.). Увлажняющие/смягчающие средства наносят после предварительного очищения кожи с применением лечебных средств ухода за кожей — обычно той же линии лечебной косметики («Топикрем Бодижель», «БиоЭколией»; «Мустела Стелатопия», крем для мытья; «Эгзомега» — очищающее масло для душа для атопичной кожи и т.п.).
При упорно рецидивирующем течении, а также средней и тяжелой формах атопического дерматита больным показано использование средств лечебной косметики, имеющих в своем составе дополнительно противовоспалительные (например, альфабисаболол, аллантоин, декспантенол и т.п.) или противогрибковые вещества (например, «Топикрем» гель-пенка для кожи тела, склонной к микозам, в состав которого входит пироктон оламин 1%).
В частности, рекомендуется применение косметической линии «Топикрем» (табл. 2).
В состав лечебных средств линии «Дардиа Липо Лайн» включены природные гидрофильные вещества — лактат, мочевина и глицерин, а цетеарилэтилгексаноат и смесь среднецепочечных триглицеридов поддерживают липидный баланс кожи. Сочетание этих компонентов приводит к достижению наилучшего результата при поддерживающей терапии аллергодерматозов, профилактическом уходе за кожей после применения топических кортикостероидов, химиотерапии и облучения, а также при ежедневном уходе за кожей. Водно-жировые и безводные формы продуктов этой линии идеально подходят для сухой и очень сухой кожи, легко впитываются и равномерно распределяются по коже (табл. 3).
Доказано, что эффективность увлажняющих/смягчающих средств зависит от дозы (их следует применять регулярно в достаточном количестве), рН кожи, а также от комплаентности больных [7, 8, 12, 13]. Особенно важно их применение перед нанесением на кожу противовоспалительных препаратов (топические кортикостероиды, топические ингибиторы кальциневрина). В литературе описаны даже случаи эквивалентной эффективности увлажняющих средств и топических кортикостероидов у пациентов с атопическим дерматитом. В целом гидратация кожи и увлажняющие средства значительно повышают эффективность комплексной терапии атопического дерматита и качество жизни таких больных. Кроме того, увлажняющие препараты оказывают своеобразный превентивный эффект еще до появления выраженных симптомов обострения заболевания и позволяют заметно сократить объем медикаментозной терапии. В то же время они не заменяют топические препараты, обладающие противовоспалительным действием.
Современная практика показывает, что значимость использования увлажняющих средств в терапии атопического дерматита существенно занижена во всем мире. Так, недавно проведенный опрос показал, что из 77% детей, страдающих атопическим дерматитом, которым специалисты назначили смягчающие мази, лишь 21% использовали их сразу после мытья [14].
Задача лечащего врача и медсестер — инструктировать пациентов с атопическим дерматитом и ухаживающих за ними лиц по регулярному очищению и гидратации кожи с последующим нанесением в случае необходимости противовоспалительного препарата.
Иногда у детей до года диагностика атопического дерматита представляет определенные трудности, особенно если кожные проявления локализуются в пеленочной области. Пеленочный дерматит практически всегда возникает в области ягодиц. Заболевание связывают с такими факторами, как незрелость защитных механизмов кожи ребенка, ее механическое повреждение (трение о подгузники) и химическое раздражение мочой и калом. В зависимости от степени тяжести клинические проявления пеленочного дерматита могут варьировать от незначительно выраженной эритемы кожи различной распространенности до появления папул, эрозий и инфильтратов в кожных складках. Тяжелая степень пеленочного дерматита характеризуется возникновением фликтен, затем эрозий и корочек на поверхности папул.
У некоторых детей, страдающих пеленочным или себорейным дерматитом, одновременно можно обнаружить также признаки атопического дерматита.
В лечении пеленочного дерматита обосновано применение лечебных средств гигиены («Бепантен», «Топикрем» ультраувлажняющая эмульсия, «Мустела Стелактив крем под подгузник» и т. п.), которые наносят лишь после предварительного очищения кожи специальными средствами гигиены. Важное значение придают воздушным ваннам. Необоснованным является назначение топических кортикостероидов в лечении пеленочного дерматита. Кроме того, назначая топический комбинированный препарат, врач должен быть уверен в его необходимости, т. е. правильно определить показания к его применению. Так, по данным американских исследователей, в случае наличия у ребенка пеленочного дерматита большинство врачей считало более целесообразным применение комбинированного препарата, состоящего из топического кортикостероида сильного класса (Бетаметазона валерат) и антифунгицида (клотримазол), объясняя это тем, что основу пеленочного дерматита составляют кандидозный и воспалительный механизмы [15]. При этом врачи забывали о том, что данный топический кортикостероид противопоказан для применения у детей в возрасте до 12 лет. Более того, как показало другое исследование, каждый второй педиатр (56%) назначал подобный препарат детям в возрасте от 0 до 4 лет [16].
Международная группа экспертов по атопическому дерматиту (2006) напоминает о том, что у взрослых больных атопическим дерматитом может наблюдаться сочетание атопического, контактного и ирритативного дерматитов, а атопический дерматит с поражением кистей и стоп следует дифференцировать от псориаза ладоней и подошв и грибкового поражения кожи [8]. Необходимо помнить и о таких редких патологиях у детей, как генодерматоз — синдром Нефертона; у взрослых и детей — дефицит витаминов, злокачественные опухоли кожи. Так, грибовидный микоз по характеру поражения кожи и наличию интенсивного зуда может иметь сходство с распространенной формой атопического дерматита, однако грибовидный микоз появляется в юношеском и взрослом возрасте [7, 8].
По вопросам литературы обращайтесь в редакцию.
Д. Ш. Мачарадзе, доктор медицинских наук, профессор РУДН, Москва
Укусы насекомых
Практически всегда укусы разных насекомых (осы, комары, блохи, клещи) сопровождаются пятнышками. В первые минуты или часы после контакта с вредителем волдыри на теле у ребенка чешутся и болят, но постепенно все неприятные симптомы пропадают. Отличие от аллергии – единичные покраснения на коже только в тех местах, куда укусило насекомое.
Если известно точно, что чадо укусил комар или пчела, то обращаться к врачу нет необходимости. Как правило, все неприятные симптомы пропадут в течение суток, можно смазать красное круглое пятно на теле мазью от укусов. В случае развития признаков аллергической реакции (воспаление, затрудненное дыхание, отек гортани или лица) следует немедленно обратиться за медицинской помощью.
Пятно аиста. Что это и почему оно образуется?
В медицинской литературе у пятна аиста есть совсем не сказочное научное название: невус Унны или простой невус. Он может располагаться не только на затылке или сзади на шее, но и на лбу, веках малыша. В этом случае его называют “поцелуем ангела”.
Можно встретить мнение, что эти пятна – следствие травматичных родов, в которых голова ребенка долго была сдавлена, но ученые его опровергают. Они говорят, что простой невус закладывается еще внутриутробно. Он образуется из-за сбоя в закладке сосудов: на этом участке они немного расширены и в них усилен кровоток, поэтому кожа здесь более розовая. Еще одна версия – пятно аиста образуется в том месте, которым голова ребенка прижата к крестцу матери на поздних сроках. Из-за давления капилляры расширяются и получается пятно: случалось вам просыпаться с красными отметинами от подушки на лице? Здесь примерно то же самое.
Как бы то ни было, с простым невусом на лице рождается почти половина малышей. Пугаться его не стоит. Это не болезнь. Вины мамы в том, что ребенок рождается с отметиной на затылке, нет, и как-либо предупредить ее появление она не может.
Инфекционные патологии
Вызвать красные прыщики и блямбы на теле может множество заболеваний. Самыми распространенными считаются ветряная оспа, корь и краснуха. Однако возможно развитие более редких болезней, поэтому при обнаружении высыпаний на коже в виде пузырьков обязательно нужна консультация врача.
Ветряная оспа
Детская болезнь с высыпаниями на коже, большая часть населения переносит ветрянку еще в дошкольном возрасте. Тело заболевшего покрывается красными пятнышками, которые далее превращаются в волдыри. Малыша беспокоит повышенная температура, слабость, тошнота и зуд. Нередко к симптомам прибавляется покраснение горла и нарушения в работе ЖКТ. Начинается болезнь с сыпи на щеках, между пальцами и подмышечных впадин, затем переходит на все тело.
Корь
Вирусная сыпь передается при контакте с зараженным человеком, опасным он остается до 5 суток. Через некоторое время после инфицирования появляются признаки простуды (повышенная температура, насморк, кашель, слезотечение), но в скором времени образуются большие красные пятна на теле. Они характеризуются неправильной формой, локализуются почти на всех частях тела сразу, шелушатся и приобретают коричневатый оттенок.
Скарлатина
Красные шершавые пятна на коже у ребенка и боль в горле говорят о начале скарлатины. Заразиться можно воздушно-капельным или бытовым путем. Часто в детских садах случаются эпидемии, так как недуг передается через игрушки, посуду, одежду. В случае заболевания одного ребенка, рекомендуется строго соблюдать меры предосторожности и изолировать других малышей. Многих мам интересует: можно ли купать ребенка при скарлатине? В первые 5-7 дней от ванны следует воздержаться, лучше использовать влажные салфетки.
Краснуха
При краснухе красные прыщики на теле у ребенка появляются не сразу, а только через неделю после появления других признаков. Слабая боль в горле, слезотечение и конъюнктивит сигнализируют о начале болезни.
Обычно температура тела остается в пределах нормы или повышается до 37 градусов. Как и все инфекционные заболевания, краснуха быстро распространяется, поэтому необходима изоляция. Детские болезни очень похожи, поэтому не помешает ознакомиться с признаками. Именно по ним можно вовремя заметить недуг и обратиться к врачу.
| Признаки | Корь | Краснуха | Скарлатина |
| Первоначальная симптоматика | Интоксикация, которая усиливается в течение 2-3 суток, признаки простуды | Высыпания на теле, катаральные явления | Озноб, повышение температуры, интоксикация организма, признаки острого тонзиллита |
| Когда появляется сыпь | Не раньше 4 дня | В первый день заболеваний | На 1-2 сутки |
| Как выглядят высыпания | Крупные пятна, папулы | Небольшие красноватые пятнышки | Мелкие точки красного цвета |
Розеола
Высыпания на коже в виде красных пятен, характеризующиеся обязательным повышением температуры. Она постепенно снижается (держаться высокие показатели могут до 4 суток), но тело продолжают покрывать бляшки. Вызывает заболевание 6 тип вируса герпеса, требующий обязательной терапии.
Пройдет ли пятно на затылке само?
Простой невус – самое безобидное отклонение в формировании кожных капилляров. В течение первого года жизни малыша пятно начинает светлеть, пока не сравняется по цвету с обычным тоном кожи. Какое-то время оно еще может проявляться после интенсивного крика или сильного напряжения, а к двум годам обычно проходит. Но если говорить конкретно о пятне аиста – простом невусе, расположенном на затылке или задней поверхности шеи, – то оно может до конца не исчезнуть, а только побледнеть. К счастью, так как находится оно не на самом заметном участке, урон внешности при этом минимальный.
Когда обращаться к доктору
Заметив красную сыпь на теле у ребенка, не нужно спешить идти самостоятельно в больницу. При подозрении на инфекционное заболевание необходимо вызвать врача на дом, чтобы не заразить окружающих людей в общественных местах. Срочно вызывать скорую помощь надо, если наблюдаются следующие симптомы:
- нарушенное дыхание, хрипы, боль в грудине;
- обморок, нарушения в речи или спутанное сознание;
- появление водянистых прыщиков на теле, которые приносят ребенку сильный дискомфорт;
- резкое повышение температуры, а также неэффективность жаропонижающих препаратов;
- анафилактический шок, при котором понижается артериальное давление, затрудняется дыхание, появляются признаки тяжелой аллергической реакции.
До прихода специалиста не следует обрабатывать чем-либо красные пятна на теле у ребенка, будь это успокаивающий крем, зеленка или йод. Такие меры смажут клиническую картину, а значит врач не сможет поставить правильный диагноз и сказать, чем лечить недуг.
Методы лечения
Терапия зависит от причины возникновения красной сыпи у ребенка. Обязательно нужно посетить педиатра, а при подозрении кожных патологий – дерматолога. Запрещается выдавливать, вскрывать или расчесывать маленькие красные точки на теле. Таким образом легко занести инфекцию, да и после ран останутся некрасивые следы. Малышам нельзя давать лекарства без назначения доктора, допустимо только использовать противоаллергические средства.
Против аллергии в виде красных шершавых пятен на теле у грудничка используют Фенистил, Тавегил, Кларитин, а также мазь Гистан. В запущенных случаях следует выбирать гормональные препараты: Элоком или Адвантан.
Красную сыпь на лице у ребенка после мороза можно устранить кремом Ла-Кри, который успокаивает и заживляет пораженный эпидермис. Противовоспалительным и восстанавливающим действием обладают такие крема, как Депантенол, Бепантен и Пантенол. Мелкую красную сыпь на дерме во время ветрянки рекомендуется смазывать зеленкой и цинковой мазью. Во всех остальных случаях необходима консультация врача и его наблюдение во время лечения медикаментами.
Меры предосторожности
Чтобы оградить чадо от инфекционных болезней и других недугов, необходимо укреплять иммунитет. Защитная функция организма способна перебороть многие заболевания, для ее поддержания рекомендуется регулярно давать ребенку витаминные комплексы.
Важно оградить малыша от провоцирующих красные точки на коже факторов: вредная пища, опасные насекомые, скопление людей, где можно заразиться серьезной инфекцией.
Высыпания на коже у детей – не редкость, однако закрывать глаза на красные точки нельзя. Причин для развития маленьких прыщиков на теле множество: от укуса комара до инфекционной патологии. Обязательно нужно записаться на прием к врачу или вызвать его на дом, если есть подозрение на болезнь, передающуюся воздушно-капельным путем. Самостоятельно выбирать схему лечения нельзя, многие заболевания имеют тяжелые последствия, поэтому терапия должна проходить под контролем специалиста.
Вы можете задать свой вопрос нашему автору: