Пиодермия, что это такое? Симптомы, причины и лечение
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.
О стафилококках
Из 27 штаммов стафилококков только 3 штамма представляют наибольшую опасность для человека:
- Золотистый стафилококк(Staphylococcus aureus), который является причиной более 100 заболеваний. Представляет наибольшую опасность для человека.
- Эпидермальный стафилококк (Staphylococcus epidermidis)всегда присутствует на коже человека и не приносят практически никакого вреда. Развитие инфекции в основном происходит у ослабленных людей и беременных женщин. Бактерии проникают в организм при катетеризации, протезировании и дренажи.
- Сапрофитный стафилококк (Staphylococcus saprophylicus) обитает в мочевыводящей системе женщин и часто является причиной воспаления мочевого пузыря, мочеиспускательного канала и почек у женщин.
По внешнему виду стафилококки напоминают шарики (кокки) до 1,5 мкм в диаметре.
Скопления бактерий напоминают гроздь винограда (Staphylе – виноградная гроздь).
Бактерии чрезвычайно устойчивы во внешней среде: к воздействию прямых солнечных лучей, высушиванию,100% этиловому спирту, перекиси водорода, раствора фенола и ряда антибиотиков. При температуре 150° С микробы погибают только через 10 минут.Стафилококки долго сохраняются в пищевых продуктах, пыли и предметах быта.
Патогенные стафилококки синтезируют и секретируют множество веществ, которые позволяют выжить данному виду микроорганизмов в организме человека, повреждая его органы и ткани.
Определяют патогенность стафилококков энтеротоксины,экзотоксины,ферменты иаллергизирующие компоненты. Главными из них являются:
- Способность бактерий коагулировать плазму приводит к наступлению ранней блокады лимфатической системы, что способствует ограничению распространения инфекции. Клинически это состояние проявляется развитием инфильтративно-некротических и нагноительных процессов.
- Стафилококки выделяют целый ряд ферментов, обладающих разнонаправленным действием (гиалуронидазу, фибринолизин, ДНКазу, хлопьевидный фактор и др. Они облегчают слипание микробов с тканями человека и проникновение возбудителя вглубь тканей, повреждая их;разрушают сальные пробки волосяных фолликулов, что способствует проникновению инфекции вглубь тканей;вызывают свертывание участков плазмы крови вокруг микробов, которая, как кокон, окутывает стафилококк, защищая его;защищают микробную популяцию от действия антибиотиков.
Эпидемиология
Распространяют инфекцию больные и носители болезнетворных штаммов стафилококка. Открытые гнойные раны, гнойное воспаление глаз, полости рта и глотки, пневмонии и кишечные расстройства являются источником стафилококковой инфекции. Пищевой, контактный и воздушно-капельный путь — основные способы распространения инфекции. Хирургические вмешательства, внутримышечные и внутривенные инъекции, различные импланты также являются источниками распространения инфекции. Инфекция может передаваться плоду внутриутробно, во время родов и после рождения ребенка.
Здоровые носители, работающие в медицинских учреждениях, роддомах и пищеблоках — наиболее опасные распространители инфекции.
Факторы риска развития стафилококковой инфекции
Способствуют развитию стафилококковой инфекции следующие факторы (факторы риска):
- Использование в больничных условиях катетеров, применение вентиляции легких, инфекция может передаваться при хирургических манипуляциях через хирургические инструменты.
- Угнетение иммунитета перед проведением трансплантации или установки имплантов.
- Проведение гемодиализа.
- Внутривенное питание недоношенных детей.
- Заболевания, сопровождающиеся снижением иммунитета (СПИД, сахарный диабет, рак, некоторые болезни легких, заболевания кожи и сердца).
- Внутривенное введение наркотиков.
- Пирсинг, нанесение татуировок.
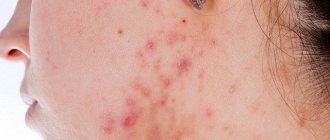
Рис. 3. На фото стафилодермия — фолликулит глубокий.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
- наследственность;
- сдвиги в функционировании эндокринных органов («щитовидка», гипоталамус, гипофиз, надпочечники, половые железы), гормональные сбои;
- повреждения кожи (раны, уколы, ссадины, укусы, расчесы, ожоги);
- острое или долговременное снижение общего и местного иммунитета;
- кожные патологии, включая аллергозависимые дерматиты, клещевые поражения;
- сахарный диабет;
- занос гноеродной флоры при хирургических манипуляциях;
- повышенная чувствительность к аллергенам и реакция на пиококки;
- повышенная влажность, абсорбционная способность, щелочная реакция кожи;
- непереносимость определенных лекарств;
- частое переохлаждение или перегревание;
- расстройства неврологического характера и системы терморегуляции
- несоблюдение личной гигиены;
- периодическое травмирование кожи в определенных зонах;
- долговременные переживания и сильное физическое утомление;
- истощение, любые длительно текущие болезни;
- ожирение, расстройство обмена жиров и углеводов;
- загрязнение эпидермиса красками, керосином, растворителями, маслами, лаком, угольной пылью, бензином, цементом;
- сосудистые болезни, варикоз, тромбофлебит, расстройства кроветворения, желудочно-кишечные болезни;
- фокальные инфекции с воспалительным процессом в определенном органе или ткани, включая желудок, кишечник, носоглотку и область уха, репродуктивные органы.
Классификация стафилодермий
Пиодермии подразделяются на стафилококковые и стрептококковые, поверхностные и глубокие. Часто пиодермии носят смешанный характер.
Пиодермия стафилококковая поверхностная
- Стафилококковое импетиго (остиофолликулит).
- Поверхностный фолликулит.
- Сикоз вульгарный.
Пиодермия стафилококковая глубокая
- Фолликулит глубокий.
- Фурункул.
- Карбункул.
- Гидраденит.
Стафилодермии по месту локализации
- К поверхностным фолликулитам относится стафилококковое импетиго.
- К глубоким фолликулитам относятся вульгарный сикоз и глубокий фолликулит.
- Перифулликулиты: фурункул и карбункул.
- Гнойное поражение потовых желез: гидраденит и псевдофурункулез.
- Стафилодермия гладкой кожи: эпидемическая пузырчатка новорожденных.
Стафилодермии у детей
- Потница и везикулопустулез.
- Множественные абсцессы или псевдофурункулез Фингера.
- Эпидемическая пузырчатка новорожденных.
- Эксфолиативный (листовидный) дерматит новорожденных Риттера.
Рис. 4. На фото пиодермия стафилококковая — ячмень на глазу у ребенка.
Лечение стафилодермии
На начальной стадии стафилодермии проводится местное лечение — место поражения обрабатывается 3% салициловым спиртом, мазями, спреями. Антибиотики для лечения стафилодермии не используются! Они могут назначаться врачом в случае гнойных осложнений.
- Остиофолликулит, фолликулит. Вскрытие пустол проводится стерильной иглой в условиях процедурного кабинета клиники. Затем они обрабатываются анилиновой краской (зеленка). Дальнейшее лечение проводится мазями — Бактробан, Пимафукорт, различные имунностимуляторы.
- При сикозе обязательна эпиляция. Такая стафилодермия может лечиться Руцилином, Полькортолоном.
- Для лечения фурункула назначается УФ облучение, ультразвук, лазеротерапия. На невскрытые узлы обычно накладывается ихтиоловая мазь. Вскрытые очищенные язвы закрываются повязками с протеолитическими ферментами, антибиотиками. Антибиотики могут назначаться внутрь.
Профилактика стафилодермии — укрепление иммунитета, соблюдение санитарных, гигиенических норм. Чистота и порядок, свежесть и качество продуктов питания, своевременная обработка повреждений кожного покрова помогут избежать заражения.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Общая характеристика стафилодермий
Стафилококковые пиодермии связаны, как правило, с придатками кожи – волосяными фолликулами, апокриновыми и эккриновыми потовыми железами, где они преимущественно обитают. Стафилодермии характеризуются гнойным характером воспаления.Основным морфологическим элементом стафилококкового импетиго у взрослых является фолликулярная пустула. Пустулы имеют полушаровидную или коническую форму и плотную напряженную покрышку, в ее центре которой формируется полость, заполненная гноем. Гнойный эксудат имеет желто-зеленую окраску и густую консистенцию. По периферии фолликулярной пустулы имеется эритематозно-отечная зона (венчик) с выраженной инфильтрацией. Гнойно-воспалительный процесс в основном распространяется в глубину. Высыпания не имеют тенденцию к слиянию и периферическому росту.
У новорожденных в связи со слаборазвитым фолликулярным аппаратом при стафилококковом инфицировании возникают пузыри (буллы). Причиной буллезных стафилодермий являются стафилококки 2-й фаговой группы. Они вырабатывают эксфолиативный токсин, который повреждает десмоиды шиповатого слоя эпидермиса, из-за чего происходит его отслоение с последующим образованием пузырей и щелей.
Одновременное поражение стафилококками и микоплазмой обуславливает более тяжелое поражение, чем моноинфекция.
Фолликулит является гнойным воспалением волосяного фолликула. Если воспалительный процесс затрагивает только устье фолликула, то развивается остиофолликулит (стафилококковое импетиго). При проникновении воспаления вглубь волосяного фолликула на 2/3 развивается поверхностный фолликулит. При вовлечении в воспалительный процесс всего фолликула развивается глубокий фолликулит. Воспаление волосяных фолликулов области усов, бороды, реже лобка у мужчин носит название сикоз вульгарный. Гнойно-некротическое воспаление волосяного фолликула и окружающих тканей называется фурункулом. При вовлечении в воспалительный процесс нескольких фолликулов и образовании глубокого воспалительного инфильтрата с формированием нескольких гнойно-некротических стержней говорят о карбункуле.
Рис. 5. На фото фурункул в стадии нагноения.В его толще формируется конусовидная пустула с формированием в центре некротического стержня.
Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Стафилококковое импетиго
Стафилококковое импетиго (остиофолликулит, импетиго Бокхарта) относится к группе поверхностных стафилодермий. При заболевании развивается гнойное воспаление устья сально – волосяных структур фолликула. Болезнь чаще регистрируется у взрослых мужчин, страдающих нечистоплотностью, повышенной потливостью и/или в результате постоянного раздражения кожи во время бритья. Остиофолликулит в ряде случаев сочетается с другими зудящими дерматозами, у детей регистрируется редко.
Причиной стафилодермии являются золотистый или эпидермальный стафилококки. Способствуют развитию остиофилликулитов как экзогенные (механическое раздражение, мацерация, мелкие травмы, перегревание, загрязнение и запыленность кожи), так и эндогенные факторы (снижение иммунитета, острые инфекции, нарушения всех видов обмена, сниженное питание, заболевания желудочно-кишечного тракта и др.).
Основными местами появления остиофолликулита являются области усов и бороды, волосистая часть головы, грудь и разгибательные поверхности конечностей.
На пораженных частях кожных покровов появляются пустулы, пронизанные волоском, размером с булавочную головку или чуть больше, с плотной покрышкой и воспалительным венчиком по периферии. Пустулы наполнены гноем серо-белого цвета, густой консистенции, не склонные к слиянию и периферическому росту. Они бывают единичными и множественными. Через 2 – 5 суток пустулы подсыхают с образованием желтовато-бурой по цвету корочки. На их месте после отпадания корочки остаются пигментированные пятна и легкое шелушение, в последствии бесследно исчезающие.В ряде случаев воспалительный процесс распространяется вглубь с образованием глубоких инфильтратов.
Стафилококковое импетиго следует отличать в первую очередь от фолликулита и стрептококкового импетиго.
Рис. 5.1. На фото фолликулит на лице (область подбородка).
Рис. 10 и 11. На фото фолликулит поверхностный.
Рис. 12 и 13. На фото фолликулит поверхностный (остиофолликулит).
Рис. 14 и 15. На фото фолликулит поверхностный (остиофолликулит).
Рис. 16 и 17. На фото стафилодермия – стафилокковое импетиго.
Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
Фолликулит глубокий
Фолликулит глубокий – это гнойное воспаление всего фолликула, включая сосочек волоса. Заболевание развивается при проникновении инфекции из остиофолликулита. Морфологическим элементом является фолликулярная пустула, окруженная возвышающимся воспалительным валиком. В отличие от фурункула некротический стержень отсутствует. Заболевание сопровождается выраженной болезненностью. В группе риска находятся больные анемией, сахарным диабетом и иммунодефицитами разной этиологии.
Глубокий фолликулит чаще всего локализуется на спине, но может регистрироваться на любом участке кожи, где располагаются фолликулы.При заболевании на коже образуются глубокие фолликулярные пустулы конической формы, сопровождающиеся выраженной болезненностью. Первоначально воспалительный инфильтрат (узелки) имеет ярко-красную окраску, который через 3 дня превращается в пустулу конической формы. Пустулы достигают в диаметре 0,5 — 1 см в диаметре, по периферии располагается воспалительный венчик. После вскрытия пустулы корочка ссыхается или обнажается эрозивная поверхность. Заживление происходит с образованием временной пигментации или маленького рубчика, волосяная луковица погибает. Длительность течения глубокого фолликулита до 5 — 10 дней.Глубокий фолликулит следует отличать от акне, периорального и себорейного дерматитов, герпеса, эпидермомикозов и др.
Рис. 18 и19. На фото фолликулит глубокий.
Рис. 20. На фото фолликулит глубокий.
Рис. 21 и 22. На фото фолликулит глубокий распространенный.
Код по МКБ-10
Медицинская наука дает не только конкретное определение пиодермии как болезни кожи, протекающей с ее нагноением, но и относит ее к группе дерматологических патологий — инфекционным поражениям эпидермиса и подкожной клетчатки.
У болезни имеется свой код — L08.0.
Пиодермия: фото у ребенка и взрослого на лице
А вот, гангренозная пиодермия имеет отдельную градацию (L88) и причины ее возникновения до конца не выяснены наукой. Такая патология внезапно возникает на фоне болезней пищеварительной системы и имеет иной механизм развития — при ней в кожных покровах активизируются лейкоциты, которые начинают по ошибке разрушать здоровые ткани. Инфицирование эпидермиса бактериями происходит уже позже и является вторичным.
Гангренозная пиодермия практически не поддается лечению антибиотиками и имеет характерную клиническую картину. Вначале на коже образуются пустулы с кровянистым содержимым или плотные узелки, локализующиеся на ногах и ягодицах (иногда в области живота и верхних конечностей, на лице и шее). Как только эти образования самопроизвольно вскрываются, на их месте остаются глубокие изъязвления округлой формы со рваными краями.
Язвы имеют специфическую окраску — от темно-красной до багровой или лиловой, на их дне обнаруживается гной и некротические массы.
Одним из отличительных признаков этой пиодермии является появление на поверхности вскрывшихся пустул повторных изъязвлений более мелких размеров. После заживления язв на коже остаются грубые рубцы и темная пигментация. Пиодермия такого типа может сопровождаться развитием афтозного стоматита, симптомами интоксикации, лихорадкой.
Сикоз вульгарный
Сикоз вульгарный (непаразитарный) – это множественные фолликулиты, имеющие рецидивирующее течение и остиофолликулиты с выраженной воспалительной реакцией.Воспалительные элементы локализуются в области роста бороды, усов, лобка, подмышечных впадин (зоны роста длинных волос) и бровей (щетинистые волосы).
Причиной стафилодермии является золотистый стафилококк. Способствуют инфицированию бритье, насморк и другие виды загрязнения, а так же дисбаланс половых гормонов (поражение себорейных зон).
Клинически сикоз проявляется развитием поверхностных и глубоких фолликулитов. Воспаляются фолликулы, пронизанные волосом.Вокруг них образуется плотный болезненный инфильтрат синюшно-красного или синюшно-бурого цвета. При вовлечении в воспалительный процесс соседних фолликулов образуются пустулезно-воспалительные инфильтраты с длительным течением. Пустулы постепенно вскрываются, гнойный инфильтрат ссыхается в корки. При выдергивании на корнях волос просматривается желатинообразная стекловидная муфта, пропитанная гноем.
Течение болезни длительное рецидивирующее – многие месяцы и даже годы.
Разрешение вульгарного сикоза происходит без образования рубца. Иногда стафилодермия осложняется экзематизацией.
Сикоз следует отличать от инфильтративный формы трихофитии, осложненной чесотки и герпеса.
Рис. 7 и 8. На фото сикоз вульгарный (обыкновенный).
Рис. 23 и 24. На фото сикоз вульгарный.
Рис. 25 и 26. На фото сикоз вульгарный распростаненный.
Рис. 26.1 и 26.2. На фото сикоз вульгарный распростаненный.
Ячмень
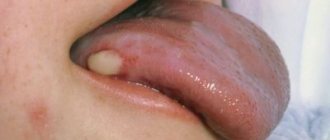
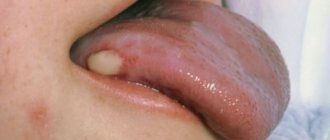
Ячмень – это острое гнойное воспаление волосяного мешочка или сальной железы Цейса. Ячмень бывает наружным и внутренним. При наружном ячмене воспаляется железа Цейса или Моля, при внутреннем – мейбомиевая железа. Инфекция попадает в глаза с грязными руками и при пользовании общими полотенцами. Заболевание может быть одно- и двухсторонним. Наиболее часто встречается у детей. Возбудителем является золотистый стафилококк.
Признаки и симптомы наружного ячменя. Заболевание начинается с появления на веке гиперемии, отека и болезненного инфильтрата, в центре которого через 2 — 3 суток появляется гнойная пустула. На 3 — 4 сутки гнойник вскрывается и наружу выходит гнойное содержимое. В ряде случаев может появиться нескольких ячменей.
При абсцедировании появляются головные боли, повышается температура тела, увеличиваются региональные лимфатические узлы.
Часто излечение наступает самостоятельно и быстро. Иногда требуется проведение антибиотикотерапии, редко — хирургическое лечение.
Признаки и симптомы внутреннего ячменя. Внутренний ячмень (мейбомит)представляет собой острое воспаление бактериальной природы (чаще золотистый стафилококк) мейбомиевой железы (видоизмененные сальные железы, расположенные по краям век). Гнойный инфильтрат просматривается через конъюнктиву века, а прорыв гнойных масс происходит в конъюнктивальную полость. При лечении иногда требуется хирургическое вмешательство.
При ячмене часто регистрируется спонтанное самоизлечение, но в ряде случаев пиодермия принимает хроническое рецидивирующее течение.
Рис. 27. На фото ячмень наружный (слева) и внутренний (справа) нижнего века.
Рис. 28 и 29. На фото ячмень на глазу у детей.
Рис. 30 и 31. На фото флегмона глазницы у ребенка. Заболевание развивается в результате распространения микробов из участков поражения кожи в клетчатку и соединительную ткань глазницы.
Рис. 32 и 33. На фото ячмени множественные.
Рис. 34 и 35. Ячмень на глазу.
Рис. 36 и 37. Ячмень на глазу.
Рис. 38 и 39. Ячмень на глазу.
Рис. 40 и 41. Ячмень на глазу верхнего века.
Рис. 42 и 43. На фото ячмень на нижнем веке.
Рис. 45 и 46. Ячмень на глазу может стать причиной развития абсцесса и флегмоны века.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
Общие назначения:
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Помимо этого, существуют препараты для комплексного лечения, оказывающие противобактериальное, антивоспалительное и противогрибковое воздействие. Наиболее востребованными являются мазь Тимоген и Тридерм.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.
Фурункул
Фурункул –острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей подкожно-жировой клетчатки. Фурункулы могут локализоваться на любом участке кожи, где присутствуют фолликулы. Наиболее часто они появляются на лице, задней поверхности шеи, области бедер и ягодиц – местах наиболее развитой подкожной жировой клетчатки. Опасной является локализация в области носа и верхней губы, из-за возможного проникновения стафилококков в венозную сеть головного мозга.
Фурункул может развиться из фолликулита или воспалительного узелка в дерме.
В первом случае заболевание начинается остро с глубокого фолликулита с мощным перифолликулярным инфильтратом, в центре которого быстро развивается некроз, либо постепенно с поверхностного фолликулита. Вокруг воспаленного фолликула в течение нескольких дней формируется багрово-красного цвета болезненный инфильтрат (узел), который постепенно увеличивается в размерах. В его толще формируется конусовидная пустула с формированием в центре некротического стержня. Через 1 – 2 суток инфильтрат вскрывается. Образованный язвенный дефект заполняется грануляционной тканью и рубцуется. Заживление длиться 1 – 2 недели.
Больших размеров фурункулы достигают при локализации в местах, где хорошо развита подкожная жировая клетчатка – лицо, бедра и ягодицы. Особо болезненные фурункулы локализуются в местах, где минимально развиты мягкие ткани и проходят сухожилия и нервы – наружный слуховой проход, волосистая часть головы, передняя поверхность голеней, тыльная поверхность пальцев.
Опасной является локализация в области носа и верхней губы (носо-губного треугольника), из-за возможного проникновения стафилококков в венозную сеть головного мозга, с последующим развитием тромбофлебита пещеристого синуса, лицевых вен, менингоэнцефалита и сепсиса.
Заболевание может ограничиться появлением одного фурункула, либо множественных и тогда говорят о фурункулезе. При фурункулезе отмечается наличие фурункулов, находящихся на разных стадиях развития. Выделяют местный и общий фурункулез. Оба варианта могут иметь острый и хронический характер.Болезнь протекает длительно – месяцы и даже годы. Фурункулезом часто болеют лица со сниженным иммунитетом и страдающие сахарным диабетом.
Фурункул следует отличать от псевдотуберкулеза, гидраденита, карбункула, узловой эритемы и глубокой трихофитии.
Рис. 47 и 48. На фото фурункул в стадии нагноения (слева) и очищения — отторжения гнойных масс (справа).
Рис. 49 и 50. На фото фурункул на бедре и подбородке в стадии нагноения.
Рис. 51 и 52. На фото фурункул на лице.
Рис. 53 и 54. На фото фурункулы на носу.
Рис. 55 и 56. На фото фурункул в области ушной раковины.
Рис. 57 и 58. На фото фурункул ушного прохода (слева) и ушной раковины (справа).
Рис. 59 и 60. На фото фурункул на ягодице и пальце кисти.
Рис. 61 и 62. На фото фурункул в стадии заживления.
Рис. 63 и 64. На фото фурункулез.
Лечение
Терапию пиодермии целесообразно начать с исследования на определение типа возбудителя и чувствительность пациентов к антибиотикам, а также выяснения заразна ли эта форма болезни.
В соответствии с этим подбираются препараты для антимикробного лечения и назначается схема их приема:
- курс антибактериальной терапии может составлять до двух недель. Хорошо зарекомендовали себя такие антибиотики как: Тетрациклин, Рифампицин, Метациклин и другие.
- для укрепления сосудов кожи используют ангиопротекторы: Трентал, Актовегин, Никотинат натрия.
- с целью усиления процессов регенерации лечение пиодермии у взрослых проводится в сопровождении витаминотерапии, приема микроэлементов и иммуномодулирующих препаратов.
- хронические глубокие формы этой патологии требуют применения гормональных и цитостатических средств (Преднизолона, Метотрексата).
- в некоторых случаях назначают лечение вакцинами (стафилококковой лечебной, стафилококковой бесклеточной).
При сахарном диабете лечение пиодермии основано на строгом соблюдении диетических рекомендаций, рациональном отдыхе и избегании стрессовых ситуаций.
Местная обработка патологических образований включает: удаление корок и обработку асептическими препаратами, применение вытягивающих линиментов и мазей, наложение стерильных повязок.
У взрослых
Особенности протекания заболевания у людей зрелых заключаются в состоянии их иммунной системы. Обычно именно ее ослабление способствует развитию пиодермии у взрослых.
Из поверхностных форм у них чаще всего диагностируется фурункулы, карбункулы и различные виды импетиго.
Глубокие виды заболевания развиваются на фоне серьезных поражений ЦНС, внутренних органов и гормональной системы. Поэтому у молодых и зрелых людей могут развиться: язвенные и гангренозные пиодермии, подрывающий фолликулит Гофмана, атрофический дерматит нижних конечностей.
У детей
Так как у младенцев и малышей в раннем детстве многие системы только формируются и совершенствуются, даже простые пиодермии протекают у них сложнее. Поверхностные ее виды обычно наблюдаются в области пупочного кольца, в складках кожи, на лице и конечностях.
Чаще у детей симптомы пиодермии связаны с повышением температуры тела, нервной возбудимостью и беспокойством, увеличением лимфоузлов.
Для успешной терапии болезни необходимо определить возбудителя и вовремя выявить форму болезни. В детском возрасте обычно диагностируют:
- перипорит, связанный с чрезмерным потением малыша, на его коже высыпают небольшие гнойники в области тела, лица и головы, они лопаются и образуют корочки, мокнут и зудят;
- пеленочный дерматит, характеризуется выраженным покраснением, пастозностью и образованием фурункулов в зоне промежности или ягодиц, без лечения эти образования изъязвляются;
- панариций, образуется возле воспаленной ногтевой пластины и представляет собой небольшие очаги с нагноением.
В детском возрасте на подобные процессы следует обратить пристальное внимание и сразу же обратиться к врачу, своевременное лечение поможет избежать осложнений (абсцессов, флегмон и инфицирования других органов и систем).
Карбункул
Карбункул – острое гнойно-некротическое воспаление группы волосяных фолликулов, объединенных общим инфильтратом. Из всех стафилодермий является наиболее тяжело протекающим воспалением. Заболевание регистрируется в основном у взрослых. Чаще поражаются области тела, наиболее подверженные загрязнению – задняя часть шеи, спина и поясничная область.Карбункулы часто возникают у лиц со сниженным иммунитентом, страдающие сахарным диабетом и другими истощающими организм заболеваниями, а так же при массивном загрязнении кожи и несоблюдении гигиенического режима.
Карбункул представляет собой багрового или темно-красного цвета узел до 5 – 10 см в диаметре, от окружающих тканей отграничен нечетко, на поверхности имеется несколько пустул. Вскрытие очага нагноения сопровождается выделением гнойно-кровянистой массы и отторжением некротических стержней. После вскрытия карбункула на коже образуется обширная язва с подрытыми краями. Ее дно покрыто налетом слизисто-гнойной консистенции, легко кровоточит. Постепенно язвенный дефект очищается от налета и заполняется грануляциями. Заживление происходит в течение 2 – 4 недель с образованием глубоко втянутого рубца. Заболевание протекает с ярко выраженными симптомами интоксикации.
Карбункулы чаще всего бывают одиночными. Из осложнений наиболее опасными являются флебиты, тромбозы синусов головного мозга и сепсис.
Рис. 65 и 66. На фото карбункул (слева) и фурункул (справа).
Рис. 67 и 68. На фото единичный карбункул межлопатачной области (слева) и боковой поверхности туловища (справа).
Рис. 68.1. На фото множественные карбункулы плечевой области.
Рис. 69 и 70. На фото карбункул огромных размеров задней области шеи. Видны многочисленные пустулы, из которых, как из сита, выделяется гной.
Рис. 71 и 72. На фото карбункул на лице.
Рис. 73 и 74. На фото карбункул на шее.
Рис. 75 и 76. На фото карбункул на спине.
Рис. 77 и 78. На фото карбункул на шее (слева) и множественные карбункулы (справа).
Рис. 79 и 80. На фото карбункул на спине и пальце на руке.
Рис. 81 и 82. На фото карбункул. Вскрытие гнойника производиться в виде крестообразного разреза.
Рис. 83.На фото карбункул на подбородке.Вскрытие гнойника производиться в виде крестообразного разреза.
Рис. 84, 85 и 86. На фото карбункул на спине. Показаны этапы очищения язвы.
Рис. 87 и 88. На фото карбункул на шее. Заживление раны в процессе лечения очага нагноения.
Рис. 89 и 90. На фото карбункул. Язвенный дефект очищен.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.
Гидраденит
Гидраденит является гнойным воспалением апокриновых потовых желез. Заболевание особо часто регистрируется у женщин с периода полового созревания, в старческом возрасте практически не встречается из-за угасания деятельности потовых желез. Возбудителем гидраденита в большинстве случаев является золотистый стафилококк.
Апокриновые железы располагаются в подмышечных впадинах, вокруг пупка, ареолы молочных желез, аногенитальной области. Чаще всего гидраденит локализуется подмышками, реже – в перианальной и паховых областях.
Клинически заболевание проявляется появлением болезненного узла в глубоких слоях кожи величиной с горошину, который в течение несколько дней увеличивается до размеров лесного и даже грецкого орехов. Кожа над инфильтратом приобретает багрово-красную окраску. Множественные нагнонения подмышкой имеют коническую форму (в народе называется «сучье вымя»). Спустя 4 – 5 суток очаги нагноения вскрываются с выделением гнойных масс с примесью крови. После дренирования воспалительные явления быстро стихают. Заживление происходит с образованием шнурообразных рубцов.Нередко гидраденит протекает с выраженными симптомами интоксикации. Воспалительный процесс длится около 2-х недель, нередко имеет рецидивирущее течение. Особенно тяжело заболевание протекает у тучных людей.
Рис. 91 и 92.На фото гидраденит. Множественные нагнонения подмышкой имеют коническую форму (в народе называется «сучье вымя»).
Рис. 92.1 и 92.2. На фото гидраденит. Самая частая локализация – подмышки.
Рис. 93 и 94. На фото гидраденит у женщин.
Рис. 95. На фото последствия гидраденита у женщины (редкая локализация).
Рис. 97 и 98. На фото гидраденит. Локализация воспалительных инфильтратов в области промежности и вокруг ануса чаще возникает у мужчин.
Рис. 96. На фото гидраденит у мужчины, последствия заболевания.
Рис. 99 и 100. На фото гидраденит подмышкой — множественные рубцы, образованные после заживления свищевых ходов.
Рис. 101 и 102. На фото последствия гидраденита- множественные гипертрофические и келлоидные рубцы, образованные после заживления свищевых ходов.
Рис. 103 и 104. На фото последствия гидраденита — уродливые втянутые рубцы.
Рис. 105 и 106. На фото гидраденит, состояние после излечения.
Рис. 107 и 108. На фото гидраденит, состояние после пластической операции.
Стафилодермии у детей грудного возраста
Стафилококковая инфекция занимает ведущие позиции среди всех заболеваний у маленьких детей по причине анатомических особенностей строения их кожных покровов.
Везикулопустулез
Везикулопустулез или перипорит – гнойное воспаление устьев эккриновых потовых желез. Возбудителем заболевания является золотистый стафилококк.При закупорке выводных протоков пот скапливается в протоках, растягивая их. Закупорка происходит на разных уровнях, что определяет клиническую картину заболевания.
При кристаллической потнице протоки закупориваются на уровне рогового слоя — близко к поверхности кожи. Болезнь характеризуется появлением на кожных покровах безболезненных везикул (пузырьков), наполненных прозрачной жидкостью (потом), диаметром до 1 — 2 мм. Пузырьки похожи на капельки воды, иногда носят сливной характер.
При красной потнице закупорка происходит на уровне средних и концевых слоев эпидермиса.На коже появляются красного цвета зудящие узелки (папулы и папуло-везикулы), окруженные воспалительным валиком красного цвета. Узелки достигают 2-х мм в диаметре, окружены по периферии воспалительным венчиком. Высыпание сопровождается зудом и жжением. Зуд может быть достаточно сильным, усиливается при потоотделении и повышении температуры окружающей среды. Красная потница всегда требует медикаментозного лечения. Длительность заболевания составляет около 2-х недель.
При инфицировании устьев эккриновых потовых желез на фоне имеющейся потницы развивается везикулопустулез. Заболевание характеризуется появлением на кожных покровах поверхностных пустул-везикул, размерамис просяное зерно, наполненные молочно-белым содержимыми (белая потница), окруженные гиперемированным венчиком. После вскрытия пустул и отторжения гноя поверхность покрывается серозно-гнойными корочками, после отторжения которых остаются рубчики или пигментные пятна. Продолжительность заболевания составляет от 2 до 10 дней. При распространении воспаления в глубину, что наблюдается у недоношенных детей, развиваются множественные абсцессы.
Рис. 109 и 110. На фото везикулопустулез — один из симптомов проявления стафилококковой инфекции у грудничков.
Рис. 111 и 112. На фото везикулопустулез.
Рис. 113 и 114. На фото везикулопустулез.
Рис. 114.1. На фото везикулопустулез.
Множественные абсцессы у детей (псевдофурункулез Фингера)
Болезнь может возникать первично или являться продолжением везикулопустулеза. Заболевание характеризуется вовлечением в инфекционный процесс выводных протоков потовых желез и даже всего клубочка желез. В группе риска находятся дети, страдающие рахитом, гипотрофией, повышенной потливостью, гиповитаминозами и анемией. Псевдотуберкулез Фингера протекает с нарушением общего состояния ребенка. На коже волосистой части головы, ягодиц, спине или внутренней поверхности бедер появляются узелки и более крупные (1 — 2 см) узлы, кожа над которыми приобретает синюшно-красный цвет и истончается. После вскрытия инфильтратов выделяется густой гной. Заживление происходит рубчиком.
Рис. 115 и 116. На фото стафилодермия у новорожденных — множественные абсцессы (псевдофурункулез Фингера).
Эпидемическая пузырчатка новорожденных
Эпидемическая пузырчатка новорожденных(пиококковый пемфигоид) возникает на первой неделе жизни ребенка и представляет собой распространенное поверхностное гнойное высокозаразное поражение кожных покровов.
Источником гноеродных микробов (стафилококков и стрептококков) являются родовые пути и гнойная инфекция у матери, инфекция у обслуживающего персонала и детей, предметы ухода, пеленки и окружающий воздух. Болезнь протекает волнообразно, каждые 7 — 10 дней отмечаются новые высыпания, что сопровождается диспепсией и рвотой у ребенка.
Болезнь проходит несколько стадий развития. Вначале появляются красные пятнышки, на месте которых вскоре формируются пузырьки, наполненные прозрачной жидкостью. Далее жидкость становится гнойной, пузырьки лопаются. На месте пузырьков образуются корочки. Заживление происходит без образования рубцов. Чем больше площадь поражения, тем тяжелее протекает болезнь. При тяжелом течении пузырчатки пузырьки появляются на слизистых оболочках носа и рта.
Рис. 117 и 118. На фото На фото стафилодермия — пузырчатка новорожденного.
Эксфолиативный дерматита (болезнь Риттера)
Эксфолиативный дерматит Риттера или острый эпидермолиз новорожденных является злокачественной формой пузырчатки, наиболее тяжелой формой стафилококковой пиодермии. В зоне риска находятся недоношенные дети. Болезнь развивается у детей первых дней жизни, протекает тяжело и длительно, сопровождается высокой температурой и явлениями интоксикации. Клинически заболевание проявляется покраснением кожи, появлением трещин, слущиванием эпидермиса вокруг рта или в зоне пупка, серозным пропитыванием кожи, эпидермолизом, появлением дряблых пузырей, симптомом «ошпаренной кожи». В ряде случаев поражаются слизистые оболочки и висцеральные органы. Разрешение происходит без образования рубцов. Болезнь длится около 15 дней. Нередко наблюдается осложненное течение с развитием пневмонии, пиелонефрита, отита, гнойного конъюнктивита, абсцесса, флегмоны, сепсиса.
Рис. 119. На фотоэксфолиативный дерматит Риттера у новорожденного.
Что это за болезнь?
Пиодермия — это дерматологическое заболевание, которое характеризуется появлением специфических высыпаний и развитием процессов нагноения на кожных покровах.
Причиной ее развития обычно является стафилококковая и стрептококковая инфекции, иногда — синегнойная палочка.
Патогенные кокки обитают на поверхности эпидермиса и у здорового человека, но в небольших количествах. Поэтому развитие пиодермии возможно лишь в тех случаях, когда бактерии начинают усиленно размножаться.
Рост болезнетворных микроорганизмов могут спровоцировать следующие факторы:
- устойчивость организма к воздействию антибиотиков, которые часто применялись при лечении предшествующих заболеваний;
- обменные нарушения в организме;
- наследственная предрасположенность к кожным патологиям;
- снижение иммунитета;
- наличие хронических заболеваний;
- несоблюдение гигиены тела и жилища;
- нарушение РН-баланса кожи;
- длительное лечение гормональными средствами;
- постоянная макротравматизация кожи (расчесывания, укусы насекомых и др.);
- наличие сопутствующих кожных болезней (дерматитов, демодекоза, экземы и т.п.);
- чрезмерная потливость или нарушение работы сальных желез (повышенная жирность кожи).
К этому заболеванию особенно предрасположены дети и подростки (37%). Чаще болеют лица мужского пола старше 20-ти лет, у женщин оно встречается реже.