Кожа человека
— своеобразный индикатор, который отражает состояние всех его органов и систем, защищает от проникновения инфекций, механических и химических повреждений.
Кожные заболевания свидетельствуют
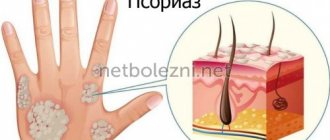
о каком-либо нарушении в работе внутренних органов, не здоровом образе жизни и вредных привычках, неправильном питании и несоблюдении правил личной гигиены пациентом. Разнообразие кожных болезней поражает. Многие из них с трудом поддаются лечению и имеют хронический, рецидивирующий характер. К таким недугам относятся экзема, псориаз, нейродермит и дерматозы.
Чума Галена
Средневековое изображение римского врача Клавдия Галена
Чума Галена (эпидемия Антониновой чумы) была принесена в Римскую империю войсками, возвращавшимися из походов на Ближний Восток. Начавшись в 165 году н. э., она бушевала по всей Малой Азии и большей части Европы в течение 15 лет, унеся жизни двух римских императоров — Луция Вера, который умер в 169 году, и его соправителя Марка Аврелия Антонина, который правил в одиночку до своей смерти в 180 году. Девять лет спустя болезнь вспыхнула вновь, как отмечал древнеримский историк Дион Кассий, и стала уносить до 2 тыс. жизней за день только в одном Риме.
При императоре Вере римская армия отправилась на восток, когда парфяне напали на Армению. Оборона римлянами восточных земель была затруднена, так как большая часть воинов пала, пораженная болезнью. Еще ужаснее выглядели последствия эпидемии в остальной части империи. Многие города и деревни, как в Италии, так и в провинциях, полностью обезлюдели. Эпидемия распространилась далеко на север, вплоть до Рейна, она поразила германские и галльские народы за пределами границ империи.
Великий врач Гален оставил описание эпидемии, среди симптомов упоминаются лихорадка, диарея и воспаление горла, а также кожное высыпание, иногда сухое, а иногда гнойничковое, появляющееся на девятый день болезни. Скудная информация, оставленная Галеном, не позволяет нам точно определить природу этой болезни, но многие ученые диагностировали ее как оспу. По разным оценкам считается, что чума Галена унесла жизни порядка 5 млн человек.
Чума Юстиниана
Чума Юстиниана, пандемия бубонной чумы, которая охватила Малую Азию, Африку и Европу, обрушилась на Константинополь, столицу Восточной Римской (Византийской) империи, в конце весны и летом 542 года н. э. После того как чума началась в Египте, торговые суда и войска пронесли ее по всему западному миру, что позволило болезни неоднократно вспыхивать в течение следующих 50 лет.
Согласно Прокопию, греческому историку и придворному инсайдеру, который является нашим главным источником, эпидемия началась недалеко от Эфиопии. Хотя древние предания утверждали, что болезни приходят из Африки, в рассказе Прокопия, возможно, есть доля истины. Бацилла чумы, по-видимому, возникла как в Центральной Африке, так и в Индии, причем последняя также является вероятным домом для вида черных крыс, которые несли чуму. Корабли, курсирующие по Индийскому океану и Красному морю на пути в Египет, могли свести крысу и бациллу вместе в смертельной комбинации.
Люди пребывали в ужасе, многие приписывали болезнь прикосновению сверхъестественного существа, которое появлялось во сне или наяву. Чтобы демоны не проскользнули в их дома, люди запирали двери на засовы от всех посетителей, в том числе родных и друзей. Легкая лихорадка, которая являлась первым симптомом чумы, однако, не вызывала тревоги, и многие люди продолжали вести привычную жизнь, пока у них не появлялись бубонные опухоли в течение следующих нескольких дней.
Десятилетия войн, голода и стихийных бедствий в средиземноморских землях, возможно, помогли чуме «собрать богатый урожай»; только в Константинополе в течение первого года погибло около 300 тыс. человек. Даже император Юстиниан переболел ей. Смертность и опустошения, вызванные чумой, помешали ему вновь захватить западные провинции и восстановить прежние размеры Римской империи.
Диагностика и лечение кожных заболеваний
Диагностикой и лечением кожных заболеваний занимается врач – дерматолог. В дерматологии есть более узкие специализации: дерматовенеролог, дерматокосметолог и трихолог. При появлении симптомов кожных заболеваний для начала можно обратиться к терапевту, он подскажет, к какому специалисту обратиться в конкретном случае. Для постановки точного диагноза часто требуется провести ряд лабораторных исследований, в их число могут входить: анализы крови, мочи и кала, серологический посев, соскоб, мазок, биопсия.
В Волгограде, Волжском и Михайловке с симптомами кожных заболеваний можно обратиться в клиники «ДИАЛАЙН». Вас ждут опытные дерматологи, использующие новейшие диагностические методы. Для записи на прием воспользуйтесь личным кабинетом на нашем сайте, там Вы сможете записаться в любую из наших клиник на удобное для себя время.
Черная Смерть
Черная Смерть (черная чума, бубонная чума) — широко распространившаяся эпидемия, опустошившая Азию и Европу в середине XIV века. Это острое инфекционное заболевание, которое на самых ранних стадиях и в некоторых местах, по-видимому, было преимущественно пневмонического типа (что помогает объяснить его быстрое и ужасающее распространение), отмечено отеком лимфатических узлов или бубонов. Ее также называли «Черной Смертью» из-за черных пятен, вызванных подкожными кровоизлияниями, которые появлялись на коже больных людей ближе к моменту смерти. Заражение крови приводило к быстрому летальному исходу, обычно жертвы умирали в течение двух-четырех дней. Бубонная чума была вызвана бактерией Bacillus pasteurella pestis
(
Yersinia pestis
), передающейся людям блохами от зараженных крыс. Легочная чума, возникающая как осложнение бубонного типа и как вторжение бактерии в легкие, распространялась от человека к человеку. Помимо черных пятен на коже, чума проявлялась в опухолях в паху или подмышечной впадине и кровотечениях из легких; она также характеризовалась очень высокой температурой, бредом и прострацией у своих жертв.
Возникнув в Центральной Азии, эта болезнь убила приблизительно 25 млн китайцев, индийцев и других азиатов за 15 лет до того, как добралась до Константинополя в 1347 году. Оттуда она быстро распространилась на Геную, Неаполь, Венецию, Марсель и другие средиземноморские порты; корабли, перевозившие крестоносцев, возвращавшихся с Ближнего Востока, стали ключевым фактором в этом отношении. К концу 1347 года чума поразила Далмацию и острова Кипр и Сицилию. Тысячи жителей Южной Франции, Испании и Италии умерли от черной чумы еще до того, как она достигла Парижа в июне 1348 года и Лондона несколькими месяцами позже. Бушевавшая в Англии и Ирландии загадочная болезнь распространилась на Нидерланды, Германию, Норвегию, Швецию, Данию и Россию, а к 1350 году вся Европа (включая Исландию и Гренландию, согласно некоторым источникам) оказалась во власти чумы.
Питер Брейгель-старший «Триумф смерти» (1562)
Исторические оценки смертности непосредственно от чумы варьируются от 1/4 до 3/4 населения Европы и Азии; по меньшей мере 25 млн европейцев умерли между 1347 и 1351 годом. Говорили, что половина Лондона (около 100 тыс. человек) погибла; 2/3 студентов Оксфордского университета умерли, 4/5 населения Марселя. Папа Римский в Авиньоне, где умерла половина населения, освятил реку Рону, чтобы в нее бросали трупы для христианского погребения. Погибло более трети населения Италии.
В то время медицинские и мирские авторитеты по всей Европе стремились дать рациональные объяснения вирулентной чуме, которая явно была заразной. Они выпустили много трактатов, пытаясь объяснить общественности причины и симптомы болезни и отыскать способы лечения.
Чуму приписывали всему и вся: испорченному воздуху и воде, жарким и влажным южным ветрам, близости болот, отсутствию очищающего солнечного света, экскрементам и другим нечистотам, гнилостному разложению мертвых тел, чрезмерному потворству пище (особенно фруктам), божьему гневу, наказанию за грехи и соединению звезд и планет. Религиозные фанатики утверждали, что ужасную чуму принесли человеческие грехи; они бродили с места на место, публично бичевали себя. В некоторых местах всё сваливали на калек, аристократов и евреев, которых обвиняли в отравлении общественных колодцев и либо прогоняли, либо пытали и сжигали. Повсюду царила паника, мужчины и женщины не знали иного способа остановить смерть, кроме как бежать от нее.
Опустошения, производимые Черной Смертью, на какое-то время помогли остановить Столетнюю войну: обе стороны (англичане и французы) подписали перемирие, которое было трижды пролонгировано (1347–1351); военные действия возобновились лишь в 1355 году.
Для многих историков Черная Смерть означает конец Средневековья и начало Нового времени. Она дала толчок к реорганизации общества, землевладельческих отношений между собственником / фермером и арендатором / рабочим на основе ренты, что устанавливало иной баланс между капиталом и трудом.
Буллезный эпидермолиз
Врожденный буллезный эпидермолиз относится к группе наследственных генетических кожных заболеваний, обусловленных мутациями ряда генов, ответственных за синтез структурных белков кожи. В настоящее время в России в среднем зарегистрировано 3,64 случая на 1 млн населения, а прогноз по ежегодному количеству больных — 14–34 случая на 1,7 млн новорожденных. Популяционная частота данного генодерматоза составляет 1:50000–1:300000.
Тип наследования буллезного эпидермолиза может быть как доминантным, так и рецессивным. Эпидермолиз характеризуется образованием пузырей и эрозий на коже и слизистых вследствие незначительного механического трения. Это происходит за счет нарушения межклеточных связей в эпидермисе и в дермо-эпидермальном соединении.
Клиническая картина этого генетического кожного заболевания включает в себя пузыри, эрозии и милиумы на коже, поражение ногтевых пластин (ониходистрофия), алопецию и аплазию кожи, а также ладонно-подошвенную кератодермию и пятнистую пигментацию.
Стоит отметить, что на месте крупных пузырей возникают БЭ-невусы, а эрозии и милиумы разрешаются в атрофию, рубцы и сращивание.
Лечение ВБЭ включает в себя:
- атравматические перевязки;
- заместительную терапию (переливают альбумин, кровь, плазму, иммуноглобулины);
- коррекции анемий (назначают препараты железа);
- антибиотикотерапию (при необходимости);
- профилактику и лечение осложнений (стриктуру пищевода, остеопороз, остеопению, мониторинг новообразований);
- коррекцию нутритивного статуса (исключение грубой пищи, увеличение белковых продуктов в пищевом рационе, употребление специализированных смесей для младенцев).
Помимо лечения, необходимо учитывать и основные принципы ухода за ребенком с буллезным эпидермолизом. Он заключается в следующем:
- предупреждение травматизации кожного покрова — это необходимо, чтобы избежать появления новых пузырей и эрозий;
- тщательный уход за эрозиями с применением современных атравматических перевязочных материалов из специальных видов ткани;
- поддержание адаптивного питания для улучшения эпителизации эрозий;
- психоэмоциональная поддержка как детей, так и их родителей.
Важным пунктом при уходе является подборка перевязочного материала. Основные типы классических перевязочных материалов включают в себя:
- гидроколлоидные повязки;
- губчатые повязки;
- повязки на основе альгината кальция;
- повязки с альгинатом и коллагеном;
- повязки на основе целлюлозы;
- повязки с активированным углем и импрегнацией серебра.
На данный момент продолжаются исследования на тему лечения буллезного эпидермолиза, и существуют несколько перспективных методов, которые пока что являются экспериментальными. К ним относится клеточная, генная и заместительная белковая терапии.
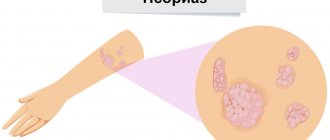
Ихтиозы
Ихтиозы — группа наследственных генетических кожных заболеваний, характеризующихся генерализованным нарушением ороговения кожного покрова по типу гиперкератоза.
Предположительная частота встречаемости — 0,15–0,2%, то есть 1:300 тысяч человек. В 77,5% случаев это первые дети в семье, рожденные у молодых родителей (22–25 лет). Соотношение заболеваемости по полу ж:м = 1,55:1,0.
В международной классификации болезней ихтиозы классифицируются на:
- простой ихтиоз;
- ихтиоз, связанный с Х-хромосомой;
- пластинчатый ихтиоз;
- врожденная буллезная ихтиоформная эритродермия;
- ихтиоз плода, более известный как «плод Арлекин».
Каждый вид ихтиоза имеет свою специфическую клиническую картину, но существуют и общие проявления, такие как эритродермии, гиперкератозы, шелушение, контрактуры суставов, дистрофии ногтей и неприятный запах от пациента.
Основой ухода при данном генетическом кожном заболевании в первый год жизни ребенка является применение ванн с добавками масла, а после трех лет поочередно применяют ванны с маслом и с пищевой содой.
Также важной составляющей ухода является механическое удаление выраженных участков кератоза. После 10–20 минут размягчения кератозов в ванне необходимо использовать шелковые лоскуты или мочалки-рукавички для мягкого удаления элементов. В среднем, уход за всем телом при тяжелом ихтиозе занимает 60–90 минут в день.
Исходя из современных исследований, для купирования зуда и уменьшения ксероза кожи рекомендовано применение 10% парафина и 15% глицерола, а также кремы с 10% мочевиной в составе. В качестве альтернативы используют местные ретиноиды (0,05% ретиноевая мазь), а в случае присоединения вторичной инфекции применяют наружные антисептики.
Тяжелые формы ихтиоза направляют на стационарное лечение, где назначают системные глюкокортикостероиды, ретиноиды, внутривенное введение иммуноглобулинов и проводят дезинтоксикационную терапию.
Нейрофиброматоз
Нейрофиброматоз I типа (Болезнь Реклингхаузена) является самым распространенным из всех аутосомно-доминантных заболеваний, с частотой встречаемости 1:2500–1:30000. Лица мужского пола страдают данным генодерматозом чаще женщин.
Диагноз ставится на основании клинической картины и при наличии не менее двух нижеперечисленных критериев:
- Пятна цвета «кофе с молоком» на коже. При количестве 6 и более таких пятен в размере до 0,5 см, в совокупности с другими критериями можно предполагать данный генодерматоз.
- Две и более нейрофибромы любого типа. Нейрофибромы — это мягкие узлы на коже различного размера и цвета (от телесного до коричневого).
- Веснушчатость в интертригинозных участках. Наличие мелких гиперпигментрированных пятен на таких участках, как подмышечные впадины, паховая область, под молочными железами у женщин.
- Глиома зрительного нерва — опухоль глиальных клеток зрительного нерва.
- Узелки Лише — коричневые пигментные пятнышки на радужной оболочке. Наличие двух и более узелков является диагностическим критерием НФ-I.
- Изменение костей (дисплазия клиновидной кости, истончение длинных трубчатых костей с псевдоартрозами и др.).
- Наличие нейрофиброматоза у родственников первой степени родства.
Стоит отметить, что общее количество пятен не коррелирует с тяжестью НФ, а узелки Лиша не влияют на функцию зрения.
Пациенты с данным генетическим кожным заболеванием наблюдаются у ряда специалистов — генетика, офтальмолога, дерматолога и других, но, к сожалению, лечение нейрофиброматоза все еще остается невозможным.
Иногда выполняют полную резекцию элементов хирургическим путем либо частичную резекцию с помощью лазера СО2. В некоторых случаях назначают химио- либо лучевую терапию.
Тактику ведения пациента выбирает консилиум врачей, исходя из формы, симптомов и степени тяжести нейрофиброматоза.
Многие генодерматозы выглядят устрашающе, да и само словосочетание «генетическое кожное заболевание» пугает родителей. Но важно понимать, что при вовремя поставленном диагнозе, своевременной терапии и правильном уходе, прогнозы многих генодерматозов благоприятные.
«Испанка»
Пандемия гриппа 1917–1919 годов убила больше людей, чем все армии в Первой мировой войне. Общее число погибших во всем мире оценивалось более чем в 21 млн жизней, и по меньшей мере 200 (возможно, даже 500) млн человек переболели «испанкой», так сначала французы, а затем и другие стали называть этот таинственный грипп. Хотя эпидемия стоит в одном ряду с чумой Юстиниана и Черной Смертью как одна из самых катастрофических вспышек болезни в истории, она вызвала гораздо меньше паники и беспорядков, чем другие эпидемии прошлого. Возможно, чувства людей были слишком притуплены Первой мировой войной, боевыми потерями и смертями.
Когда и где в точности начался испанский грипп, остается неясным; однако он был назван так потому, что Испания (особенно Мадрид) была первой точкой заражения (около 8 млн испанцев заболели в 1917–1919 годах).
Проявляясь обычными симптомами гриппа (головная боль, лихорадка, озноб, боль в костях и мышцах), «испанка» также вызывала такие осложнения, как тяжелая пневмония (с багровыми губами и ушами и бледным лицом), гнойный бронхит, сосцевидный абсцесс и проблемы с сердцем. Называемая некоторыми «трехдневной лихорадкой», она развивалась сначала спокойно, с простудой, а затем с высокой температурой, так что некоторые диагностировали ее как пневмонию.
Госпиталь больных испанским гриппом
После подписания перемирия (11 ноября 1918 года), положившего конец войне, страшная болезнь, казалось, утихла, и через год она уже не представляла угрозы. Среди наиболее пострадавших и опустошенных стран были Китай, Индия (где погибло около 12,5 млн человек), Персия (Иран), Южная Африка, Великобритания, Франция, Испания, Германия, Мексика, Канада, Соединенные Штаты (около 550 тыс. американцев умерли) и Австралия.
В 2005 году, после почти десятилетних исследований, ученые из Центра по контролю и профилактике заболеваний (CDC) Медицинской школы Маунт-Синай и института Вооруженных сил пришли к выводу, что пандемия 1917–1919 годов была вызвана птичьим вирусом, который распространился на людей, претерпев некоторые довольно простые мутации. Ученые также сосредоточились на гене вируса H1N1 (который они воссоздали). Вирусологи опасаются, что штамм H1N1 может вновь появиться, возможно, в такой же вирулентной форме, как и в 1918 году. Многие пандемии зарождаются в Азии, особенно в Китае, где огромное количество уток, свиней и других животных, продуцирующих вирусы, живут в непосредственной близости от человека.
Эпидемии малярии
Малярия наряду с туберкулезом и СПИДом входит в число ведущих мировых убийц. Это также одно из самых старых известных инфекционных заболеваний. Однако, поскольку малярия не оставляет следов на костях, ее невозможно обнаружить по останкам.
Самые ранние сведения об эпидемиях малярии появляются в трудах древнегреческих и древнеримских историков, которые сообщают, что в процессе осушения болот в северной части Апеннинского полуострова многие рабочие заболели и начали массово умирать. Болезнь сопровождалась лихорадкой, ознобами, увеличением размеров селезенки и печени. Инфекционные заболевания передавались от человека к человеку после укуса самками комаров рода Anopheles
(«малярийных комаров»). Эпидемии малярии вспыхивали во многих частях Европы в течение Средних веков и в Новое время, особенно сильно страдала Франция. Первые летописные свидетельства лихорадки, вызванной малярией, за пределами Европы обнаружены в Китае. Они датируются приблизительно 2700 годом до н. э., временем правления династии Ся.
Как малярия попала в Америку и Карибский бассейн, неизвестно, но она могла появиться вместе с Христофором Колумбом в конце XV века. В то время инфекция широко распространилась в Европе и Африке, а вскоре после появления европейцев в Новом Свете возникли сообщения о распространении малярии по всему Карибскому бассейну. Не все районы Нового Света обеспечивали подходящую среду обитания или климат для комаров-переносчиков, но к XIX веку инфекция была широко распространена в долине Миссисипи, Центральной долине Калифорнии и прибрежных низменностях северной части Южной Америки.
На начало XXI века заболеваемость составляла 350–500 млн случаев в год, из них 1,3–3 миллиона заканчивались смертью. По последним оценкам Всемирной организации здравоохранения (ВОЗ), в год происходит от 124 до 283 млн случаев заражения малярийными плазмодиями и от 367 до 755 тыс. смертей от заболевания. Большинство случаев заражения (почти 90%) приходится на районы Африки южнее Сахары, в подавляющем большинстве инфицируются дети в возрасте до пяти лет.
По состоянию на 2022 год эффективность существующей вакцины против малярийного плазмодия считается довольно низкой (31–56%). Поэтому эпидемии малярии продолжают оставаться ключевым вопросом на повестке дня ВОЗ.
Симптомы и их проявление
Болезни полости рта можно диагностировать самостоятельно в домашних условиях. Необходимо лишь заметить изменения, которые имеют характерные признаки патологического процесса:
- Появление зуда, жжения или болевых ощущений;
- Отечность;
- Образование язвочек и гнойничков;
- Кровоточивость десен;
- Нарушение эмали зуба;
- Появление неприятного запаха;
- Слабость и болезненное самочувствие.
Пандемия холеры
Холера — это острая кишечная антропонозная инфекция, передаваемая через воду, вызываемая бактериями вида Vibrio comma
. Бациллы часто не выживают в желудочных соках, но когда это происходит, они быстро размножаются в пищеварительном тракте и вызывают радикальное обезвоживание, от которого жертва может умереть в течение нескольких часов. Ужас холеры заключался в ее симптомах, включая непрекращающийся понос и рвоту, сильные мышечные судороги и прострацию. Хуже всего то, что из-за внезапной потери жидкости в организме происходит усыхание черт лица и мягких тканей тела, а обесцвечивание кожи из-за разрыва капилляров делает сморщенную жертву черно-синей, вызывающей страх и ужас.
Карикатура на больного холерой, экспериментирующего с лекарствами. Около 1832 года
История холеры в западном мире неотделима от проблем урбанизации XIX века и общественного водоснабжения. Растущее население опережало возможности городских властей по развитию адекватных систем канализации и обеспечению чистой водой в достаточных количествах. Нечистая вода несет в себе бациллу холеры и вызывает большинство ее случаев, но поскольку бактерии передаются в фекалии человека, мельчайшие частицы которых затем могут быть занесены в пищу немытыми руками или мухами и тараканами, близость к сырым нечистотам и небрежная личная гигиена еще больше способствуют распространению болезни. Семьи теснились в грязных многоквартирных домах, люди жили в угледобывающих районах, где антисанитария была особенно вопиющей, а прачки и медсестры, занимавшиеся грязным постельным бельем больных, подвергались особому риску.
Впервые эта болезнь проявилась в Сундарбанском лесу Бенгальского залива в дельте Ганга, где бактерия Vibrio cholera
, вероятно, мутировала на протяжении тысячелетий. Этот организм естественным образом обнаруживается в окружающей среде в некоторых прибрежных и солоноватых водах, где моллюски иногда переносят инфекцию.
Однако только в начале 1800-х годов, когда англичане открывали новые торговые пути в Индию и перебрасывали войска через субконтинент, холера начала выходить за пределы своей родной территории, сначала через Индию, а затем и через весь мир в виде серии огромных пандемий. В августе 1817 года британское правительство получило сообщение о «злокачественном расстройстве» в Сундарбанах, которое убивало от 20 до 30 человек в день. За следующие несколько недель погибло 10 тыс. человек. Оттуда болезнь распространилась по всей стране, а затем на восток и Запад в Непал, Афганистан, Иран, Ирак, Оман, Таиланд, Бирму, Китай и Японию.
Эта пандемия едва успела утихнуть, как в 1826 году началась вторая. Снова источником была дельта Ганга, и снова болезнь быстро распространилась, возвращаясь к старым местам обитания, но также путешествуя дальше, в Соединенные Штаты, Европу и Египет. Только в Каире и Александрии за сутки было зафиксировано 33 тыс. смертей.
К 1831 году холера была уже в Москве, опустошив великий торговый город Астрахань. Достигнув Санкт-Петербурга, она пересекла границу между Европой и Азией и направляясь в Польшу, Болгарию, Латвию и Германию. Англичане с тревогой следили за ее продвижением, когда осенью 1831 года болезнь пересекла Северное море от Балтийского побережья Германии и вспыхнула на Сандерлендском причале. В течение последующих 70 лет пандемии быстро распространялись по всему земному шару, поражая страны всех континентов и убивая бесчисленные миллионы людей.
Третья пандемия пришлась на 1850-е годы и совпала по времени с Крымской войной. Только в России число жертв превысило 1 млн человек. Эта эпидемия была самой смертоносной в XIX веке.
На сегодняшний день эндемические очаги присутствуют в Африке, Южной Америке, Индии и Юго-Восточной Азии.
Профилактика болезней зубов
Некоторые люди даже не подозревают о том, какие болезни от зубов с воспалительными процессами и патологиями провоцируются в других жизненно важных органах. Для тех, кто не в курсе, сообщаем: это гастрит, язва, ангина, тромбоз, инфаркт и инсульт! И виноваты во всем болезнетворные бактерии, которые, размножаясь в полости рта, попадают в горло, желудок, сосуды и даже сердце.
В целях предупреждения болезней зубов соблюдайте простые правила, которые помогут существенно улучшить состояние полости рта и общее самочувствие.
- Откажитесь от курения.
Вредная привычка провоцирует сужение сосудов и ухудшение кровоснабжения слизистой оболочки, из-за чего образуется нехватка питательных веществ, необходимых для зубов и десен. - Питайтесь сбалансированно.
Обилие мучной и сладкой пищи в рационе способствует чрезмерному увеличению микроорганизмов и неизбежно приводит к кариесу и его осложнениям. Позаботьтесь об укреплении эмали, принимая витаминные комплексы. Тогда болезнь, когда «крошатся зубы», возникающая из-за недостатка кальция в организме, будет вам не страшна. - Чистите зубы 2 раза в день.
Регулярная гигиена – один из самых эффективных способов сохранить зубы целыми и невредимыми. Помимо традиционного использования щетки и пасты не стоит пренебрегать зубными нитями. Флоссы качественно избавляют от остатков пищи между зубами, предотвращая развитие многих болезней. - Проходите профилактические осмотры один раз в полгода.
Любое заболевание легче вылечить, обнаружив в начале его развития. Некоторые болезни зубов в стоматологии имеют симптомы, которые невозможно выявить самостоятельно. Например, кариес на стыке зубов заметен лишь на рентгеновском снимке.
Человек не способен повлиять на такие факторы, вызывающие различные виды болезней зубов, как плохая экология, наследственность, и стресс. Однако при ответственном отношении к гигиене и профилактике можно значительно снизить риск возникновения стоматологических заболеваний или, по меньшей мере, облегчить их лечение.
Тиф
Ангел смерти, отравляющий воду. Изображение времен эпидемии брюшного тифа, около 1912 года
Считается, что брюшной тиф и паратиф, также известные как кишечная лихорадка, имеют долгую историю. Описание болезни можно обнаружить в трудах греческого врача Гиппократа, жившего в V веке до н. э.
Во время эпидемии в Джеймстауне (штат Виргиния) в XVII веке погибло 6500 из 7500 колонистов. Во время гражданской войны в Америке (1861–1855) тиф, как полагают, убил около 30 тыс. солдат Конфедерации и 35 тыс. солдат Союза. В испано-американской войне 1898 года им была поражена пятая часть армии США, и в шесть раз больше людей умерло от этой болезни, чем от ран. В России тиф особенно активно бушевал во время гражданской войны (1918–1922).
Брюшной тиф и паратиф — это сходные заболевания, вызываемые разными подвидами бактерии Salmonella enterica
, но паратиф имеет тенденцию протекать в более мягкой форме, там более низкий уровень смертности. Кишечная лихорадка, как и холера, тесно связана с плохими санитарными условиями, которые преобладают в трущобах, лагерях беженцев и районах, пострадавших от стихийных бедствий, где разрушена инфраструктура — канализация и водоснабжение.
Плакат РСФСР, 1921 год
Брюшной тиф по-прежнему вызывает беспокойство. По оценкам специалистов, сегодня от 11 до 20 млн человек в год заболевают этой болезнью и от 128 до 161 тысячи умирают. Хотя улучшение условий жизни и применение антибиотиков резко сократили заболеваемость и смертность в развитых странах, в некоторых частях Африки, Северной и Южной Америки, Юго-Восточной Азии и западной части Тихого океана брюшной тиф остается проблемой общественного здравоохранения. В этих регионах любой человек, не имеющий доступа к чистой питьевой воде и достойным санитарным услугам, подвергается риску, причем дети относятся к числу наиболее уязвимых групп населения.
ВИЧ/СПИД
Пандемическая эпидемия ВИЧ/СПИДа вызвана вирусом иммунодефицита человека (ВИЧ), который (почти во всех случаях) в конечном итоге разрушает иммунную систему, приводя к смертельным инфекциям, характеризующим синдром приобретенного иммунодефицита (СПИД). В конце 1970-х годов врачи впервые зафиксировали людей с необъяснимой тяжелой иммуносупрессией, но отчетливый синдром был выявлен только в июне 1981 года. Первоначально обнаруженная в Африке, Западном полушарии, Австралии и Новой Зеландии, эпидемия достигла почти всех регионов земного шара к середине 1990-х годов; в конце десятилетия и в начале XXI века темпы распространения ВИЧ-инфекции резко возросли в Восточной Европе, Центральной и Юго-Восточной Азии. Из-за задержек, упущений и несогласованности в регистрации случаев заболевания (не говоря уж о частоте неверного диагноза симптомов) отслеживание эпидемии затруднено. С момента начала пандемии ВИЧ/СПИДа в 1982 году от СПИДа умерло более 32 млн человек, а в 2018 году в мире насчитывалось около 37,9 млн людей, живущих с ВИЧ.
ВИЧ смертельно опасен, потому что атакует клетки, которые координируют практически все фазы иммунного ответа. Вскоре после заражения вирусом человек может заболеть кратковременным лихорадочным заболеванием, напоминающим грипп или мононуклеоз. После «выздоровления» никаких других признаков инфекции может не проявляться иногда в течение 10 или 15 лет. Однако в течение этого бессимптомного периода вирус активен и способен передаваться другим людям. Вторгаясь в иммунные клетки, называемые CD4-лимфоцитами, ВИЧ заставляет их становиться вирусными фабриками, посылая больше ВИЧ для заражения других клеток в крови, а также ряда тканей организма. По крайней мере на ранних стадиях иммунная система справляется с проблемой ВИЧ, ежедневно создавая иммунные клетки, чтобы заменить те, которые были уничтожены вирусом. Но ВИЧ почти всегда побеждает. Даже при отсутствии симптомов он постоянно делает копии самого себя, в процессе чего подвержен ошибкам; при такой высокой частоте мутаций ВИЧ изменяется, чтобы стать способным противостоять любому оружию в арсенале иммунной системы, включая лекарства. В какой-то момент беспрерывное наступление ВИЧ может привести к различным несмертельным симптомам, таким как лихорадка, усталость, диарея, ночная потливость, опухшие лимфатические узлы, рецидивирующие грибковые инфекции и забывчивость.
Вирус может передаваться через прямой контакт поврежденной или неповрежденной слизистой оболочки или поврежденной кожи здорового человека с биологическими жидкостями зараженного: кровью, предсеменной жидкостью (выделяющейся на протяжении всего полового акта), спермой, секретом влагалища, грудным молоком.
Передача вируса происходит с большей вероятностью при использовании зараженных игл и шприцев (особенно потребителями инъекционных наркотиков), а также при переливании крови (в случае нарушения медицинским персоналом установленных процедур проверки донорской крови). Также передача вируса может произойти между матерью и ребенком во время беременности, родов (заражение через кровь матери).
На данный момент вакцины против ВИЧ не существует, хотя довольно часто появляются новости о том, что всё новые и новые препараты проходят успешные испытания.
В январе 2022 года власти Китая подтвердили рождение в Шэньчжэне первых в мире генно-модифицированных людей, у которых отредактировали ген CCR5, ответственный за взаимодействие с ВИЧ, а также начало расследования в отношении биолога Хэ Цзянькуя. Предполагается, что генно-модифицированные дети не смогут заболеть ВИЧ, однако сам эксперимент остается сомнительным.
Классификация болезней зубов
Патологии прорезывания и формирования зубов
Раннее выявление аномалий развития зубов помогает легче осуществить последующую коррекцию прикуса. Нарушения в последовательности прорезывания или асимметрия противоположных зубов должны стать поводом для обращения к ортодонту. Точность диагностики обеспечивается посредством рентгенологического исследования.
Адентия
Характеризуется частичным или полным отсутствием зубов. Заболевание может носить наследственный характер или развиваться в течение жизни. Иногда зачатки зубов полностью отсутствуют у человека с рождения.
Сверхкомплектные зубы (гипердонтия)
Слишком много зубов во рту, причем лишние могут располагаться как в зубном ряду, нарушая расположение остальных зубов, так и в атипичных местах – на небе или на фронтальной поверхности десен. Аномалия встречается у 5% населения.
Ретинированные зубы
Зубы остаются в костной ткани челюсти и не прорезываются до конца. В большинстве случаев это болезнь коренных зубов – восьмерок.
Дистопированные зубы
Зубы располагаются в неправильных местах челюсти, под углом, прорезываются только частично. Патология относится к болезням зубов мудрости.
Макродентия/Микродентия
Увеличение (или уменьшение) размеров зубов по сравнению со стандартной нормой.
Болезни эмали зубов
Во рту происходит множество химических процессов, приводящих к износу эмали. Под воздействием пищи, содержащей красители или кислоты, а также чистящих средств нарушается нормальная минерализация зубов. Патологии эндокринной системы и работа на вредном производстве — дополнительные неблагоприятные факторы.
Флюороз
Поражение, вызванное переизбытком фтора в потребляемой воде или пище. Обычно флюороз называют болезнью желтых зубов.
Гипоплазия эмали
Заболевание, связанное с нарушением формирования структуры эмали. В большинстве случаев оно развивается в первые девять месяцев жизни ребенка.
Клиновидный дефект
Образование «выступа» у шейки зуба с фронтальной стороны. Болезнь передних зубов, способная привести к отколу всей коронковой части.
Болезнь зубов кариес и его осложнения
Кариес на зубах возникает в местах, где задерживается и накапливается микробный налет. Вероятность развития заболевания зависит от индивидуальной устойчивости и зубных тканей, и организма в целом. Резистентность к кариесу обусловлена структурой и составом эмали, степенью ее минерализации, а также особенностями зубочелюстной системы — строением лицевого скелета, челюстей, прикуса и расположением зубов.
Кариес
Патология, развивающаяся в твердых тканях зуба, сопровождающаяся деминерализацией эмали и образованием полости. При отсутствии лечения провоцирует развитие воспалений в пульпе и тканях периодонта.
Пульпит
Воспаление зубного нерва. Характеризуется острой болью, отдающей в виски. Может привести к потере зуба или к обострению периодонтита.
Периодонтит
Воспалительный процесс охватывает верхушку зубного корня. Без лечения есть риск возникновения кисты или абсцесса. Основные проявления – отек десны, повышение температуры.
Периостит (флюс)
Воспаление надкостницы вследствие невылеченного периодонтита. Сопровождается опуханием десны и сильной болью.
Гранулема
Разрастание тканей воспалительного характера в области зубного корня. Симптомы – покраснение и припухлость десны, боль в зубе. Игнорирование недуга проводит к появлению кисты на корне зуба, свища и болезням корней зубов.
Киста зуба
Образование в виде капсулы с гноем у верхушки корня зуба, появляющееся в результате проникновения инфекции в корневые каналы. Бессимптомное течение болезни, в некоторых случаях ощущается боль при жевании. Обычно кисту замечают на рентгеновских снимках.
Обнаружив признаки болезней зубов, представленные в таблице, необходимо как можно скорее обратиться в стоматологическую клинику и проконсультироваться с врачом. Специалист проведет осмотр полости рта, назначит диагностические процедуры и составит оптимальный план лечения болезней зубов для восстановления здоровья и красоты улыбки.
Лихорадка Эбола
Первым официально зарегистрированным случаем вирусного заболевания Эбола является история с фламандской монахиней — сестрой Беатой. Она умерла в клинике в Киншасе, на территории нынешней Демократической Республики Конго (ДРК), в сентябре 1976 года, страдая от ужасных симптомов, включая обильное кровотечение. Через несколько дней монахиня, доставившая сестру Беату в больницу, заболела с теми же симптомами. Ее тоже положили в клинику, и она тоже умерла. За ней последовала молодая медсестра, ухаживающая за монахинями.
Когда сестра Беата лежала при смерти, образцы ее крови были отправлены в исследовательскую лабораторию в Антверпене.
Когда команда исследовала образцы тканей под электронным микроскопом, то увидела ранее неизвестные червеобразные структуры, которые совсем не походили на желтую лихорадку, но имели некоторое сходство с другой смертельной геморрагической болезнью, вызываемой вирусом Марбурга, которая является коренной для Африки. Марбург был идентифицирован только девять лет назад в Германии, когда фармацевтические работники заболели после работы с обезьянами, импортированными из Уганды. Семь из 25 человек, непосредственно зараженных обезьянами, умерли, и еще шесть заболели после контакта с жертвами. К тому времени загадочная вспышка болезни Ямбуку бушевала уже три недели, убив по меньшей мере двести человек. Через три недели после смерти сестры Беаты Центр по контролю и профилактике заболеваний (CDC) объявил об обнаружении нового смертельно опасного вируса, позже названного Эболой в честь реки неподалеку от миссии в Ямбуку.
С тех пор было идентифицировано пять штаммов вируса Эбола. Четыре из них вызывают заболевания у людей: вирус Эбола (заирский эболавирус), штамм Ямбуку, самый смертоносный; суданский вирус (суданский эболавирус); Таи-Лесной вирус (Таи-Лесной эболавирус); Бундибугский вирус (Бундибугский эболавирус). Пятый, вирус Рестона (Reston ebolavirus
), вызвал заболевание у обезьян и свиней, но не у людей.
С 1976 года эта болезнь регулярно вспыхивает в Африке, особенно в ДРК и Уганде. Поскольку она часто встречается в изолированных, малонаселенных районах, считается, что порой болезнь остается незарегистрированной.
С 1989 по 1994 год в лабораториях развитых стран, включая Соединенные Штаты и Италию, было зарегистрировано четыре изолированных случая заражения штаммом вируса Рестон. Однако все эти инциденты были связаны с лабораторными обезьянами.
Затем, в марте 2014 года, всё изменилось. Эбола поразила Западную Африку, сначала в Гвинее, а затем в Либерии и Сьерра-Леоне. В течение следующих двух лет вирус распространился по всему миру, сначала поразив Мали, Нигерию и Сенегал, а затем, попав из Африки в Италию, Испанию, Великобританию и США.
Летом 2014 года мир охватила паника, а Эбола в течение нескольких месяцев доминировала в новостной повестке дня и сравнивалась с великими эпидемиями Средневековья. С 2014 по 2016 год 28 616 человек по всему миру заразились болезнью, и 11 310 из них умерли, подавляющее большинство случаев заболевания пришлось на Западную Африку.
В 2016 году ВОЗ объявила пандемию 2014 года завершенной, и Эбола, по крайней мере, на данный момент, больше не представляла угрозы. Однако летом 2022 года Эбола вновь вспыхнула в отдаленной части ДРК, заразив восьмерых человек, четверо из которых умерли. Несмотря на заявление ВОЗ, вопрос о том, когда закончится такая разрушительная эпидемия, как Эбола, остается весьма дискуссионным.