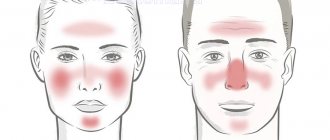
Симптомы розацеа
Клинические проявления заболевания отличаются в зависимости от его формы. Но в большинстве случаев розацеа сопровождается следующими симптомами:
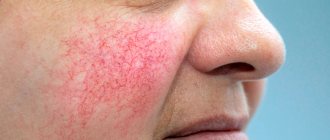
- Эритема. Покраснение кожи в центральной части лица. Изначально носит эпизодический характер, но со временем частота возникновения увеличивается. Оттенок может варьироваться от ярко-розового до синеватого.
- Повышенная сухость кожи, чрезмерная чувствительность к прикосновениям. В некоторых случаях возникает умеренная болезненность или ощущение покалывания.
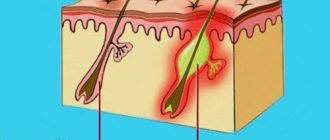
- Телеангиэктазии. Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа.
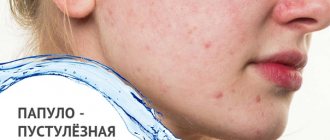
- Папулы. Плотные кожные узелки, которые слегка возвышаются над окружающей кожей. Цвет телесный или бледно-розовый. При большом количестве могут сливаться в одну общую бугристую поверхность.
- Пустулы. Небольшие пузырьки, наполненные прозрачной или слегка мутной жидкостью. Образуются на месте папул.
- Структурные изменения кожи. Изначально возникает отек пораженных участков, который впоследствии может сочетаться с гиперплазией (утолщением) кожи. В некоторых случаях образуются большие структурные образования, искажающие черты лица.
- Поражения глаз. Покраснение слизистых оболочек, часто сочетающееся с зудом и ощущением «песка» в глазах. В тяжелых случаях у корней ресниц появляются корочки, снижается острота зрения.
Эритема при розацеа. Фото: Head & face medicine / Open-i (CC BY 2.0)
Для розацеа характерно течение с периодами обострений и ремиссий. При обострениях появляются новые элементы сыпи (папулы, пустулы). При переходе в ремиссию сыпь часто исчезает, но кожная эритема, телеангиэктазии и структурные изменения кожи лица сохраняются.
Удаление сосудистых звездочек и видимых сосудов на лице. (Фотокоагуляция, фотоомоложение)
Сосудистые звездочки на щеках, носу, красные щеки, багряное лицо — все это характерно для заболевания розацеа , первые его проявления часто называют куперозом. Это конституциональная особенность, она никак не влияет на самочувствие, но имеет огромное значение в восприятии нас окружающими людьми.
Есть много вариантов маскировки, профилактики, правила образа жизни, уходовая косметика, которая тормозит процесс, но мало какие методики могут убрать уже появившиеся расширенные сосуды на лице.
Одна из самых эффективных это аппаратная процедура на IPL-системах, также ее называют фотокоагуляцией или фотоомоложением. Это может сделать косметолог в своем кабинете. Площадь обработки зависит от того, какова площадь распространения процесса. Уж точно, без чего вы не уйдете с консультации, так это без мудрого совета косметолога
НАЖМИТЕ на одну фотографию, чтобы просмотреть всю галерею фото
Лечение розацеа
Поскольку на данный момент розацеа – неизлечимая патология, основными целями терапии являются:
- Подавление имеющихся симптомов и улучшение общего состояния кожи.
- Замедление дальнейшего прогрессирования заболевания.
- Профилактика повторных обострений и осложнений.
- Устранение или минимизация косметических дефектов.
Для достижения этих целей используются различные средства: медикаментозная терапия, физиотерапевтические средства, при необходимости – хирургическое вмешательство. При этом эффективность лечения зависит от давности заболевания, тяжести клинической формы и наличия сопутствующих патологий.
Как ухаживать за кожей лица с розацеа
При розацеа требуется специальный уход за кожей. В его основе лежат следующие принципы:
- Очищение кожи должно быть мягким и щадящим, без применения горячей воды, так как она расширяет сосуды.
- Противопоказаны вакуумный массаж, частые пилинги, распаривание лица.
- При выборе косметических средств следует выбирать продукты без спирта и детергентов. При этом нужно отдавать предпочтение средствам, в состав которых входят укрепляющие сосудистую стенку компоненты: витамины К, Р, С, амбофенол.
- Во время пребывания на солнце или на морозе нужно обязательно использовать защитный крем, а после – питательный.
- При смывании косметических средств лучше отдавать предпочтение чистой воде.
Медикаментозная терапия
Ведущее место в лечении розацеа занимают медикаментозные средства. Чаще всего в терапевтическую схему входят:
- Системные антибиотики. Для приема внутрь назначаются тетрациклины (доксициклин, тетрациклин), макролиды (азитромицин, кларитромицин), противомикробные средства (метронидазол).
- Системные ретиноиды. Препараты этой группы представляют собой структурные аналоги витамина А. Их применение рекомендуется при тяжелом течении розацеа (в современной клинической практике чаще всего применяется изотретиноин).
- Местная терапия. Для нанесения непосредственно на пораженные участки кожи назначают метронидазол, азелаиновую кислоту, сульфацетамид натрия, клиндамицин.
- Ангиопротекторы. Для улучшения состояния кровеносных сосудов используют ксантинола никотинат, алкалоиды белладонны, эрготамин.
- Дополнительные средства. При офтальморозацеа также могут назначаться препараты искусственной слезы. После устранения активного воспалительного процесса возможна терапия бримонидином для борьбы с эритемой.
Физиотерапевтические процедуры
Физиотерапия – важная часть комплексного лечения, дополняющая эффект медикаментозных препаратов. При розацеа чаще всего назначаются следующие процедуры:
- Криотерапия и криомассаж.
- Электрокоагуляция.
- Лазеротерапия.
- Селективная импульсная фототерапия.
- Микротоковая терапия.
- Эндоназальный электрофорез.
- Дермабразия.
Хирургическое лечение
При образовании излишней ткани на лице (например, при фиматозных и грануляционных вариантах розацеа) показано ее удаление. Это может проводиться различными способами: абляционными лазерами (лазеры на CO² или эрбиевый YAG лазер), при помощи криохирургии, пластической хирургии, электрокоагуляции и т.д.
Розацеа: до и после лечения. Фото: American Academy of Dermatology / ResearchGate (Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International)
Вульгарные угри (акне)
Вульгарные угри возникают, как правило, в возрасте от 14 до 25 лет, тогда как розацеа в 30 – 50 лет. Необходимо также проводить диф диагностику с поздним акне.
Общие проявления с поздними акне
Появление после 40 лет
Папуло-пустулезные высыпания на коже
Гиперпродукция кожного сала – жирная кожа
Возможно – длительное пребывание на солнце – общий «пусковой механизм»
Дифференциальная диагностика
Критерии, не характерные для акне, являются диагностическими для розацеа:
Центрофасциальная эритема – покраснение центральной части лица, может сопровождаться субъективными ощущениями зуда, жжения или покалывания. Обязательный компонент розацеа!
Вспышки эритемы – возникают при раздражении нервных окончаний провоцирующими факторами: стресс, тепловое воздействие, прием горячих и алкогольных напитков и пр.
Купероз – появление на лице, т.к. заболевание поражает сосудистое русло.
Отсутствие комедонов!
Анамнез
Важная часть любой консультации. Если высыпания присутствовали еще и в молодом возрасте – наиболее вероятно развитие позднего акне.
Причины заболевания
На данный момент точные причины развития розацеа не установлены.
Считается, что от 15% до 40% всех случаев заболевания связано с наследственной склонностью к этой патологии.
К развитию розацеа приводит целый ряд факторов, среди которых наиболее важную роль играют следующие:
- Нарушение тонуса сосудов. Часто это проявляется мигренями и склонностью к спонтанному покраснению лица (транзиторной гиперемии).
- Лимфостаз, застой лимфы. Сопровождается отечностью тканей.
- Нарушение гормонального баланса. Причиной розацеа могут быть как физиологические колебания гормонов в организме (смена менструального цикла, беременность, переход в менопаузу), так и эндокринные заболевания, например патологии щитовидной железы.
- Заболевания кожи. Розацеа связана с нарушением работы сальных и потовых желез, в том числе себореей. Также ее развитие может спровоцировать демодекоз (инфицирование кожи паразитарными клещами – Demodex folliculorum).
- Заболевания желудочно-кишечного тракта и нарушение пищеварения. Пусковыми факторами могут выступать хеликобактерная инфекция (Helicobacter pylori), гастриты, дуодениты, колиты. Также важную роль играют погрешности в питании, в том числе – чрезмерное потребление острой и жареной пищи.
- Стресс. Существует мнение, что нервное перенапряжение может спровоцировать начало заболевания.
- Нарушение работы иммунной системы: ВИЧ-инфекция, СПИД, сахарный диабет.
- Избыточное воздействие ультрафиолетовых лучей. Поражения кожи могут быть связаны с чрезмерным загаром и солнечными ожогами, злоупотреблением солярия.
- Профессиональные вредности. В некоторых случаях триггером (пусковым фактором) могут быть условия труда: работа под открытым небом, на морозе или в жару, при сильном ветре. Также розацеа может развиваться при контакте кожи с химическими веществами, используемыми на производстве.
- Побочные эффекты медикаментов. Розацеа может возникать как реакция на лекарства (зачастую – производных брома и йода). Также она связана с длительным, бесконтрольным использованием оральных или топических гормональных препаратов, например оральных контрацептивов или кортикостероидных мазей.
- Неправильное использование косметики. Триггером для розацеа может быть нанесение на кожу лица косметических средств низкого качества, в состав которых входят химические раздражители.
Часто больные розацеа страдают расстройствами нервной системы. Фото: wirestock / freepik.com
Факторы риска
Помимо нарушений, которые могут напрямую вызывать развитие розацеа, стоит упомянуть факторы, которые самостоятельно не провоцируют заболевание, но повышают риск его появления. К таковым относятся³:
- Женский пол. Женщины более склонны к развитию розацеа, чем мужчины.
- Светлая кожа, в особенности – при высокой чувствительности к солнцу. Это проявляется частыми солнечными ожогами даже при недлительном пребывании под прямыми солнечными лучами.
- Возраст старше 30 лет.
- Курение.
- Наличие розацеа у близких кровных родственников.
Осложнения розацеа
Розацеа может приводить к различным осложнениям – как инфекционным, так и косметическим. Наиболее часто встречаются:
- Гнойно-септические осложнения. Сюда входят все варианты поражения кожи, связанные со вторичным инфицированием, чаще всего – патогенными бактериями. Одним из таковых является дренирующий синус. Он представляет собой длительное, вялотекущее воспаление, сопровождающееся образованием овального кожного образования, из которого постоянно выделяются гнойные массы.
- Поражения глаз. Длительно сохраняющиеся воспалительные реакции тканей глаза и века на фоне офтальморозацеа могут приводить к ухудшению зрения. В тяжелых случаях возможна даже его полная утрата – слепота.
- Грубые косметические дефекты. Длительное течение розацеа, в особенности при ее фиматозном и гранулематозном варианте, часто приводит к деформации частей лица (носа, ушей, подбородка). Это существенно снижает качество жизни человека, а также может стать триггером для депрессивных расстройств.
Кофе может усилить симптомы розацеа. Фото: valeria_aksakova / freepik.com
Диагностика розацеа
Диагностика основывается на жалобах пациента, данных анамнеза (течение заболевания, провоцирующие факторы, сопутствующие патологии, наличие факторов риска) и физикальном осмотре. В качестве вспомогательных средств могут использоваться лабораторные и аппаратные методы исследования.
В большинстве случаев диагноз устанавливается после осмотра кожи дерматологом, в том числе при помощи дерматоскопии. Отличительной чертой розацеа является стойкое покраснение центральной зоны лица с интактными областями вокруг глаз, которое сохраняется не менее 3 месяцев.
С целью дифференциации с другими заболеваниями и уточнения имеющейся формы розацеа могут использоваться следующие дополнительные методы диагностики:
- Микроскопическое исследование соскоба кожи для выявления клещей Demodex folliculorum.
- Бактериологическое исследование содержимого пустул для обнаружения вторичной инфекции.
- Рутинные исследования крови и мочи, дополняющиеся анализами на маркеры системных заболеваний соединительной ткани.
- Допплерография. Позволяет изучить микроциркуляцию в сосудах кожи лица и выявить характерное для розацеа замедление тока крови.
- Ультразвуковое исследование (УЗИ) кожи. Применяется с целью определить структуру кожных образований, толщину слоев кожи.
- Конфокальная лазерная сканирующая микроскопия. Позволяет оценить состояние кожи до сетчатого слоя дермы без нарушения ее целостности. За счет этого можно получить детальную информацию о региональных сосудах, клетках разных слоев кожи, а также изучить степень ксероза (сухости) и шелушения, количество клещей демодекс.
Дифференциальная диагностика розацеа проводится с другими заболеваниями, которые могут иметь похожие симптомы. К таковым относятся:
- Себорейный дерматит.
- Дискоидная красная волчанка.
- Дерматомиозит.
- Синдром Рандю–Ослера.
- Периоральный дерматит.
- Вульгарные угри.
- Рубромикоз кожи лица.
- Мелкоузелковая форма саркоидоза.
- Туберкулезная волчанка.
- Рожистое воспаление.
- Опоясывающий лишай.
- Ангиосаркома.
Винные пятна на лице. До и после
Это не окончательный результат
Винные пятна на лице и других открытых участках кожи очень беспокоят из обладателей. Кто-то с течением лет свыкается с их наличием, а кто-то приходит и удаляет. Устранение винных пятен непростая задача, но она вполне по силам и пациенту, и врачу. На данном фото результат после 3 процедур и это не окончательный результат.
Помимо фотовспышек на аппарате с IPL-системой, в домашний уход назначены специальные препараты. Процедуры проводятся с интервалом 3-5 недель. Реабилитация — покраснение и небольшая отёчность обработанной области от 1 до 3 дней.
Работа косметолога:
- Интервал процедур 3-5 недель
- Реабилитация до 3 дней
- IPL-система
- Не окончательный результат
Классификация и формы заболевания
Розацеа – это хроническое заболевание, для которого характерно волнообразное течение с обострениями и периодами ремиссии. Тем не менее в развитии этой патологии можно выделить несколько стадий:
- Стадия преходящей эритемы центральной части лица. Отличается эпизодами покраснения кожи, которое появляется спонтанно и бесследно исчезает.
- Стадия стойкой (фоновой) эритемы и телеангиэктазий. На этом этапе возникает стойкое покраснение кожи лица и специфическая кожная сыпь. Это обусловлено расширением местных кровеносных сосудов.
- Папулезная стадия. Проявляется формированием папул на фоне уже имеющейся гиперемии и телеангиэктазий.
- Пустулезная стадия. Характеризуется появлением пустул при уже имеющихся симптомах.
- Инфильтративно-продуктивная стадия. Сопровождается отеком и фиброзно-гипертрофическими изменениями кожи.
В зависимости от клинических особенностей принято выделять следующие основные формы патологии¹:
- Эритематозная розацеа. Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным.
- Папулезная и пустулезная розацеа. Варианты патологии, при которых помимо основных симптомов заболевания возникают папулы и/или пустулы.
- Фиматозная розацеа. Отличается утолщением кожи, при котором возникает характерная бугристость и шишковидные разрастания. В зависимости от локализации разрастаний выделяют следующие подтипы патологии: ринофима (область носа), метафима (лоб), гнатофима (подбородок), отофима (ушная раковина), блефарофимоз (веки).
- Офтальморозацеа. Поражение глаз на фоне розацеа. Чаще всего включает блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки глаз), реже – мейбомит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. При тяжелом течении возникают кератит (воспаление роговицы), склерит (воспаление сосудистой оболочки глаза – склеры) и иридоциклит (воспаление радужки и цилиарного тела).
Реже встречаются атипичные варианты заболевания, включающие следующие клинические формы:
- Гранулематозная розацеа. При этом варианте на коже формируются эпителиоидно-клеточные гранулемы. Клинически это сопровождается развитием мелких плотных папул, иногда единичных узлов, которые имеют серо-желтый оттенок и оставляют после себя рубцы.
- Конглобатная розацеа. Помимо основных симптомов присутствуют узловатые элементы синюшно-красного или буровато-красного цвета сферической формы, до 1,5-2 см в диаметре, которые склонны к нагноению.
- Галогеновая розацеа. Возникает при приеме йода и брома. Клинически схожа с конглобатной формой.
- Стероидная розацеа. Вызвана длительной кортикостероидной терапией. При этой форме часто возникают телеангиэктазии, атрофия и пигментация кожи. Также наблюдается развитие на ней папулезно-пустулезных высыпаний за счет повреждения коллагена.
- Грамнегативная розацеа. Обусловлена бесконтрольным приемом антибиотиков, преимущественно тетрациклинового ряда, за счет чего к патологическому процессу присоединяется грамотрицательная флора. Клинически проявляется образованием мелких многочисленных пустул с ярко-желтым содержимым диаметром 2-3 мм и красным венчиком. Также могут возникать синюшно-красные или красно-бурые отечные папулы, небольшие узлы и кистозные образования.
- Фульминантная розацеа. Характеризуется внезапным развитием заболевания, при котором помимо основных симптомов возникают сливающиеся между собой в большой гнойный конгломерат папулы и пустулы.
Клиническая картина
. Выделяют следующие формы ринофимы:
- фиброзно-ангиоматозная;
- железистая;
- фиброзная;
- актиническая.
Для фиброзно-ангиоматозной формы характерно равномерное увеличение носа из-за гипертрофии кожных элементов. Нос не теряет конфигурации и приобретает ярко-красный цвет из-за обилия сосудов в этой области.
При железистой форме ринофимы на носу образуются шишковидные образования. Постепенно они сливаются в наросты, узлы и бугры большого размера. Нос деформируется и обезображивает лицо. Узлы на ощупь мягкие, неизъязвленные, имеют синюшный цвет. Сальные железы расширены и при надавливании на них выделяется содержимое, которое имеет очень неприятный запах.
Фиброзная форма характеризуется синюшно-фиолетовым цветом носа, множеством телеангиэктазий (сосудистые рисунки синего или красного оттенка различной формы, возникшие из-за расширения сосудов кожи или слизистой оболочки). Сальные железы гиперплазированы (увеличены). Нос меняет свою форму, а кожа становится бугристой.
Для актинической формы характерно равномерное увеличение размеров носа. Цвет становится буроватым с синюшным оттенком. Телеангиэктазии (небольшие красные, розовые или голубые продолговатые пятнышки на коже, заполненные сетью мелких и видных под кожей кровеносных сосудов) располагаются в основном на крыльях носа. Поры расширены, гнойные прыщи, которые называются пустулы, не наблюдаются.
Достаточно часто ринофима сопровождается блефаритом (воспаление краев век) и коньюктивитом (воспаление слизистой глаз). Связано это с воспалительными процессами в околоносовых участках кожи. Диагностика. Инструментальные методы исследований для диагностики ринофимы не требуются. Каждая форма имеет свои характерные признаки:
- фиброзно-ангиоматозная форма. Преобладают расширение сосудов и воспалительные явления.
- гландулярная форма. Наблюдается сильная гиперплазия соединительной ткани и сальных желез, расширение кровеностных сосудов.
- фиброзная форма. В ее основе диффузное увеличение (гиперплазия) соединительной ткани;
- актиническая форма. Увеличение числа эластических волокон.
Ринофиму нужно отличать от ретикулосаркоматоза (злокачественной опухоли) и лепры (проказы).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Прогноз и профилактика
При своевременно начатом лечении прогноз относительно благоприятный: несмотря на то что розацеа нельзя вылечить полностью, добиться продолжительной ремиссии – задача вполне осуществимая. Исключения составляют тяжелые формы заболевания, которые плохо поддаются лечению.
Чтобы предотвратить возникновение розацеа или ухудшение уже имеющейся патологии, нужно выполнять следующие рекомендации:
- Ограничить воздействие прямых солнечных лучей, высоких или низких температур, сильного ветра на кожу лица. При необходимости использовать защитный крем.
- Отказаться от посещения бани, сауны, солярия.
- Провести коррекцию рациона, ограничив употребление острой пищи, кофе, жирных и жареных блюд. Следует также отказаться от алкогольных напитков или хотя бы свести их употребление к минимуму.
- Отказаться от косметологических процедур, предусматривающих сильное механическое или химическое воздействие на кожу лица (различные варианты пилингов, дермабразия).
- Соблюдать правила личной гигиены: пользоваться только индивидуальными полотенцами, а при уходе за кожей лица отдавать предпочтение одноразовым салфеткам.
- Использовать косметику без агрессивных химических компонентов, применять мягкие очищающие средства без раздражающих веществ в их составе (ментол, спирт, детергенты).
- Отказаться от самолечения и бесконтрольного приема медикаментов. Если розацеа связана с медикаментозной терапией другого заболевания, необходимо проконсультироваться с врачом.