Розацеа — это часто встречающееся неинфекционное кожное хроническое заболевание с рядом типичных симптомов:
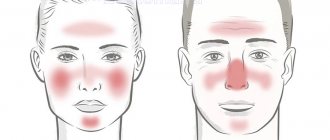
- Покраснение кожи и появление сосудистых сеточек в области щек, скул, носа и лба;
- Зуд и жжение в пораженных областях;
- Крупная розовая угревая сыпь — папулы и пустулы в пораженных областях.
В мире от заболевания страдают около 10% мужчин и женщин всех возрастов. Чаще всего розацеа проявляет себя в возрасте 30–40 лет и начинается с расширения мелких сосудов кожи лица (реже — области груди и живота).
Клинические рекомендации лечения розацеа
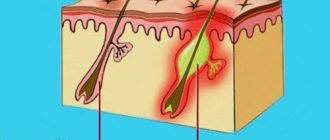
Розацеа – это хроническое заболевание, сопровождающееся воспалением кожи. Резко выделяется капиллярная сеточка, проступают гнойные высыпания. Кровь приливает к очагу воспаления, стенки кровеносных сосудов растягиваются, в прилегающих тканях постепенно скапливается лишняя жидкость.
Существуют четыре подтипа заболевания и один вариант – гранулематозная розацеа. Подтипами розацеа являются: эритемато-телеангиэктатический (преобладает), папуло-пустулезный, фиматозный (гипертрофический), глазной (офтальморозацеа).
Этиология и патогенез
Не существует единой точки зрения о происхождении и протекании болезни, но в соответствии с самой распространенной, розацеа — это нарушения, связанные с расстройствами иннервации капилляров, прежде всего с дисфункцией тройничного нерва. Это черепной нерв смешанного типа — самый крупный из двенадцати и отвечает за чувствительность лица, т.к. состоит из очень чувствительных нервных волокон. Возможные причины зарождения заболевания:
- экзогенное климатическое воздействие;
- неправильное питание;
- патологии, развившиеся в верхнем слое кожи;
- микроб эпидермальный стафилококк;
- клещи рода Демодекс (розацеаподобный демодекоз);
- нарушение работы желудочно-кишечного тракта (например, гастрит или язва);
- слабый иммунитет;
- окислительный стресс – повреждение клеток;
- повышенная тревожность;
- бессонница;
- сильная раздражительность;
- негативные эмоции;
- индивидуальность конституции тела;
- воздействие белков (кателицидинов и др.), защищающих первичный кожный барьер от инфекционных патогенов, регулирующих артериальное давление;
- наследственные факторы;
- эндокринные дисфункции, беременность, климакс (установлена взаимосвязь между показателями гемодинамики в экстракраниальных сосудах и содержанием в крови отдельных гормонов).
В развитии розацеа негативную роль играют дистония и спазмы. Из-за нарушения иннервации закупориваются кровеносные сосуды. Внешне это проявляется покраснением лица и сосудистыми сеточками на нем. Лицевая вена снабжает кровью конъюнктиву – наружную оболочку глазного яблока, поэтому и развивается офтальморозацеа.
Современные дерматологи расходятся во мнениях относительно этиологии розацеа. Например, точно не установлена связь между появлением микроорганизмов на поверхности кожи и первичными признаками. До сих пор достоверно не установлено, отчего применение антибиотиков всегда смягчает симптомы, улучшает общее состояние здоровья пациента.
Клинические рекомендации лечения розацеа
Фиматозная форма (ринофима) –
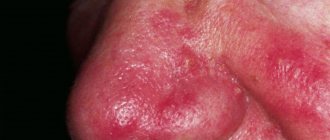
Фиматозными изменениями называют утолщение кожи (преимущественно в области носа) – с появлением на ней шероховатостей, неровностей, узелков. Утолщение может носить выраженный характер и тогда оно приводит к частичному обезображиванию лица. Чаще возникает у мужчин, т.к. они реже обращаются за медицинской помощью на ранних этапах заболевания. Утолщение кожи носа называют термином «ринофима». Редко фиматозная форма может наблюдаться на подбородке, на лбу, щеках, ушах и веках.
Также при той форме могут возникать телеангиэктазии, гиперплазия сальных желез. В дермальном слое кожи наблюдается плотный воспалительный инфильтрат, на месте которого потом происходит, например, разрастание и фиброз тканей с образованием узлов. Существует несколько гистологических типов ринофимы, например, фиброзная, железистая, фиброангиоматозная и др.
Схемы лечения фиматозной формы –
| Выраженность | Лечение |
| Мягкое течение – увеличение толщины кожи, но без изменений контуров |
|
| Умеренное течение – имеет место изменение контуров, но без узловой составляющей | В дополнение к вышесказанному:
|
| Тяжелое течение – имеет место изменение контуров с узловой составляющей |
Ринофима: удаление избытка тканей СО2-лазером
Клиническая картина
Эритемато-телеангиэктатический подтип розацеа начинается с легкой формы, которую просто излечить. Она медленно прогрессирует, усиливается приливами крови к коже лица в стрессовых состояниях, после физических нагрузок, при очень высоких температурах или морозе. Следующая стадия — стойкая эритема щек и крыльев носа. Постепенно высыпания расползаются на шею и верхнюю часть груди, придают розовый оттенок. Из-за изменения цвета тканей английский дерматолог Томас Бэйтман назвал болезнь rosaceus, что в переводе с латинского означает сделанный из роз. Артериолы – это самые мелкие кровеносные сосуды, которые способны мгновенно менять ширину протока. С усугублением болезни цвет пораженных участков становится все более насыщенно-красным. Из-за непрекращающегося воспалительного процесса увеличивается приток жидкости, что патологически повышает отечность. Заболевшие жалуются на постоянный зуд, желание расчесывать, срывать воспаленные бляшки.
розацеа клинические рекомендации
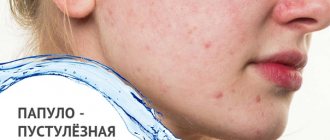
Папуло-пустулезный подтип розацеа сходен с первым. Основное отличие – больший объем гнойничковых высыпаний, охватывающих волосистую часть головы и верхнюю часть спины. Отечность у мужчин выражена сильнее. Отличие от других кожных заболеваний – отсутствие шелушения и комедонов – сальных пробок в порах. Папулы непохожи на пустулы, потому что не наполнены гнойными массами. Это одна из форм сыпи. Выступы мягкие или плотные на ощупь. Не оставляют после себя рубцов.
Фиматозный, или гипертрофический подтип предполагает значительное утолщение соединительной ткани, неравномерное распределение шишковидных образований — фим. Если патологически неровными стали ткани носа, то форма называется ринофима, лба — метафима, подбородка — гнатофима, ушных раковин (бывает односторонней) – отофима, век — блефарофима. Виды патологий тканей (фим): гландулярные, фиброзные, фиброангиоматозные, актинические. Кожа внешне напоминает красноватую апельсиновую корку. Цвет не бледнеет. К этому же подтипу относится появление конглобатов — крупных шаровидных пятен.
Офтальморозацеа имеет два отличительных признака: одновременное воспаление век и оболочек глаза. Обычно сопровождается появлением красной сетки расширенных сосудов вокруг зрачков. Пациенты жалуются на рефлекс расчесывания, ощущения инородного тела под веками. Иногда поражаются сначала глаза, а затем кожа вокруг. Могут развиться осложнения:
- Кератит — воспаление роговицы глаза, сопровождающееся его помутнением.
- Склерит – воспалительная реакция, развивающаяся в наружной глазной оболочке.
- Ирит – воспаление радужки.
Иногда пациенты жалуются на неприятные корочки в уголках глаз, шелушение складок век, слезотечение. В тяжелых случаях возможно резкое ухудшение зрения вплоть до полной его потери — слепоты.
Гранулематозная розацеа сопровождается образованием плотных, желтых, коричневых или красных узелков, после которых могут оставаться рубцы — постакне. Высыпания концентрируются на щеках и областях вокруг естественных отверстий тела. Для точной диагностики необходимо гистологическое исследование.
Среди симптомов специалисты-клицинисты выделяют перемежающиеся (непостоянные) и стойкие. Первые проявляются только в периоды обострений, вторые без терапии не исчезают.
Клинические рекомендации лечения розацеа
Таблица. Характеристика тяжести течения заболевания
| Подтипы розацеа | Легкое течение | Среднетяжелое течение | Тяжелое течение |
| Эритемато-телеангиэктатический | Незначительное, сначала нестойкое, позднее — стойкое покраснение Мелкие, чуть заметные сосудистые звездочки | Умеренное стойкое покраснение Заметные сосудистые звездочки | Выраженное частое покраснение Множественные заметные сосудистые звездочки |
| Папулопустулезный | Легкая сыпь с мелкими гнойничками | Немного узелков и гнойничков | Большие россыпи гнойничков, могут образовывать бляшки |
| Фиматозный | Мелкие сосудистые звездочки Незначительная отечность Расширенные поры | Сосудистые звездочки Набухание носа | Ярко выраженные сосудистые звездочки Значительное увеличение носа |
| Окулярный | Незначительный зуд Незначительное покраснение век | Легкая боль Воспаление век Опухоль на веке Ячмень | Болевые ощущения Покраснение и воспаление век Воспаление оболочек глаз Покраснение венчика вокруг роговицы глаза |
Розацеа трудно отличить от других дерматитов:
- Светочувствительный после длительного приема гормональных препаратов.
- Весенне-летняя патологическая чувствительность к солнечному облучению.
- Дискоидная красная волчанка – сбой работы иммунной системы.
- Туберкулезная волчанка, запускающая процесс некроза тканей.
- Гормональная активность опухолей из клеток APUD-системы (диффузная нейроэндокринная система).
- Болезнь Рандю–Ослера–Вебера — наследственное заболевание.
- Гранулема с кольцевидными новообразованиями.
- Акне — угревая болезнь.
- Дерматомиозит, который проникает и в мышечные ткани.
Отличить розовые угри от других патологий помогает история протекания заболевания. Стадии развития: начальная (эпизодические приливы), появление узелков или гнойничков, увеличение и утолщение пораженных областей. Чем сложнее форма, тем важнее при лечении применять широкий спектр средств воздействия на организм. Не забывать про препараты против аллергии, успокоительные средства. Иногда клинические рекомендации при розацеа включают также консультацию психолога, т.к. из-за непривлекательной внешности ухудшается психоэмоциональное состояние пациента, развивается депрессия. Если не обратиться к дерматологам, болезнь рискует вызвать следующие осложнения:
- Развитие абсцессов.
- Вторичную инфекцию, значит, потребуется серьезное медицинское вмешательство.
- Утолщение кожи, которое невозможно убрать обычными косметическими средствами.
- Ухудшение зрения.
- Психологические проблемы на фоне изменившейся внешности. В сложных случаях дело доходит до депрессии.
Симптомы
При заболевании розовыми угрями поражается кожа лица — щёки, лоб, нос. Возникает длительное покраснение, сосудистые сеточки, затем появляются мелкие ярко-красные узелки — папулы, в центре которых зарождаются гнойные прыщики. Высыпания не оставляют за собой рубцов. Больной розовыми угрями чувствует зуд, приливы жара к лицу. Течение болезни сопровождается частыми обострениями, может продолжаться неопределенно долго. С течением времени кожа больного розовыми угрями грубеет и утолщается, появляются шишковатые образования. В некоторых случаях развивается бугристая гипертрофия кожи носа — ринофима, наблюдается также деформация век, ушей, подбородка и лба. Комедонов при розовых угрях не бывает.
Диагностика
Диагноз, как рекомендуется в медицинских учебниках и статьях, ставится по результатам физикального осмотра видимых проявлений болезни и выяснения анамнеза. Пациента подробно расспрашивают о времени появления первичных признаков. Врач может спросить о тех факторах, которые, по мнению больного, снижают или усиливают симптоматику. Редко применяется дополнительный метод исследования – биопсия. Это изъятие тампоном или соскобом небольшого кусочка кожи для выявления паразитов. В редких случаях проводится ежемесячный биохимический контроль крови на общий билирубин, аланинаминотрансферазу в сыворотке, аспартатаминотрансферазу, триглицериды, общий холестерин, глюкозу, сывороточный креатинин сыворотки или щелочную фосфатазу. Иногда проводят тестирование на антинуклеарные антитела, которые появляются в кровяном русле в качестве индикаторов разрушения клеток соединительной ткани. По показаниям обращаются за консультацией к одному из специалистов: окулисту, гастроэнтерологу, эндокринологу или психотерапевту.
Офтальмолог необходим в случае риска развития офтальморозацеа. Этот специалист может назначить поддерживающие средства для облегчения страданий пациента: избавить от ощущения рези и сухости в глазах, уменьшить чувствительность к яркому свету.
Гастроэнтеролог назначит дополнительные диагностические процедуры для оценки состояния пищеварительной системы. Он может разработать рекомендации по правильному питанию или лечебному голоданию. Подтверждено, что копчености, солености, пряности, цитрусовые, кофесодержащие напитки, а также алкоголь усиливают покраснение кожи лица, провоцируют появление новых высыпаний.
Эндокринолог с помощью обследования выявляет нарушения гормонального фона. Патологии эндокринной системы часто становятся причинами приливов-приступов. В случае появления неприятных кожных высыпаний предварительно назначенная гормональная терапия требует корректировки.
Психотерапевт проведет беседу для определения общего психоэмоционального состояния. Он посоветует, какие психологические приемы, расслабляющие методики или успокоительные можно использовать для избавления от депрессивного состояния. Больные, страдающие от розацеа, особенно от тяжелой формы, часто становятся более стеснительными, замкнутыми. Женщины обычно прячут недостатки маскирующей косметикой, скрывают за длинными волосами, не любят оказываться на виду. Женский пол в возрасте от 30 до 40 лет составляет группу риска.
Лечение
Цели лечения:
- снижение частоты и тяжести рецидивов;
- уменьшение выраженности симптомов;
- профилактика обострений;
- увеличение сроков ремиссии.
Терапия назначается на основе федеральных клинических рекомендаций «Розацеа», разработанных Российским обществом дерматовенерологов и косметологов. Данные советы по медицинской помощи детально расписывают все этапы лечения, порядок назначения лекарственных средств для наружного и перорального приема. Последний год издания этого дерматологического стандарта – 2020.
Лечением пациентов с розацеа занимаются дерматологи. К провоцирующим факторам относятся метеорологические — воздействие солнца, перепадов температур, ветра; алиментарные — горячие, газированные и алкогольные напитки, острая еда; стрессовые воздействия; гормональные лекарственные препараты, наносимые наружно.
В федеральных рекомендациях сказано, что использование легких маскирующих средств положительно влияет на здоровье. Нужно тщательно выбирать косметику. Только дерматолог может решать, какие вещества не усугубят течение болезни. Лечение обычно включает:
- специальные мягкие лекарственные косметологические средства, в основном кремы;
- фотозащита;
- фармакологические препараты, содержащие гормоны, которые наносятся наружно;
- антибактериальные лекарственные препараты перорально;
- средства, блокирующие рецепторы гистамина;
- витамины, регулирующие обновление эпителия, укрепляющие мелкие кровеносные сосуды;
- физиотерапия: электродеструкция, некогерентное интенсивное световое излучение (IPL), микротоки, массаж, лечение холодом, лазером;
- малые хирургические операции для удаления с поверхности кожи очагов, наполненных гноем;
- народные растительные средства, которые могут только дополнять лечебные процедуры, но не подменять их.
Традиционно назначают препараты с высоким содержанием азелаиновой кислоты, которую выделяют из семян ячменя и пшеницы. Ее использование оправдано тем, что это вещество неспособно проникать глубоко под кожу. Азелаиновая кислота снимает воспаление, осветляет эпидермис.
Перед любыми назначениями врач проводит тщательную диагностику, учитывает противопоказания для конкретного пациента. Большое значение имеет регулярность назначенных процедур. Наружные средства наносятся на предварительно очищенные зоны лица несколько раз в сутки, только утром или на ночь (лоб, подбородок, нос, правая и левая щеки). Если пациент прекратит процедуры после первых признаков улучшения, то болезнь вернется вновь, т.к. относится к хроническим.
Признаки выздоровления пациента, как указано в российских федеральных рекомендациях, появляются постепенно. Реже возникают обострения, вместо гнойничков на лице остаются только маленькие красноватые точки. Если больной обратился к дерматологу на последней стадии, то досадные последствия в виде рубцовых образований неизбежны. Лучше обращаться к врачу сразу после первых тревожных симптомов. Например, если спустя полчаса после перегрева или физических нагрузок лицо остается красным.
Папуло-пустулезная форма –
Папуло-пустулезная форма розацеа проявляется в виде стойкой эритемы в средней трети лица, на фоне которой имеются единичные или множественные папулы или пустулы (имеют вид прыщей). У некоторых пациентов могут наблюдаться бляшки, возвышающиеся над поверхностью кожи. При лечении этой формы на первом этапе важнее всего убрать воспалительный компонент, и только после этого переходить к коррекции эритемы или телеангиэктазий.
Схемы лечения папуло-пустулезной формы –
| Выраженность | Лечение |
| Мягкое течение – имеется несколько папул или пустул без бляшек; наблюдается умеренная стойкая эритема. |
|
| Умеренное течение – от нескольких до многочисленных папул или пустул (но без бляшек); наблюдается умеренная стойкая эритема. | |
| Тяжелое течение – многочисленные папулы или пустулы с бляшками или без них; наблюдается тяжелая постоянная эритема; возможно жжение и покалывание. | В дополнение к вышесказанному:
|
* Эффективность препаратов с Ивермектином была подтверждена в клинических исследованиях «Stein Gold L, Kircik L, Fowler J, опубликованных в журнале Drugs Dermatol 2014; 13: 316-323».
Розацеа: лечение папуло-пустулезной формы (фото до и после)
Профилактика
Вместе с лечением важны и профилактические меры. Для предупреждения развития розацеа нужно исключить воздействие:
- солнца и ветра;
- нездорового питания;
- вредных напитков;
- лекарственных препаратов;
- агрессивных косметологических процедур (пилинги, хирургическое выравнивание кожи, растирки, разогревающие маски и др.).
Для профилактики специалисты регулярно назначают короткие курсы антибиотиков. Рекомендовано постоянно ухаживать за кожей косметологическими средствами для мягкого очищения, увлажнения и защиты от ультрафиолетового облучения (для чувствительной кожи). Нужно помнить про лечение сопутствующих патологий, особенно заболеваний пищеварительного тракта. Избавление от следствий не умаляет причину недомогания.