Последнее обновление: 03.03.2021
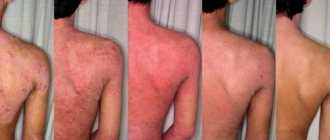
Шея — один из наиболее чувствительных участков нашего тела; кожа на этом участке чрезвычайно подвержена внешним воздействиям, в том числе — аллергической природы. Появление аллергии на шее может вызывать неприятные физические ощущения, мешать при надевании одежды или приеме душа; кроме того, нельзя исключать и психологические неудобства, связанные с проявлениями аллергических реакций на открытых участках кожи. Именно поэтому так важно знать о причинах, симптомах и способах лечения этого заболевания.
Причины аллергии на шее
Аллергия на шее может быть вызвана местным воздействием, а может быть частью системной реакции на тот или иной аллерген. Среди локальных причин, наиболее часто вызывающих появление симптомов аллергии на коже шеи, можно выделить:
- Длительное воздействие пота (потница);
- Воздействие металлических предметов. Цепочки, ожерелья, застежки и другие изделия из простых или драгоценных металлов при длительном контакте с кожей могут вызывать аллергию;
- Косметика;
- Лекарственные препараты наружного действия;
- Ультрафиолет (обычно в сочетании с другими факторами, например — химическими веществами).
Кроме того, аллергия на шее может быть частью системного ответа на пищевые аллергены (рыба, цитрусовые, ягоды и др.), факторы внешней среды (пыль, пыльца, микроорганизмы, шерсть) и тд.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
- атопический дерматит (экзема);
- контактный дерматит;
- крапивница (вызванная аллергической реакцией на пищу или лекарства, инфекцией, стрессом, контактом с животными, химическими веществами, воздействием солнечных лучей, холода и пр.);
- инфекционные заболевания вирусной, бактериальной, грибковой природы (корь, краснуха, ветряная оспа, скарлатина, синдром рука-нога-рот, контагиозный моллюск, розовый лишай, стригущий лишай, себорейный дерматит, инфекционная эритема, опоясывающий лишай, бактериальный тонзиллофарингит, импетиго, мультисистемный воспалительный синдром у детей, ассоциированный с COVID-19);
- акародерматит (паразитарное заболевание, чесотка);
- розацеа;
- красный плоский лишай;
- аутоиммунные заболевания (псориаз, системная красная волчанка, дерматомиозит);
- злокачественные заболевания молочных желез у женщин (воспалительный рак молочной железы, рак Педжета и др.);
- акне;
- акне новорожденных (неонатальный пустулез);
- токсическая эритема новорожденных;
- пеленочный дерматит;
- потница;
- укусы насекомых;
- прием лекарств (аллергия на амоксициллин, синдром Стивенса — Джонсона, многоформная экссудативная эритема);
- ангионевротический отек (отек Квинке).
Лечение аллергии
Основным принципом лечения любой аллергической реакции является устранение вызвавших ее причин. Кроме того, больным часто назначают специальную элиминационную диету, позволяющую обезопасить себя от пищевых аллергенов. В лечении аллергии также применяются противоаллергенные и противовоспалительные препараты местного и системного действия.
Большое значение при лечении аллергических реакций имеет устранение наиболее неприятных симптомов: покраснения, жжения, зуда. В этом могут помочь средства «Ла-Кри», совместимые с современными противоаллергенными препаратами:
- Крем «Ла-Кри» уменьшает жжение и зуд, способствует уменьшению эритемы (покраснения);
- Эмульсия «Ла-Кри»
позволяет сделать кожу мене чувствительной, избавиться от шелушения и сухости; - Очищающий гель «Ла-Кри»
позволяет очистить кожу от раздражающих веществ и аллергенов.
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
Сыпи у младенцев зачастую не являются истинно аллергическими. О тактике при потнице, акне новорожденных, пеленочном дерматите и других видах сыпи читайте подробнее в материале «Сыпи у младенцев».
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
Мнение специалистов
Проведенное клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции для ежедневного ухода за кожей детей и взрослых с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
По результатам совместно проведенных исследований на упаковке продукции размещается информация: «Рекомендовано Санкт-Петербургским отделением союза Педиатров России».
Источники:
- Юхтина Н.В., Современные представления об атопическом дерматите у детей
- Камашева Г.Р., Хакимова Р.Ф. Валиуллина С.А., Методы оценки степени тяжести атопического дерматита у детей раннего возраста, журнал Дерматология, 2010
- Г.В. Молокова, Е.В. Букина, Пеленочный дерматит у детей с чувствительной кожей, журнал Дерматология и аллергология, 2019
- Н.Л. Рыбкина, Современные подходы к уходу за кожей новорожденного: тактика педиатра, журнал Вестник Современной клинической медицины, 2014
Мази и кремы от дерматита
Кремы или мази от дерматита имеют немного разный состав. Так, мазь изготавливается на жировой основе, в качестве которой могут использоваться растительные или минеральные масла, животные жиры. Такие средства имеют плотную, немного вязкую структуру. Они не сразу впитываются в кожу, но проникают в её глубокие слои. Мази не рекомендуется использовать для лечения мокнущих поверхностей. Они гораздо эффективнее против сухих высыпаний, при хронической форме воспаления.
У кремов другая основа – гидрофильная. Благодаря этому они имеют более лёгкую структуру, хорошо впитываются и не оставляют жирных следов на коже. Кремы подходят для лечения умеренно мокнущих высыпаний, применяются при остром воспалении, при поражениях кожи лица и участков с большим количеством сальных желез, где нежелательно использование жирных средств.
Рассмотрим несколько вариантов средств от дерматита, используемых в медицинской практике:
- гормональные мази с выраженным противоаллергическим и противовоспалительным действием, в состав которых входят топические кортикостероиды;
- негормональные средства местного действия, обладающие противовоспалительным и антибактериальным эффектом, снимающие зуд и способствующие заживлению ран.
Негоромональные препараты
В негормональных кремах отсутствуют кортикостероиды. Состав может быть основан преимущественно на растительных компонентах, так и не содержать их вовсе. Данные лекарства не обладают быстрым действием. Их главное достоинство – возможность применения в течение длительного времени, в том числе у детей. Среди негормональных кремов и мазей есть средства с антисептическим, противовоспалительным, увлажняющим, регенирирующим эффектом.
Гормональные препараты
Гормональные мази и кремы при лечении дерматита считаются более эффективными, по сравнению с негормональными. Препараты могут содержать как один активный компонент (топический глюкокортикостероид), так и иметь комплексное действие благодаря наличию в составе антибиотика и противогрибкового средства Применение комбинированных средств целесообразно при осложненном течении заболевания, когда к воспалению присоединяется вторичная бактериальная или грибковая инфекция.
Лечение атопического дерматита
Чтобы добиться максимальной эффективности от терапии, рекомендуется придерживаться комплексного подхода:
- определить и, по возможности, устранить факторы, вызывающие атопический дерматит;
- медикаментозная терапия местными средствами, подобранными в зависимости от тяжести и формы воспаления;
- правильный уход за кожей с использованием увлажняющих и смягчающих средств (эмолентов).[4]
Препараты «Акридерм» – это средства для местного лечения проявлений атопического дерматита с широким спектром действия, выпускаемые в форме крема и мази по 15 г и 30 г. В зависимости от степени тяжести, локализации, формы и течения заболевания подбирается препарат:
- с одним действующим веществом – мазь и крем Акридерм®;
- комбинированные препараты «гормон + антибиотик» — мази и кремы Акридерм ГЕНТА;
- комбинированные препараты «гормон + антибиотик + противомикробный компонент» — мази и кремы Акридерм ГК.
Современный препарат Акридерм ГК относится к сильнодействующим средствам[5] и оказывает сразу 4 действия:
- противовоспалительное;
- противоаллергическое;
- антибактериальное;
- противогрибковое. [6]
Лечение себорейного дерматита
Причиной развития себорейного дерматита является заражение кожи дрожжеподобными грибками Malassezia. Для его лечения назначают наружные антимикотики или противогрибковые препараты. Мазь «Акридерм СК» содержит в своём составе бетаметазон и салициловую кислоту. Препарат оказывает противовоспалительное, противоаллергическое, антиэкссудативное, противоотечное и противозудное действие, тормозит накопление лейкоцитов, угнетает фагоцитоз, уменьшает сосудисто-тканевую проницаемость, препятствует образованию воспалительного отека. В результате применения микрофлора кожных покровов восстанавливается, происходит отшелушивание чешуек и нормализация выработки себума.[7]
Лечение аллергического дерматита
Для успешного лечения аллергического дерматита в первую очередь необходимо определить аллерген, спровоцировавший заболевание, и частично или даже полностью исключить провоцирующее вещество. В острый период специалистом может быть назначено использование компрессов с холодной водой, дубящими отварами, которые накладываются каждые 3-4 часа на 15 минут. Это способствует уменьшению мокнутия кожи. Медикаментозное лечение подразумевает использование топических глюкокортикостероидов в виде мазей и кремов, которые подбираются в зависимости от формы степени тяжести воспаления.[8]
Если произошло осложнение аллергического дерматита микробной инфекцией, рекомендуется применение комбинированных наружных лекарственных средств, таких как Акридерм ГК, которые помимо ГКС содержат в составе антибиотик (гентамицин) и противогрибковый компонент (клотримазол).
Помните, что лечение дерматита и подбор лекарственных препаратов осуществляется только специалистом-дерматологом после предварительной консультации и осмотра пациента.
Краткая характеристика наиболее распространенных видов кожной аллергии
Крапивница
Термин «крапивница» объединяет целую группу заболеваний различной природы, но со сходным клиническим симптомом — высыпания на коже по типу волдырей, напоминающие ожог от крапивы.
Причины крапивницы разнообразны. Кожная аллергия может развиваться в результате реакции на аллергены (например, пищевые продукты, укусы насекомых, лекарственные препараты) или от физических причин, таких как воздействие солнца, холода, жары и давления. Спровоцировать крапивницу могут сопутствующие заболевания желудочно-кишечного тракта, эндокринной системы, хроническая инфекция.
Типичным симптомом крапивницы считается появление на коже высыпаний, сопровождающихся зудом. Кожа вокруг них может быть красного цвета. Иногда все элементы на пораженном участке кожи могут сливаться воедино, образуя гигантские волдыри.
Основной характеристикой кожной аллергии можно назвать полную обратимость волдырей: спустя некоторое время они бесследно исчезают, не оставляя никаких следов, белых пятен или рубцов. Но в отличие от обычного ожога от крапивы данное заболевание появляется повторно, причем со сменой места локализации: сегодня крапивница была на ногах, а завтра может быть обнаружена на руках.
Аллергический контактный дерматит
Аллергический контактный дерматит — это кожная аллергия, вызванное непосредственным воздействием на нее раздражающего вещества, или аллергена.
Чаще всего контактный дерматит вызывают средства бытовой химии, косметика, различные химические вещества, никель, латекс, некоторые лекарства.
Аллергический контактный дерматит развивается на участках кожи, которые находились или находятся в контакте с аллергеном.
Первые симптомы и признаки контактного дерматита могут развиться не сразу, а спустя некоторое время после контакта с аллергеном — несколько часов, дней или даже недель.
Основные проявления аллергического контактного дерматита: покраснение и припухлость ограниченного участка кожи, контактировавшего с аллергеном, выраженный зуд в области покраснения, появление на коже пузырей различного размера с прозрачной жидкостью внутри. При повреждении пузырь лопается, и на его месте образуется эрозия. При стихании кожной аллергии некоторое время остаются корочки желтого цвета.
Атопический дерматит
Атопический дерматит — хроническое аллергическое заболевание кожи, сопровождающееся зудом и сыпью. Такая кожная аллергия распространена у младенцев и детей, начинается обычно в первые 6 месяцев жизни, нередко продолжаясь и во взрослом возрасте.
Атопический дерматит — многофакторное заболевание. Ведущим фактором является наследственная предрасположенность. Важную роль играют пищевые и ингаляционные аллергены. В детском возрасте основные пищевые аллергены — белки молока, куриного яйца, рыбы, пищевые злаки. С возрастом присоединяются ингаляционные аллергены: домашняя пыль, шерсть животных, пыльца растений.
Провоцирующими факторами при атопическом дерматите могут быть механические, физические или химические раздражители, усиленное потоотделение, табачный дым, стресс, гормональные факторы, инфекция.
Атопический дерматит имеет три последовательные формы (младенческий, детский и взрослый дерматит), отличающиеся особенностями проявления.
Для любой формы атопического дерматита характерны сухость кожи, зуд, утолщение кожи с усилением кожного рисунка, шелушение, покраснение и высыпания.
При атопическом дерматите формируется порочный круг: зуд — расчесы — сыпь — зуд. Кожа при атопическом дерматите изменена даже вне обострения. Нарушены ее структура и водный баланс.
Экзема
Экзема — хроническое рецидивирующее заболевание кожи аллергического генеза, характеризующееся полиморфной зудящей сыпью (везикулы, эритема, папулы). Причины экземы могут быть самыми различными, от внешних факторов (химические вещества, лекарственные, пищевые и бактериальные аллергены) до внутренних.
Обострения этого вида кожной аллергии случаются под воздействием психоэмоциональных стрессов, нарушений диеты, контактов с химическими веществами и другими аллергенами.
В зависимости от причины появления и места локализации сыпи выделяют несколько видов экзем: себорейная, истинная, профессиональная, микробная. Места локализации сыпи склонны зудеть, шелушиться, доставляя человеку массу неудобств. Экзема течет хронически с периодами обострений и ремиссий и лечение аллергии на коже часто осложняется присоединением пиодермии или герпеса. При кожной аллергии такого типа также могут наблюдаться изменения функциональной активности пищеварительного тракта, обменных процессов, нейроэндокринные нарушения, вегетососудистая дистония.
Токсидермия
Токсидермия — острое токсико-аллергическое воспалительное поражение кожи, представляющее собой аллергическую реакцию на введение в организм (вдыхание, прием внутрь, введение парентерально) веществ, обладающих аллергенными свойствами.
Причинами токсидермии чаще всего являются лекарственные средства и пищевые продукты.
Чаще наблюдается распространенная токсидермия, которая проявляется множественными высыпаниями и зудом. Нередко в такой тип кожной аллергии вовлекаются слизистые оболочки, на которых также могут быть различные высыпания.
Помимо распространенной, возможна фиксированная токсидермия, при которой возникает одно или несколько отечных красных пятен округлых или овальных очертаний, в центре каждого из них в ряде может случаев сформироваться пузырь. Обычно такая кожная аллергия связана с приёмом лекарственных средств. После прекращения действия аллергена воспалительные явления стихают, а пятно существует ещё длительное время. Наиболее тяжелыми формами токсидермии являются синдром Стивенса — Джонсона и синдром Лайелла. Они относятся к неотложным состояниям и требуют госпитализации.
При огромном многообразии самих аллергодерматозов существуют заболевания с похожей симптоматикой. Например, сыпь может сопровождать некоторые инфекции, заболевания внутренних органов и т. д. Поэтому не пытайтесь сами ставить себе диагноз «кожная аллергия» и не занимайтесь самолечением.
Только врач, собрав подробный анамнез и проведя необходимое обследование, сможет определить точную причину заболевания и назначить препараты, которые подойдут в каждом конкретном случае.