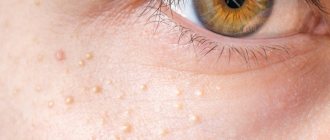
Пероральный дерматит – это локальное поражение кожи, которое представляет собой небольшие папулы (прыщики), локализующиеся обычно вокруг рта, что и определяет название заболевания. Другое название указанного заболевания — околоротовой дерматит. Чаще всего этот тип дерматита диагностируется у молодых женщин, реже — у пожилых, однако может также встречаться у детей и мальчиков-подростков. Пероральный (околоротовой) дерматит представляет собой неприятную косметическую проблему, от которой все же можно избавиться в случае правильно установленной причины ее возникновения и подбора эффективной схемы лечения.
Медицинский — клиника, в которой диагностируют и лечат многие заболевания, в том числе дерматологического характера. Схема лечения в каждом конкретном случае подбирается индивидуально с учетом особенностей организма пациента.
Периоральный дерматит
Периоральный дерматит на лице представляет собой заболевание, поражающее кожные покровы. Проявляется в виде небольших прыщиков, образующихся в области губ и рта. Сопровождается неприятным зудом, покраснениями и негативными последствиями, избавиться от которых поможет медицинское обследование и корректно подобранное лечение.
В каждой конкретной ситуации по итогам консультации врачи рекомендуют пациенту актуальные для его случая лекарственные средства. В их числе профильные пасты, мази, иногда гормональные препараты, а также терапия, быстро устраняющая жжение и другие симптомы. При периоральном дерматите препараты (мазь, таблетки, крем) подбираются на основании врачебной диагностики и анализов. Приобрести необходимые медикаменты для лечения можно на нашем сайте «Аптека 911».
Лечение периорбитального дерматита
Периорбитальный дерматит всех типов, приведенных на фото, требует прежде всего, чтобы пациент содержал кожу век в чистоте, поменьше трогал и чесал глаза, тогда и лечение будет успешным.
Когда это возможно, нужно выявить аллерген или раздражающее вещество, вызывающее симптомы, и избегать его. К таким триггерам могут относиться:
- Определенные косметические бренды,
- Солнцезащитное средство,
- Парфюмерия,
- Очки для плавания,
- Глазные капли,
- Накладные ресницы,
- Раствор для контактных линз,
- Летучие аллергены.
К домашним средствам, которые помогают облегчить симптомы до консультации врача, относятся:
- Гель алоэ
- Настой овса
- Ломтики огурца
Лечение периорбитального дерматита медикаментозными средствами
Основные лекарственные препараты, которые оказывают лечебный эффект при этом состоянии, делятся на три основные группы:
- Увлажняющие средства. Эмоленты устраняют сухость кожи, уменьшают шелушение и зуд. Различные лосьоны, кремы и мази представлены в аптеках и продаются без рецепта. Это лучший выбор в терапии мягкого периорбитального дерматита.
- Ингибиторы кальциневрина, такие как Элидел. Это современные препараты для лечения воспалительных заболеваний кожи, таких как экзема и псориаз. Он применяются как местно в форме мазей или кремов, так и внутрь в виде таблеток. Побочное действие — это некоторое угнетение иммунитета.
- Глюкокортикостероиды — это гормональные противовоспалительные препараты, которые устраняют все симптомы дерматита. Из-за нежелательных эффектов, таких, как атрофия кожи, применение этих средств на лице, и особенно на коже вокруг глаз, ограничено. Используют самые мягкие из стероидов, такие как гидрокортизоновая мазь, и очень коротким курсом. Безопаснее лечить периорбитальное воспаление препаратами из второй группы.
Причины появления периорального дерматита
Предпосылками к возникновению болезни становятся различные факторы. Принято считать, что недуг способен протекать волнами, в ходе которых раздражение на коже проходит и возникает повторно. Врачи часто выявляют гормональные изменения в качестве причины периорального дерматита. Симптомы появляются в результате:
- применения препаратов, в основу которых входят кортикостероиды, провоцирующие возникновение розацеа, акне, угрей и других проблем косметического характера
- беременности, когда организм находится на стадии серьезных изменений и гормональной перестройки. Нередко дерматит обостряется и перед началом менструации
- использования неподходящей декоративной косметики
- применения паст с фтором, провоцирующих раздражение эпидермиса
- обветривания после прогулок на морозе или солнечных ванн
- инфекционных заболеваний
- проблем с иммунитетом. Обычно они вызываются недостаточным объемом получаемых витаминов
Обнаружив соответствующую проблему, лучше сразу сходить на прием к врачу и уточнить, чем лечить периоральный дерматит на лице у взрослых.
Профилактика периорбитального дерматита
- Не чешите и не трите веки. Это может привести к дальнейшему повреждению кожи и увеличивает риск инфицирования.
- Внесите изменения в диету. Пищевые аллергии могут служить триггерами для дерматита вокруг глаз. В частности, молочные продукты могут стать причиной появления симптомов атопического дерматита.
- Увлажняйте кожу, однако избегайте средства, имеющие в составе формальдегид, сульфаты, парабены и отдушки, которые могут вызвать раздражение.
- От воздействия некоторых летучих раздражителей защитят очки.
- Старайтесь принимать душ короткое время, чтобы ограничить контакт с водой. Не используйте мыло.
- Ограничьте использование декоративной косметики для глаз. Тушь, подводка и тени могут служить мощными аллергенами и раздражителями. Выбирайте гипоаллергенные бренды.
Симптомы заболевания
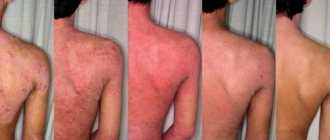
Первый признак того, что необходимо пройти обследование, – возникновение небольших пузырьков (папул) в области рта и на подбородке. В серьезных случаях они могут распространяться по всему лицу, достигая щек, носа, глаз и висков. Папулы наполнены прозрачной жидкостью. Цвет варьируется от телесного до розового и яркого красного в зависимости от стадии заболевания. Прыщики возникают одиночно или группами. Кожа в этих областях становится шершавой. Лопаясь, папулы образуют корочки. Если случайно задеть такую, в итоге на коже останется пигментация.
Далеко не всегда пациенты сталкиваются с серьезными болезненными ощущениями. Чем раньше начинается лечение периорального дерматита на лице у детей и взрослых, тем проще избавиться от недуга, меньше риск неприятных последствий. Обнаружив первые симптомы заболевания, запишитесь на прием к дерматологу.
Симптомы периорбитального дерматита
Симптомы дерматита на веках могут затрагивать один или оба глаза. Состояние может быть хроническим — то есть постоянно присутствуют нерезкие проявления болезни — или периодическим, когда симптомы то появляются, то исчезают. Поражены могут быть только веки, или вся область вокруг глаза. К основным признакам относятся:
- Зуд, при котором замыкается порочный круг симптомов. Расчесывание приводит к еще большему повреждению кожи и усилению зуда, при котором хочется еще больше чесать глаза,
- Отек, который часто препятствует открытию глаза и создает впечатление опущенного века,
- Боль или жжение, при нестерпимом желании тереть глаза, что только ухудшает эти проявления,
- Сыпь красного цвета на фоне раздраженной, воспаленной, красной кожи,
- Сухость и шелушение, особенно выраженные при себорейном компоненте воспаления век. В этом случае кожа покрыта белыми или желтоватыми чешуйками, а у основания ресниц сверху и снизу появляются жирные, желтые, рыхлые наросты и корки,
- Утолщение и складчатость, уплотнение кожи при хроническом течении, которое называется лихенификация.
Если процесс вызван раздражителем и аллергеном, поражение обычно появляется в течение нескольких часов после воздействия, но может стать выраженным и через несколько дней после контакта с триггером.
В случаях, когда дерматит на веках протекает в тяжелой форме, симптомы могут затрагивать не только кожу вокруг глаз.
- Конъюнктивит — воспаление слизистой оболочки глаза. Оно может произойти, если пациент из-за дерматита часто трет глаза грязными руками. Это способствует занесению бактерий и развитию инфекции. К симптомам этого осложнения периорбитального дерматита относятся покраснение глаза, слезотечение, зуд, чувствительность к свету, а также водянистое или гнойное отделяемое из глаза.
- Кератит — воспаление роговицы, передней прозрачной оболочки, защищающей зрачок. Симптомы похожи на конъюнктивит, но более выражены. Глаз трудно открыть, присутствует ощущение инородного тела или песка в глазу. Важным отличием также является ухудшение зрения, пациент видит предметы как-будто в тумане. Это осложнение может быть опасно в отношении потери зрения, поэтому нужно срочно обратиться за медицинской помощью.
Группы риска и схожие заболевания
Признаки болезни чаще всего обнаруживаются у женщин, но периодически из-за ослабленного иммунитета с ними сталкиваются дети и подростки. На месте пузырьков часто образуются гнойники. При распространении по всему лицу это становится угрозой для зрения, что особенно актуально в ситуации с малышами. Поэтому, уточняя у профильного врача, чем лечить периоральный дерматит детям, стоит нанести визит и офтальмологу.
В случае с подростками заболевание может быть выявлено не сразу, ведь, переживая гормональные изменения, юноши и девушки часто сталкиваются с проблемами с кожей. Угри и акне появляются у большинства, поэтому заметить папулы на ранней стадии бывает нелегко. Пациенты, склонные к аллергиям, тоже редко безошибочно вычисляют заболевание. Периоральный дерматит у детей часто объясняется гормональным дисбалансом.
Как проявляется болезнь при беременности
Заболевание довольно легко распознать по сильному зуду и красным высыпаниями, которые появляются на животе, коленях, локтях, в области груди и шеи. При активном течении сыпь выглядит как мелкие пузырьки с жидким содержимым. Когда они лопаются, на коже возникают участки мокнутия, которые затем подсыхают и шелушатся.
Из-за расчесывания кожа утолщается и грубеет. Это явление называют лихенификацией. Влияние на плод атопического дерматита при беременности минимально. Болезнь больше дискомфорта приносит самой женщине, не мешая развитию ребенка. Последствия могут возникнуть уже после рождения, поскольку склонность к атопии передается по наследству. У ребенка она может проявиться не только в форме дерматита, но и в виде бронхиальной астмы или поллиноза.
Диагностика периорального дерматита
Заметив первые признаки болезни, ощутив неприятные симптомы, нужно записаться к профильному специалисту. Первичный прием у врача заключается в осмотре, описании анамнеза на основе жалоб пациента и информации об индивидуальных особенностях его организма, возможных реакциях.
Перед лечением периорального дерматита анализы являются одной из обязательных процедур. Они позволяют выявить предпосылки развития заболевания и точно диагностировать его, не спутав с герпесом, розацеа и другими поражениями кожи. Понадобятся:
- Дерматоскопия. Дает оценку эпидермиса и помогает оценить течение недуга
- Соскобы. Определяют инфекционную природу, если симптомы имеют соответствующее происхождение
- Аллергопробы. Демонстрируют уровень чувствительности кожи к стафилококку и стрептококку
В результате обследования врач поясняет пациенту, как вылечить периоральный дерматит, клинические рекомендации заносятся в карту болезни. Назначают курс лекарственных препаратов и терапию.
Аллергическая и атопическая реакции кожи и слизистой оболочки полости рта
Аллергический контактный дерматит возникает у больных с повышенной чувствительностью к определенному веществу, выступающему в качестве аллергенного триггера. Аллергенами могут быть: химические соли хрома, никеля, кобальта, скипидар и его производные, формальдегидные смолы, косметические средства, инсектициды, синтетические моющие средства, лекарственные препараты (антибиотики, сульфаниламиды, новокаин, формалин). Контактный дерматит (хейлит) могут вызывать косметические средства. Аллергический контактный стоматит развивается у протезоносителей при непереносимости материалов, например пластмассы.
При аллергическом контактном дерматите, хейлите, стоматите на фоне выраженного отека соединительной ткани определяется эритема, папулезные и/или везикулезные, буллезные и уртикарные элементы. Отмечаются субъективные ощущения — зуд, жжение, чувство жара на участках контакта с тем или иным раздражающим веществом. Однако у некоторых больных клинические проявления могут выходить за пределы зон воздействия аллергенных агентов.
Токсико-аллергический дерматит (токсидермия)
Наиболее часто развивается под воздействием лекарственных препаратов и пищевых продуктов. Клинически распространенная лекарственная и пищевая токсидермия проявляется разнообразной сыпью: истинный полиморфизм высыпаний. Возможно появление многочисленных пятнистых, уртикарных, папулезных, папуловезикулезных и реже пустулезных элементов поражения, сопровождающихся зудом. Иногда развивается тотальная эритродермия.
Нередко в процесс вовлекаются слизистые оболочки, на которых возникают отек, эритематозные, геморрагические, пузырно-эрозивные элементы. Высыпания локализуются на участках, подверженных травмированию, либо по всей СОПР.
Острая фаза болезни характеризуется интенсивным зудом, папулами и везикулами, располагающимися на эритематозной основе. Они часто сопровождаются выраженными экскориациями и эрозиями Может развиваться фиксированная токсидермия, причиной которой чаще всего является прием лекарственных средств, например сульфаниламидная эритема. Возникает одно или несколько отечных гиперемированных пятен, округлых или овальных очертаний, в центре которых может сформироваться пузырь. После прекращения действия препарата воспалительные явления стихают, а пятно существует еще длительное время. В случае повторного применения того же аллергена пятно вновь становится гиперемированным и претерпевает аналогичную эволюцию. Локализуется фиксированная токсидермия на гладкой коже и на слизистых оболочках.
Острая фаза болезни характеризуется интенсивным зудом, папулами и везикулами, располагающимися на эритематозной основе. Они часто сопровождаются выраженными экскориациями и эрозиями, выделением серозного экссудата. Подострая фаза сопровождается эритемой, экскориациями и шелушением на фоне лихенификации кожи. При хроническом течении наблюдаются утолщенные бляшки на коже, подчеркнутый рисунок кожи (лихенификация) и фиброзные папулы.
Атопический дерматит
Понятие носит собирательный характер и включает термины, обозначающие аллергическое воспаление кожи («почесуха Бенье», «атопический нейродермит», «детская экзема» и др.), за исключением крапивницы и контактного дерматита.
Для обозначения причин, вызывающих появление и обострение атопического дерматита, используется термин «триггер». Факторами, выявляемыми из анамнеза, могут быть как истинно аллергенные (белковые вещества), так и неаллергенные раздражители (химические вещества небелковой природы: пищевые добавки, красители одежды, перегревание, сухой воздух, расчесывание кожи, стресс). Они вызывают классическую схему «атопической» реакции иммунной системы (взаимодействие аллерген-антитело, как правило, при участии иммуноглобулинов класса Е). Неаллергенные факторы либо усиливают уже имеющуюся аллергическую реакцию, либо вызывают воспаление и симптомы дерматита самостоятельно.
У больных с длительно существующим хроническим атопическим воспалением изменения могут существовать одновременно на разных участках кожи и СОПР.
Легкое течение атопического дерматита: зуд слабый, легкая гиперемия, незначительная экссудация, небольшое шелушение, единичные папулы, везикулы, увеличение лимфатических узлов незначительное (до размера горошины). Среднетяжелое течение: зуд умеренный или сильный, нарушающий сон. Множественные очаги поражения кожи и слизистой оболочки с выраженной экссудацией или лихенификацией, множественные расчесы и геморрагические корки. Лимфатические узлы ощутимо увеличены (до размера фасоли).
Тяжелое течение: зуд сильный, мучительный, часто пароксизмальный, серьезно нарушающий сон и самочувствие. Множественные, сливающиеся очаги поражения, выраженная экссудация или лихенификация, глубокие трещины, эрозии, множественные геморрагические корки, Практически все группы лимфатических узлов увеличены до размеров лесного ореха (в очень тяжелых случаях — до размера грецкого ореха).
Диагностические критерии атопического дерматита (стоматита) сочетают субъективное ощущение зуда и объективных признаков: дерматита; наличия у ближайших родственников аллергического статуса; распространенной сухости кожи; развития дерматита до 2-летнего возраста.
Лабораторные исследования включают иммунологические, серологические, аллергологические тесты. Повышенный уровень концентрации общего сывороточного иммуноглобулина Е, эозинофилия в периферической крови может свидетельствовать в пользу атопического генеза стоматита. Кожные тесты (уколочные, скарификационные и аппликационные) играют важную диагностическую роль в определении аллергенов, вызывающих обострение.
Внутрикожные тесты проводятся с ингаляционными аллергенами в сложных диагностических ситуациях. Внутрикожные тесты с пищевыми продуктами использовать категорически запрещено из-за чрезмерной чувствительности и возможности провокации анафилактической реакции.
Диагностические критерии атопического дерматита сочетают субъективное ощущение зуда и объективных признаков: дерматита; наличия у родственников аллергического статуса; распространенной сухости кожиПроведение аппликационного теста является простым и доступным: исследуемое вещество наносится на кожу внутренней (сгибательной) поверхности предплечья. Оценка результатов аппликационных тестов проводится в течение первого часа (немедленная реакция) и спустя 24—48 часов (замедленная реакция) на основе гиперемии кожи, зуда, отечности, мокнутия в месте нанесения вещества. Противопоказаниями к проведению кожного тестирования являются обострение атопического дерматита, острые интеркуррентные инфекции, хронические болезни в стадии декомпенсации, беременность, туберкулезный процесс, психические заболевания, коллагенозы, злокачественные новообразования.
Специальные аллергологические тесты основаны на генетической предрасположенности к атопии, которую определяет значительное число факторов: интерлейкины, в особенности IL-4 и IL-13, другие цитокины, дендритные клетки, клетки Лангерганса. В связи с этим в анализе крови при атопических реакциях отмечается увеличение числа активированных Т-лимфоцитов и клеток Лангерганса, повышенная продукция IgE B-клетками.
У больных с атопическим дерматитом для обнаружения специфического сывороточного IgE используют радиоаллергосорбентный тест (RAST), иммуноферментный анализ (ИФА), множественный аллергосорбентный тест (MAST) и другие методы in vitro. У больных с подозрением на инфицированность кожи и слизистой оболочки проводят обследование для выявления вирусов или бактерий, провоцирующих осложнения. Наиболее часто встречается грибковая флора, вирус герпеса, дерматофиты, стрептококки, стафилококки.
Три основополагающие позиции в лечении атопического дерматита:
- Лечебно-косметический уход за кожей.
- Наружная противовоспалительная терапия.
- Устранение причинных факторов, вызывающих обострение (аллергенных и неаллергенных триггеров).
Общие правила ухода за кожей больных атопическим дерматитом: устранение сухости кожи и восстановление поврежденного липидного слоя кожи; исключение (ограничение, по мере возможности) воздействия на кожу раздражающих факторов.
Для устранения сухости кожи используют различные увлажняющие и смягчающие средства. С целью смягчения должны применяться косметические средства, имеющие в основе физиологические липидные смеси. Церамиды, свободные жирные кислоты и холестерин находятся в соотношении (от 1:1:1 до 3:1:1 соответственно). При этом в состав многих косметических средств входит вода, т. е. достигается и увлажнение кожи, и восстановление ее липидного состава (крем Мюстела). Увлажняюще-смягчающее средство необходимо наносить на кожу так часто, как требуется, чтобы кожа не оставалась сухой «ни одной минуты». Как правило, в первые дни требуется 5—10-кратное нанесение средств на кожу, а в последующем частота обработки уменьшается до 3 раз в сутки.
Антибактериальные и противогрибковые препараты используются как самостоятельно, так и в двойном (глюкокортикостероид и антибиотик или противогрибковое средство), а также в тройном сочетании (глюкокортикостероид, антибиотик и противогрибковое средство): пимафукорт, тридерм, акридерм ГК.
Противовоспалительным действием обладают следующие препараты: АСД III фракции, серы, дегтя, нафталанской нефти, окиси цинка, салициловой кислоты, дерматола, ихтиола. Для лечения дерматита в острой стадии в качестве обеззараживающих и дезинфицирующих средств, в особенности при вторичном инфицировании и мокнутии очагов поражения, используют жидкие формы наружных антисептиков и препаратов комбинированного действия (жидкость Кастеллани, фукорцин, препараты, содержащие салициловую кислоту, и другие).
Противовоспалительным действием обладают следующие препараты: АСД III фракции, серы, дегтя, нафталанской нефти, окиси цинка, салициловой кислоты, дерматола, ихтиола Противовоспалительную активность оказывают наружные глюкокортикостероиды «повышенной безопасности»: адвантан (метилпреднизолона ацепонат), афлодерм (алклометазона дипропионат), локоид (гидрокортизона 17-бутират), элоком (мометазона фуроат). Адвантан наносят на любые области поражения кожи, в том числе складки, лицо (1 раз в сутки). Афлодерм используют от 1 до 3 раз в сутки. Локоид применяется для лечения дерматита любой локализации (1—3 раза в день). Элоком можно наносить на кожу лица 1 раз в сутки.
Лечение наружными глюкокортикостероидами является наиболее эффективным методом терапии детей с атопическим дерматитом. Терапию наружными кортикостероидами следует проводить длительно, до наступления полной ремиссии заболевания.
Атопический хейлит
Может протекать самостоятельно либо сопровождать общую картину атопического дерматита — хронического лихенифицирующего воспаления кожи, возникающего в результате аллергической реакции, которая запускается как атопическими, так и неатопическими механизмами. Заболевание начинается остро, вызывая зуд и четко отграниченную розовую эритему, иногда отмечается отечность красной каймы губ. На месте расчесов появляются корочки. Острые явления стихают, развивается лихенизация: красная кайма инфильтрована, покрыта мелкими чешуйками, тонкими бороздками. В углах рта образуются мелкие трещины. Процесс не переходит на слизистую оболочку и зону Клейна, однако захватывает кожу вокруг губ.
Атопический хейлит протекает длительно, обострения возникают преимущественно в осенне-зимний период, летом наступает ремиссия. Атопический хейлит у детей проявляется достаточно ярко: отечность кожи в околоротовой области, инфильтрация и шелушение красной каймы губ, радиальная исчерченность. Характерны папулезные высыпания в углах рта. Проявления атопического хейлита и его рецидивы имеют косметические последствия (изменение цвета, архитектомики губ), нарушают питание ребенка, препятствуют санации полости рта. К окончанию периода полового созревания у большинства лиц наблюдается самоизлечение, однако могут сохраняться незначительные высыпания, преимущественно в углах рта. В ряде случаев могут возникать психосоматические нарушения.
Депрессивные реакции у пациентов с соматическими и неврологическими заболеваниями, в основе которых лежат факторы, включающие объективные признаки телесных страданий, характерны и для стоматологических больных.
В ряде случаев больные считают, что изменения характера вследствие эстетического дефекта влияют на общение с близкими людьми или карьерный рост. Особую группу в этом плане представляют актеры, певцы, педагоги, врачи Чрезмерная фиксация внимания на отдельных анатомических особенностях способствует появлению психогенных расстройств, которые могут быть результатом появления идеи «утраты своей физической привлекательности», ущербности в глазах близких людей. Они могут формироваться вследствие болезней или состояний, сопровождающихся изменением внешности. Например, удаление передних зубов влечет нарушение прикуса (снижение нижней трети лица), речи, ухудшение эстетики зубных рядов. Пациент старается меньше говорить, перестает улыбаться, развивается замкнутость. К подобным проявлениям могут приводить дефекты мягких тканей в околоротовой области.
В ряде случаев больные считают, что изменения характера вследствие эстетического дефекта влияют на общение с близкими или карьерный рост. Особую группу представляют пациенты, у которых стоматологические заболевания могут влиять непосредственно на их профессиональную деятельность: актеры, певцы, педагоги, врачи. Их реакции нередко носят бурно эмоциональный или истерический характер, как правило, имеет место несоответствие тяжести состояния психоэмоциональному поведению больного. Самооценка человеком собственных морфологических признаков зависит от пола, возраста, конституции. На эстетические изъяны реагируют острее молодые люди, а также неуравновешенные лица.
Дифференцировать нозогенные депрессии следует с психогенными, когда первичные нарушения психического состояния влекут отказ от общения со стоматологом. Комплексное лечение нозогенных депрессий осуществляет психолог или психоневролог: медикаментозное, рефлексотерапия, физиотерапия (электросон). От стоматолога требуется соблюдение врачебной этики и деонтологии, внимательное отношение к пациенту, умение убедить его в эффективности современных методов лечения в стоматологии, качественная санация полости рта.
Диагностические критерии атопического дерматита включают обязательное наличие зуда кожи (красной каймы губ) и трех или более из следующих признаков: наличие дерматита в области сгибательных поверхностей конечностей; бронхиальная астма или поллиноз у ближайших родственников; распространенная сухость кожи; первые проявления дерматита до 2-летнего возраста. Для уточнения диагноза требуется консультация иммунолога, аллерголога, дерматолога.
Кожные тесты можно проводить практически со всеми аллергенами. Для исключения возможных анафилактических реакций не следует использовать тестирование с аллергенами, гиперчувствительность к которым очевидна.
Атопический хейлит протекает длительно, обострения возникают преимущественно в осенне-зимний период, летом наступает ремиссия. В ряде случаев могут возникать психосоматические нарушенияДля оценки аллергической реакции in vivo на интактном участке слизистой оболочки верхней губы или твердого неба осуществляют мукозную пробу. Изготавливают съемные протезы из пластмассы, на внутренней поверхности которых имеются 2 углубления. Одно заполняется водным раствором предполагаемого аллергена, второе — физиологическим раствором, протез укрепляют на зубах для создания контакта между слизистой оболочкой и исследуемым веществом. Спустя 15—25 минут протез осторожно снимают и через 1, 24 и 48 часов определяют интенсивность реакции.
Общее лечение атопического хейлита требует назначения гипосенсибилизирующей терапии, в том числе применяются антигистаминные средства (супрастин 0,025 — 2—3 раза в день; фенкарол 0,025—0,05 — 3—4 раза в день; тавегил 0,001 — 2 раза в день; лоратадин (кларитин) 0,01, зиртек (цетрин) 0,01, задитен 0,01 — 1 раз в день). У ряда больных хорошее терапевтическое воздействие оказывают гистаглобулин, который назначают курсами по 6—8 инъекций внутрикожно 2 раза в неделю в возрастающих дозах, начиная с 0,2 мл до 1 мл, тиосульфат натрия внутрь или внутривенно, седативные препараты (триоксазин, седуксен, меллерил и др.). При упорном течении атопического хейлита на 2—3 недели можно назначить внутрь кортикостероиды: преднизолон (детям 8—14 лет по 10—15 мг/сутки, взрослым по 15—20 мг/сутки) или дексаметазон, который более эффективен. Местно назначаются кортикостероидные мази (1%-ный крем гидрокортизона ацетат (гидрокортизон), 0,1%-ная мазь и крем гидрокортизона бутират (латикорт), 0,1%-ная мазь и крем мометазона (элоком), 0,5%-ная мазь преднизолона, 0,1%-ная мазь триамцинолона ацетонида (фторокорт), 0,025%-ная мазь и гель фторцинолона ацетонида (флуцинар). Положительный эффект оказывают лучи Букки.
Из пищевого рациона следует исключить острую, соленую, пряную пищу, алкоголь, резко ограничить количество углеводов.
Заключение
Проявление на коже аллергических, токсико-аллергических, атопических реакций нередко сопровождается патологическими изменениями слизистой оболочки полости рта и красной каймы губ. Диагностика заболеваний требует не просто тщательного обследования, но специфических лабораторных анализов для выявления этиологического фактора. Местное и общее лечение, включающее воздействие на отдельные звенья этиопатогенеза, обеспечивает достижение положительного результата.
Лечение околоротового дерматита
Подтвержденный диагноз, как правило, требует комплексного подхода. Схема лечения предполагает полный отказ от косметических средств, а также от кортикостероидных препаратов. Пациенту советуют использовать антигистаминные медикаменты, устраняющие жжение и зуд. Применяются травяные примочки, способствующие уменьшению воспаления. Рефлексотерапия используется для прекращения симптомов путем нажатия на конкретные точки или установки специальных игл.
Ослабив проявления, можно прибегнуть к использованию антибиотиков, чтобы избавиться от инфекции, если она диагностирована в ходе обследования. При периоральном дерматите лекарства назначаются врачом с учетом возраста, особенностей организма, наличия аллергии и беременности. Немаловажными являются укрепление иммунитета и восстановление баланса микрофлоры кишечника. Последнее может потребовать определенной диеты. Исключите жареную, острую и жирную пищу, снеки, сладости и фастфуд. Откажитесь от спиртного и сигарет.
Причины возникновения дерматита
Атопический дерматит имеет наследственную предрасположенность и связан с аллергическими заболеваниями. Вероятность заболевания возрастает. Если у родителей есть бронхиальная астма, непосредственно АД, аллергии.
Провоцировать обострение в той или иной степени могут следующие факторы:
- уровень загрязненности в городе, где живет ребенок, и температурные условия;
- пол – у мальчиков заболевание возникает чаще;
- возраст матери – чем она старше, тем выше риск рождения ребенка с атопическим дерматитом.
Есть и менее глобальные, но немаловажные факторы, среди которых:
- сухость воздуха – имеет смысл увлажнять сухой воздух, особенно в помещениях для жизни и досуга детей;
- частое использование простого мыла, которое смывает липидную пленку, и кожа остается без защиты;
- проблемы с пищеварением;
- стрессы и нервное напряжение;
- бытовые раздражители – косметические средства, кремы, сигаретный дым, шерсть;
- наличие пищевой аллергии.
Пищевые продукты могут провоцировать наступление острой стадии, поэтому следует своевременно выявить и устранить из диеты взрослого или ребенка пищевые аллергены. Помимо наиболее агрессивных (коровье молоко, шоколад, цитрусы, рыба, яйца) проблему могут провоцировать более безобидные варианты продуктов – картофель, крупа или яблоки.
Пищевые аллергены, как правило, актуальны до 3-летнего возраста, в старшем возрасте большее значение приобретают другие причины обострений – ингаляционные аллергены. К ним относятся пылевые клещи, споры плесневых грибов, шерсть и перья домашних животных и птиц, моющие средства. Чтобы исключить эту причину обострений важно проводить профилактику – избавиться от текстиля и регулярно проводить уборку.
Профилактика
Лечение мазью от периорального дерматита не всегда оказывается панацеей. В некоторых случаях болезнь способна вернуться, поэтому курс приема лекарственных препаратов может быть продолжительным. К появлению недуга часто приводят любые раздражители. Избежать возможных рисков поможет следование простым рекомендациям:
- Проверяйте состав косметических средств и относитесь к их выбору с особым вниманием
- Не пренебрегайте личной гигиеной
- Укрепляйте иммунитет
- Правильно питайтесь и контролируйте здоровье системы пищеварения
- Будьте в курсе наличия аллергии
- Следите за гормональным балансом при беременности, в случае возможных изменений на нервной почве, в результате заболевания или по другим причинам
Легче и быстрее всего лечится периоральный дерматит, выявленный на первом этапе, поэтому оставайтесь чуткими к сигналам организма и своевременно начинайте борьбу с первыми симптомами болезни.
Прогноз
Примерно у 70% пациентов, у которых атопический дерматит начался в раннем возрасте, симптомы полностью исчезают со временем, у остальных рецидивируют под влиянием внешних обстоятельств. Прогноз заболевания благоприятный, однако его наличие может привести к социальной дезадаптации. При своевременном, качественном лечении, к которому пациент проявляет большую ответственность приводит к стойке ремиссии.
Поскольку атопический дерматит имеет общую аллергическую настроенность, возможно развитие других аллергических заболеваний в будущем, как правило, связанных с органами дыхания (аллергический ринит, бронхиальная астма и т. д.).
Список литературы
- Адаскевич В. П. Периоральный дерматит: клиническая картина, диагностика, лечение / В. П. Адаскевич // Дерматология. – 2008. – № 1. – С. 17–20.
- Грашкин В. А. Диагностические критерии, эпидемиология и обоснование клинико-патогенетических типов течения периорального дерматита / В. А. Грашкин, М. С. Громов // Военмед. журн. – 2010. – № 10. – С. 32–45.
- Родионов А. Н. Дерматокосметология. Поражения кожи лица и слизистых. Диагностика, лечение, профилактика / А. Н. Родионов. – СПб. : Наука и техника, 2011. – 912 с.
- Карелина О. Ю. Периоральный дерматит: лечение азелаиновой кислотой / О. Ю. Карелина, Ю. М. Карелин // Клин. дерматология и венерология. – 2006.
Популярные вопросы про периоральный дерматит
Как можно заразиться периоральным дерматитом?
Дерматит не заразен, так как является индивидуальной реакцией организма на использование фторсодержащих паст, неподходящих косметических средств и препаратов, содержащих кортикостероиды. В случае диагностики инфекционных предпосылок заболевания стоит выяснить его природу, но оно не станет причиной для ограничения общения.
Как проявляется периоральный дерматит?
Недуг характеризуется образованием папул, пузырьков, наполненных бесцветной жидкостью, которые распространяются вокруг рта и по подбородку, поднимаясь до глаз. Сухость кожи, зуд и жжение сопровождают заболевание, но на первой стадии пациенты испытывают минимальный дискомфорт.
Можно ли вылечиться от периорального дерматита?
Болезнь легко поддается лечению, если следовать рекомендациям врача, применять необходимые препараты и отказаться от продуктов и средств, способных спровоцировать околоротовой дерматит. В зависимости от степени поражения, курс может занимать от нескольких дней до нескольких месяцев.
О процедуре
Периоральный дерматит
– заболевание кожи лица, характеризующееся появлением в области подбородка и вокруг губ мелких папул и прыщей, покраснением и раздражением кожи на участках поражения.
Обычно периоральный дерматит возникает у женщин в возрасте от 17 до 30 лет, и сначала пациентки, путая его с угревой сыпью, не обращаются к врачу-дерматологу, пробуя избавиться от заболевания самостоятельно.
Однако косметические средства от угрей не дают результата и, более того, они могут провоцировать распространение дерматита и увеличение площади поражённых участков.
Читайте по теме:
Маммопластика