Для развития болезни необходимо не только попадание возбудителя, но и наличие факторов, которые способствуют дальнейшему размножению грибка:
- глубокие кожные складки стоп;
- изменение химического состава пота;
- эндокринные сбои;
- гипергидроз;
- травмы кожи ног;
- вегетососудистая дистония.
После попадания грибков на кожу они могут длительное время находиться в сапрофитной форме, не вызывая клинических симптомов. Для эпидермофитии характерно несколько вариантов течения, причем некоторые предполагают распространение процесса на ногтевую пластину.
Общие сведения
Эпидермофития стоп – болезнь, которая встречается в настоящее время у жителей всех стран мира. Так принято называть целую группу грибковых заболеваний, для которых характерна общая локализация, а также похожие симптомы и проявления.
Недуг встречается у людей любого возраста, однако у детей он диагностируется очень редко. Как правило, заболевание переходит в хроническую форму, имеет рецидивирующий характер. Еще одной важной особенностью болезни является ее распространение среди людей определенных профессий и занятий: эпидермофитией стоп чаще всего страдают те, кто работает в банях и душевых, люди, работающие в горячих цехах, шахтеры и др. Чаще болезнь встречается у городских жителей.
Виды эпидермофитии рук
При интертригинозной эпидермофитии поражаются участки кожи между 4 и 5-ым пальцами, поражение может быть и между другими пальцами, но это встречается редко. Пораженные места краснеют и зудят. Кожа шелушится, по центру пораженного участка проходит трещина. На месте поражения могут образоваться и мелкие пузырьки. Данное заболевание наблюдается чаще всего у детей.
Дисгидротическая эпидермофития рук более характерна для взрослых, чем для детей. При такой форме заболевания под кожей образуются мелкие или крупные пузырьки, на ощупь плотные. Появление пузырьков сопровождается зудом и шелушением. Эти проявления чаще всего образуются на внутренней поверхности ладоней и на пальцах. В пораженных местах возможно появление отечности, эрозии кожи, образование лимфаденитов и лимфангоитов, доставляющих массу неприятных болезненных ощущений, велика вероятность и вторичного инфицирования.
Для сквамозно-гиперкератотической эпидермофитии характерно сильное утолщение, диффузия кожи ладоней, поверхность ладоней трескается, шелушится. Это заболевание тоже встречается только у взрослых, наличие этой болезни у детей наблюдается в очень редких случаях.
Причины эпидермофитии стоп
Заболевание отличается высоким уровнем контагиозности. Здоровый человек может заразиться возбудителем эпидермофитии при посещении душа или бани, на пляжном отдыхе, вследствие ношения чужой обуви, носков или колготок. Дело в том, что у больного человека в роговом слое эпидермиса находится большое количество нитей мицелия и спор гриба. Следовательно, постоянно происходит их выделение в окружающую среду, что провоцирует неблагоприятную обстановку с точки зрения эпидемиологии.
Грибок-возбудитель болезни пребывает в основном в сапрофитном состоянии. Но при условии воздействия на него некоторых факторов грибок становится патогенным. Это может произойти при опрелости, постоянном ношении неудобной обуви, проявлению потливости ног, потертостей, при наличии сдвига pH пота в щелочную сторону. Кроме того, очень важно общее состояние организма человека, ведь грибок может стать патогенным и при болезнях нервной, эндокринной систем, при нарушениях функций иммунной системы организма, в случае заболевания сосудов, недостатка в организме определенных витаминов и микроэлементов и т. д. Болезнь также может спровоцировать проявление определенных погодных условий, а именно — слишком высокая температура воздуха и влажность
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ И ПРИНЦИПЫ ЛЕЧЕНИЯ МИКОЗОВ СТОП
Собирательный термин микоз стоп (МЗ) относится к грибковым заболеваниям, поражающим преимущественно кожу и ногти стоп (иногда и кистей), сходным в клинико-эпидемиологическом, диагностическом и лечебно-профилактическом плане. По частоте, быстроте распространения и глобальности МС приближаются к простудным заболеваниям. В статье рассматриваются вопросы клиники, диагностики, дифференциации МС от негрибковых поражений, а также проблемы терапии. Значительное место уделено интраконазолу и ламизилу — препаратам, обладающим фунгистатической и фунгицидной активностью в отношении дерматофитов, дрожжевых и плесневых грибов.
The general term foot mycosis (FM) refers to mycotic diseases affecting mainly the skin and nails of foot (occasionally hands as well) which are similar in the clinical, epidemiological, diagnostic, and therapeutical-and-prophylactic context. FM is close to cold chills in terms of its incidence, rapid spread, and global prevalence.
The paper covers the problems of the clinical picture, diagnosis, differentiation from nonmycotic diseases, and those of therapy. Great emphasis is laid on itraconasole and lamisil, the drugs which have fungistatic and fungicidal activities against dermatophytes, yeasts and moulds.
В. М. Рукавишникова, канд. мед. наук Центрального кажно-венерологического института Минздрава РФ. V. M. Rukavishnikova, Candidate of Medical Sciences, Dermatovenereological Institute, Ministry of Health of the Russian Federation
М
икоз стоп (МС) — термин собирательный. Он относится к грибковым заболеваниям, поражающим преимущественно кожу и ногти стоп (иногда и кистей), сходным в клинико-эпидемиологическом, диагностическом и лечебно-профилактическом плане. По частоте, быстроте распространения и глобальности МС приближаются к обычным простудным заболеваниям, их не случайно называют «всенародной заразой», «возмездием цивилизации».
Клиника и диагностика
Основную массу составляют дерматофитные МС, их частота вчетверо превышает частоту всех остальных дерматофитий, вместе взятых. Преобладающими являются микозы, обусловленные красным трихофитоном (руброфития, выявляемая у 80 — 93,8% больных МС), интердигитальным трихофитоном (эпидермофития, на долю которой приходится 10 — 20%). Эти микозы имеют клинические различия (табл. 1).
| Рис. 1. Сквамозно-кератотическая руброфития. а — поражение межпальцевых и подпальцевых складок обеих стоп, кольцевидное шелушение на своде левой стопы; б — глубокий фолликулярно-узловатый элемент микоза в нижней трети голени, кольцевидное и пластинчатое шелушение; в — поражение рук, муковидное, кольцевидное и пластинчатое шелушение. |
Руброфития отличается выраженным клиническим полиморфизмом, многоликостью. При ней поражаются как дистальные части конечностей — кожа и ногти стоп и кистей, так и другие участки кожного покрова в самых различных комбинациях — крупные кожные складки, кожа туловища, конечностей, лица, шеи, волосистой части головы. Иными словами, ни один участок кожного покрова не является иммунным к этому грибу. Чаще всего наблюдается сквамозная или сквамозно-кератотическая руброфития стоп (кистей). Вначале грибковый процесс локализуется в межпальцевых складках стоп и под пальцами, где обнаруживаются небольшое шелушение и поверхностные трещины. Затем явления кератоза нарастают, а трещины становятся глубокими и болезненными (рис. 1, а). Явления кератоза особенно выражены в местах давления, например в области пятки и ахиллова сухожилия (рис. 1,б). Характерно наличие трех видов шелушения в очагах микоза: муковидного, кольцевидного и пластинчатого (рис. 1,в). Таблица 1. Отличительные признаки руброфитии и эпидермофитии
| Руброфития | Эпидермофития |
| Возникает на фоне пониженной реактивности на внедрение гриба, преимущественно на сухой, гиперкератотической коже. | Преобладает у лиц с гиперергической реакцией на грибы, с повышенным потоотделением |
| Течение хроническое | Течение острое |
| Характерна множественность очагов поражения кожи и ногтей: крупные кожные складки, кожа туловища и конечностей, ногти стоп и иногда кистей | Поражаются, как правило, только кожа и ногти стоп |
| Поражаются все межпальцевые складки стоп, вся кожа подошв, тыльные и боковые участки кожи стоп | Очаги микоза локализуются обычно только в 4-й межпальцевой складке и на своде стопы |
| Возможно вовлечение в патологический процесс кожи кистей (ладони, тыльная сторона и боковые участки) | Кожа кистей не поражается |
| Преобладает сквамозно-кератотический тип поражения кожи стоп (кистей) | Преобладает дисгидротический тип поражения кожи стоп |
| Типичны множественные онихомикозы стоп (кистей) | Поражаются только ногти I и V пальцев стоп |
| Наблюдается смешанный тип поражения ногтей с преобладанием гипертрофического типа | Ногти изменяются преимущественно по нормотрофическому или дистрофическому типу |
| На гладкой коже очаги микоза поверхностные, с причудливыми, фестончатыми очертаниями, окружены периферическим валиком, четко очерчивающим их границы | На гладкой коже очагов поражения нет |
| На голенях могут возникать (преимущественно у женщин) глубокие фолликулярно-узловатые очаги, группирующиеся в виде дуг и колец | Не бывает |
| Могут появляться (преимущественно у ослабленных детей и мужчин) инфильтративно- нагноительные очаги на лице и волосистой коже головы. В них определяются пораженные по типу эктотрикс или эндоэктотрикс волосы | Не бывает |
| Аллергические высыпания редки | Аллергические высыпания часты |
Экссудативные формы руброфитии — интертригинозно-дисгидротические и дисгидротические — наблюдаются значительно реже. Обычно они возникают как результат неадекватной терапии стертых форм микоза (например, кортикостероидными кремами) или же развиваются после длительных переходов, ношения закрытой, плохо вентилируемой обуви.
Рис. 2 Интертригинозно-дисгидротическая руброфития. Интертригинозно-дисгидротическая руброфития межпальцевых складок характеризуется набуханием и мацерацией рогового слоя в складках и на боковой поверхности пальцев. При отслоении рогового слоя формируются эрозии и довольно глубокие трещины, окаймленные бахромкой отслоившегося белесоватого эпидермиса. Больных беспокоят жжение и болезненность, усиливающиеся при передвижениях (рис. 2). Затем формируется картина дисгидротической руброфитии, обычно на одной из стоп или ладоней.
Рис. 3. Дисгидротическая эпидермофития.
Эпидермофития чаще всего протекает в интертригинозно-дисгидротической или дисгидротической форме. Первая отличается от руброфитийной тем, что обычно ограничивается поражением наиболее тесных III и IV межпальцевых складок. При дисгидротической эпидермофитии на своде стопы по наружному и внутреннему краю появляются различной величины пузырьки, расположенные или поверхностно, или достаточно глубоко в коже, просвечивающие в виде зерен саго. Пузырьки, как расположенные изолированно, так и слившиеся в многокамерные пузырьки, вскрываются с образованием эрозий, окаймленных бахромкой отслоившегося эпидермиса (рис. 3). Пузырьки и пузыри наполнены прозрачным содержимым, мутнеющим по мере инфицирования. Эрозирование, мокнутие, присоединение вторичной флоры ведут к образованию грубых гнойно-кровянистых корок.
Рис. 4. Дисгидротическая руброфития. Поражение ногтя II пальца по атрофическому (онихолитическому) типу. Клювовидный ноготь.
В крупных дисгидротических очагах микоза по мере их разрешения можно видеть три воспаленные зоны. В центральной зоне пузырьки и пузыри исчезли, эрозии заэпителизировались, чешуйко-корки отторглись, кожа приобрела ливидный оттенок. В средней зоне еще видны эрозии с блестящей, мокнущей, ярко-красной поверхностью. В периферической зоне еще продолжают возникать пузырьки и пузыри, а по их вскрытии эпидермис отслаивается в виде бахромки (рис. 4.)
| Рис. 5. Типы поражения ногтей. а — гипертрофический (ногти напоминают изъеденное жучками дерево); б — нормотрофический; в — атрофический (онихолитический). |
Характерным клиническим признаком руброфитии является поражение ногтей стоп (онихомикоз), наблюдающееся у 80 — 100% больных. У 20% больных в процесс вовлекаются также ногти кистей. Обычно ногти изменяются после более или менее длительного поражения руброфитией кожи межпальцевых складок и подошв. Изолированного поражения ногтей без сопутствующего или предшествующего поражения кожи не бывает. За рубежом клинически, по месту поражения ногтя, выделяют разные формы онихомикозов, в том числе дистальную, латеральную и проксимальную.
| Рис. 6. Ирисподобные очаги руброфитии, выходящие из складок на бедре (а) и голени (б). | |
| Рис. 7. Очаг микоза четко очерчен прерывистым периферическим валиком. | |
| Рис. 8. Обширный очаг микоза, занимающий кожу пахово-бедренных складок, лобка и живота. | Рис. 9. Псориазоформный очаг микоза на коже ягодиц. |
| Рис. 10. Причудливых очертаний очаги микоза на коже ягодиц и бедрах. Массивный периферический валик на коже правого бедра. | Рис. 11. Гирляндообразный очаг микоза в подмышечной области. |
| Рис. 12. Множественные очаги микоза из колец, дуг, гирлянд на коже пахово-бедренных областей. | Рис. 13. Рубцовые изменения в очаге микоза — результат «биопсирующего» зуда. |
| Рис. 14. Сходный с очагом нейродермита лихенифицированный очаг микоза. | |
Дистальный онихомикоз может быть двух типов: со значительным тотальным утолщением ногтя и выраженным подногтевым гиперкератозом и с отделением дистальной части ногтя от ложа по типу дистального онихолизиса. Летеральный онихомикоз характеризуется латеральным онихолизисом и подногтевым гиперкератозом или образованием поперечных борозд желтовато-коричневатого цвета, идущих с одного бокового края до середины ногтя или его другого бокового края. Проксимальный онихомикоз регистрируется в тех случаях, когда процесс начинается с проксимальной части ногтя, т. е. области луночки или прилежащих к ней участков ногтевой пластинки. Выделяют еще одну форму онихомикоза — белый поверхностный онихомикоз, или микотическую лейконихию. Среди чрезвычайно редких поражений ногтей описывают руброфитийную меланонихию, т. е. образование в несколько утолщенных ногтях коричнево-черных полос.
Т а б л и ц а 2. Дифференциация МС от негрибковых поражений
| МС | Негрибковые поражения стоп |
| Начало заболевания обычно связано с посещением бань, душевых, бассейнов, пользованием чужой обувью и предметами ухода за кожей и ногтями | Такая связь не просматривается |
| У детей ясельного, дошкольного и младшего школьного возраста МС наблюдаются редко | У детей встречаются часто негрибковые поражения |
| Изменениям ногтей всегда предшествуют поражения кожи межпальцевых складок стоп и подошв | Возможно изолированное поражение ногтей, предшествующее, иногда длительно, высыпаниям на коже |
| Унилатеральное, а при вовлечении обеих стоп — асимметричное расположение очагов микоза | Симметричность расположения очагов поражения на обеих стопах (кистях) (рис. 26) |
| Интертригинозное, дисгидротическое, сквамозно-кератотическое поражение кожи стоп (кистей) с наличием в очагах микоза муковидного, кольцевидного и пластинчатого шелушений | Кожные высыпания, типичные для определенного дерматоза, обычно мономорфны |
| Постепенное вовлечение в патологический процесс вначале ногтей стоп, а затем (и лишь у 20% больных) ногтей кистей | Одновременное и быстрое вовлечение ногтей кистей и стоп, например после стрессовых ситуаций |
| Чаще встречаются и более выраженные изменения ногтей стоп | Преобладают более выраженные изменения ногтей кистей |
| Гипер-, нормо- и атрофический характер поражения ногтей у одного и того же больного | Однотипный характер изменений ногтей (рис. 27) |
| Очаги микоза часто локализуются в крупных кожных складках и распространяются центробежно | Каждому дерматозу свойственна определенная локализация высыпаний. Характерная для данной нозологической формы динамика процесса |
| Полиморфизм высыпаний, нарастание воспалительных явлений от центра к периферическому валику | Типичные морфологические признаки дерматоза на коже (слизистых оболочках), часто мономорфны |
| Склонность к обострениям в летнее время, ремиссии — зимой | Обострения не зависят от времени года, ремиссии чаще летом |
| Уменьшение неэкссудативных проявлений МС на фоне противогрибковой терапии, ухудшение при использовании кортикостероидных кремов, лейкопластырных повязок(«метод герметизации») | Обострение дерматоза на фоне противогрибковой терапии, улучшение при применении кортикостероидных кремов и «метода герметизации» |
| Микроскопическое обнаружение грибов в соскобах с кожи и ногтей, выделение культур грибов на питательных средах | Отрицательные резульаты лабораторных исследований на грибы |
В нашей стране принято выделять три основных типа поражения ногтей по характеру повреждения. Самым частым является гипертрофический тип поражения ногтей стоп, по-видимому, из-за длительности существования онихомикоза. Ногти утолщаются, гипертрофируются, деформируются, легко ломаются или крошатся, утрачивают блеск, становятся тусклыми, приобретают неровную бороздчатую поверхность, напоминают изъеденное жучками дерево (рис. 5,а). Цвет ногтей меняется от охряно-желтого до грязно-коричневого. Начинаясь с дистального или боковых краев, изменения распространяются на всю ногтевую пластинку. Характерен выраженный подногтевой гиперкератоз. При значительной деформации и утолщении ноготь становится похожим на коготь птицы (онихогрифоз).
| Рис. 15. Очаги микоза, сходные с проявлениями себорейного дерматита.а, б — на коже лба | |
| Рис. 16. Очаги микоза на лице и шее, сходные с очагами периорального дерматита. | Рис. 17. Очаги микоза в виде колец на предплечье. |
| Рис. 18. Уртикарные и папуловезикулезные очаги на лице (а) и предплечьях (б) у больной симулируют многоформную экссудативную эритему. | |
| Рис.19. Рспостраненные очаги микоза эритематосквамозного характера у одного больного. Четкий периферический валик, окаймляющий очаг спереди(а), местами отсутствует в очаге на спине (б). | |
| Рис. 20. Очаги руброфитии на предплечьях (а) и на задней поверхности шеи в пограничной с волосистой кожей головы зоне (б) напоминают микроспорийные. | |
| Рис. 21. Почти универсальные микотические поражения типа микотической эритродермии (а, б). | |
| Рис. 22. Инфильтративно-нагноительная руброфития. а — поражение щеки, верхней губы и подбородка (видны фолликулиты, перифолликулиты, инфильтративные бляшки); б — бляшка в области верхней губы; наряду с периферическим валиком в центре очага имеется валик из фолликулярно-пустулезных элементов. | |
| Рис. 23. Абсцедирующий очаг руброфитии, занявший всю верхнюю губу. | |
| Рис. 24. Васкулитоподобная фолликулярно-узловатая руброфития голеней у женщин (а, б). | |
| Рис. 25. Фолликулярно-узловатая руброфития голени (а) и ягодиц (б), сходная с пиодермией. | |
| Рис. 26. Строгая симметричность очагов поражения на стопах при псориазе. | |
При нормотрофическом
типе поражения ногти длительно сохраняют нормальную толщину и конфигурацию, но в них появляются (чаще с латерального или дистального края, иногда проксимального) беловато-желтые пятна и полосы, которые, продвигаясь, увеличиваясь в размере и сливаясь, постепенно захватывают весь ноготь (рис. 5, б).
Рис. 27. Однотипный характер изменений ногтей при красном плоском лишае.
При атрофической
(онихолитической) форме поражения ногти отделяются от ногтевого ложа с дистального или боковых краев (рис. 5, в), вплоть до исчезновения из боковых частей и формирования конусовидной, клювовидной формы (см. рис. 4). В связи с неодновременным вовлечением ногтей в патологической процесс редко можно видеть у больного какой-либо один тип поражения. Обычно речь идет о преобладающем типе изменений ногтей. Поражение ногтей при МС, как правило, не вызывают никаких субъективных ощущений. Значительная болезненность, затрудняющая ношение обычной обуви и передвижение, возникает лишь при деформации ногтей типа онихогрифоза, осложнениях паронихиями, вросшим ногтем, подногтевой гранулемой или подногтевым экзостозом. Наряду с поражением кожи и ногтей стоп (кистей) у 15 — 25% больных МС наблюдаются генерализованные формы микоза. Их делят на сравнительно поверхностные и глубокие. Среди поверхностных форм в свою очередь можно выделить локализованные, ограниченные и универальные (типа микотической эритродермии). Чаще всего очаги микоза на гладкой коже располагаются в крупных кожных складках: паховых, межъягодичных, подмышечных. Они появляются по большей части симметрично, синхронно, имеют неправильные округлые или овальные очертания, склонны к слиянию и периферическому росту, распространяются на соседние участки кожи бедер, ягодиц, лобка, живота, спины и груди (рис. 6 — 13). Границы очагов микоза четкие, очертания фестончатые, причудливые. Воспалительные явления нарастают от центра очагов микоза по направлению к периферическому валику, где они наиболее выражены. Редко очаги микоза имеют ирисподобный вид за счет двух валиков или более, как бы вписанных один в другой (см. рис. 6). Больных беспокоит зуд от умеренного до «биопсирующего», в результате чего возникают рубцовые изменения, которые как бы повторяют округло-овальные очертания прежних очагов (см. рис. 13). В других случаях очаги микоза располагаются на коже лица, предплечий, тыла кистей и стоп, задней части шеи (рис. 15 — 21). На лице они часто напоминают себорейный дерматит (см. рис. 15). Очаги микоза, располагающиеся вокруг естественных отверстий (периорбитально, периназально, периорально), имеют сходство с очагами периорального дерматита (см. рис. 16). Иногда папуловезикулезные и папулоуртикарные элементы, располагающиеся на коже лица, тыла кистей и предплечьях, напоминают многоформную экссудативную эритему (см. рис. 18). Иногда из-за значительной лихенизации и инфильтрации очаги микоза могут быть приняты за очаги ограниченного нейродермита (см. рис. 14). Руброфитийные очаги, локализованные в зонах, пограничных с волосистой кожей головы, могут иметь сходство с микроспорийными (см. рис. 20). Преимущественно эритематосквамозные очаги микоза могут стать универсальными, оправдывая термин «микотическая эритродермия», у больных с болезнью и синдромом Иценко — Кушинга, заболеваниями крови, онкологическими и тяжелыми инфекционными болезнями (см. рис. 19, 21). Глубокие варианты руброфитии делят на инфильтративно-нагноительные и фолликулярно-узловатые. При инфильтративно-нагноительной руброфитии, наблюдаемой чаще у мужчин и ослабленных детей, очаги микоза, как правило, одиночные, локализуются на коже верхней губы, подбородка, волосистой части головы. Волосы поражаются по типу эктотрикс или эндоэктотрикс. Нередко такие поражения ошибочно принимают за очаги вульгарного сикоза или в лучшем случае — инфильтративно-нагноительной трихофитии (рис. 22, 23). Фолликулярно-узловатые разновидности руброфитии чаще наблюдаются у женщин с сосудистыми нарушениями, дисфункцией половых и щитовидной желез. Высыпания локализуются на коже голеней или ягодиц, клинически имеют васкулитоподобный или пиодермический характер (рис. 24, 25). В последние годы в зарубежной литературе появились сообщения о необычных проявлениях глубокой руброфитии. У иммуносупрессивных больных при ухудшении состояния внезапно и быстро появляются множественные безболезненные узлы в глубоких слоях дермы и в гиподерме. При их дернировании получают до 10 — 50 мл густого гнойного материала, состоящего из чистой культуры красного трихофитона. Гистологически определяется нейтрофильный абсцесс. Если узлы не дренировать, они разрешаются очень медленно с исходом в атрофию [1, 2]. В табл. 2 приведены характерные черты, позволяющие отличить МС от негрибковых поражений стоп.
Лечение
Излечить больных МС с множественным поражением ногтей, а также с распространенными поверхностными и глубокими высыпаниями на коже можно посредством использования системных и наружных антимикотических препаратов и патогенетической терапии. В настоящее время в распоряжении практической медицины имеется 4 системных антимикотических препарата: гризеофульвин, низорал, интраконазол и ламизил. Хлорсодержащий антибиотик гризеофульвин длительное время (около 40 лет) был единственным системным антимикотическим препаратом. Обладая лишь фунгистатическим действием, причем только в отношении грибов-дерматофитов, он обеспечивал при монотерапии излечение 40% больных МС. Удаление ногтей, повторные чистки ногтевого ложа позволяли увеличить процент излечившихся вдвое. Обязательным требованием к терапии гризеофульвином было тщательное обследование больных и почти месячное пребывание в стационаре. Выраженные гепато-, нефро- и невротоксичность, аллергические, фотосенсибилизирующие свойства, иммунодепрессивное, коканцерогенное, тератогенное и эмбриотоксическое действие обусловливали многочисленные противопоказания и большое количество побочных реакций и осложнений. Препарат малоэффективен при смешанных МС, отмечались случаи резистентности и непереносимости. В 70-е годы был предложен первый азольный антимикотический препарат низорал, в 1980 г. — препарат нового триазольного поколения этого ряда — итраконазол. Терапия низоралом в суточной дозе 200 мг при продолжительности лечения от 3 до 6 мес в сочетании с удалением ногтей обеспечивала излечение 86% больных МС. Низорал обладал фунгистатической и фунгицидной активностью не только в отношении дерматофитов, но также дрожжевых и плесневых грибов, поэтому был полезен при смешанных МС, при резистентности к гризеофульвину и его непереносимости, а также при наличии противопоказаний к его использованию. Однако этот препарат вызывал большое количество (до 20 — 30%) побочных реакций и осложнений, в том числе очень серьезных. У трети больных, леченных низоралом, наблюдали явления гепатита — от субклинического до острого токсического, развившегося у 1 из 10 000, и печеночной комы (у 1 из 12 000) с возможностью летальных исходов. Низорал взаимодействует не только с диметилазными системами грибов, но и с гормонами яичек, яичников, надпочечников, а также ферментами, участвующими в их синтезе. Поэтому у 11% больных возникали нарушения эндокринного статуса. Снижение продукции тестостерона с компенсаторным повышением образования лютеинизирующего и фолликулостимулирующего гормонов приводило к снижению потенции, либидо, развитию гинекомастии. Уменьшение уровня кортизола и компенсаторное увеличение содержания минералокортикоидных гормонов вели к артралгиям, миалгиям, гипертензии. Усиление явлений остеопороза вплоть до патологических переломов связывали со снижением концентрации витамина D на фоне приема низорала. В настоящее время гризеофульвин и низорал все больше вытесняются двумя эффективными антимикотическими препаратами: азольным — интраконазолом и аллиламиновым соединением ламизилом, синтезированным в 1983 г. Оба препарата обладают фунгистатической и фунгицидной активностью в отношении дерматофитов, дрожжевых и плесневых грибов. Применение обоих препаратов позволяет добиться успеха у 83 — 94% больных МС с множественными онихомикозами в амбулаторных условиях, не подвергая пациентов болезненной процедуре удаления ногтей. Оба препарата обладают кератинотропностью, липофильностью, достаточно быстро поступают в роговой слой кожи и в ногтевые пластинки и длительно в них сохраняются, что позволяет проведение сравнительно коротких курсов терапии. Предпочтение отдается ламизилу в силу большей избирательности его действия в отношении грибов и меньшего количества побочных реакций и осложнений, особенно затрагивающих печень и эндокринные органы. Различия вытекают из механизма действия препаратов. Хотя оба они действуют на цитоплазматические мембраны грибковых клеток и на процессы синтеза эргостерола, это происходит на разных уровнях стерольного метаболизма. Ламизил действует рано, на уровне скваленового эпоксидазного цикла, подавляя фермент скваленовую эпоксидазу грибов, которая в 10 000 раз чувствительнее аналогичного фермента у человека. Интраконазол действует на более поздних стадиях стерольного метаболизма, подавляя фермент 14-a-диметилазу, принимающую участие в синтезе не только эргостерола, но и холестерола, стероидогенных гормонов, ферментов и витаминов. В связи с этим отмечены неблагоприятное действие итраконазола на эндокринные органы, возможность развития импотенции и гинекомастии у 0,2% больных, снижения либидо (у 0,2%), гипертензии, надпочечниковой супрессии, отеков и гипокалиемии у единичных больных. Оба препарата метаболизируются в печени с помощью цитохрома Р-450, но итраконазол, кроме того, взаимодействует с этим ферментом, нарушая метаболизм других медикаментов: циклоспорина, астемизола, дигоксина, рифампицина, фенитоина, фенобарбитала, изониацида. Поэтому если при лечении ламизилом осложнения со стороны печени регистрируются у единичных больных, причем их скорее связывают с идиосинкразией к нему, то при использовании итраконазола их частота составляет от 0,3 до 5%, и речь идет не только о стойком повышении активности печеночных ферментов, но и о возможности развития гепатита. Липофильность ламизила, его преимущественное выделение сальными железами и выраженные антибактериальные свойства, наряду с противогрибковыми, а также связь с хиломикронами и лимфатический транспорт обусловливают его особую действенность у больных инфильтративно-нагноительными, фолликулярно-узловатыми формами руброфитии с формированием руброфитийных гранулем, нейтрофильных абсцессов, т. е. у больных с осложненными формами МС. При этом даже при длительном (до 2 — 7 лет) применении ламизила у иммуносупрессивных больных не отмечено его неблагоприятного действия на эндокринные органы и печень, а также на метаболизм других медикаментозных средств. Побочные реакции при лечении ламизилом возникают в первые 3 нед применения препарата, их частота составляет 8% при суточной дозе 250 мг и 11% при повышении дозы до 500 мг. Наиболее частые из осложнений — желудочно-кишечные — включают диспепсические явления, дискомфорт, тошноту, рвоту, редко — транзиторное повышение активности ферментов печени. На втором месте по частоте — зуд и кожные высыпания: эритематосквамозные, уритикарные, экземоподобные, акнеиформные, типа многоформной экссудативной эритемы. У некоторых больных отмечаются несильная головная боль, недомогание, сонливость, снижение внимания. Побочные явления обычно проходят после отмены препарата. Многие из них носят аллергический характер и их выраженность уменьшается при назначении гипоаллергенной диеты даже при условии повышения суточной дозы ламизила на 50% [3, 4]. Частота побочных реакций и осложнений при терапии итраконазолом (орунгалом) составляет 7% при недельном применении и 12,5% при более длительной терапии [4]. Это могут быть диспепсические явления, боли в животе, тошнота, рвота, анорексия, редко головные боли, невропатии, менструальные расстройства, зуд и кожные высыпания ( лихеноидные, уртикарные, ангионевротический отек), чрезвычайно редко отмечался синдром Стивенса — Джонсона. Ламизил назначают ежедневно в суточной дозе 250 мг. При этом очаги микоза на коже у 100% больных разрешаются за 2 нед, онихомикоз кистей излечивается у 94% больных за 6 нед, дистальный онихомикоз стоп — за 12 нед [5]. Суточная доза итраконазола 100 мг длительное время считалась оптимальной для лечения МС. Излечивалось 76 — 80% больных с множественным тотальным поражением ногтей при применении препарата в течение 4 — 9 мес [4, 6, 7]. В настоящее время внедрен пульсовой метод терапии итраконазолом: 7 дней по 400 мг/сут, затем 3-недельный перерыв и новый 7-дневный цикл. После 3 — 6 циклов излеченными оказываются 77 — 81% больных с множественным тотальным поражением ногтей. При противопоказаниях к терапии системными антимикотическими препаратами для лечения онихомикоза можно воспользоваться противогрибковыми лаками с пенетрирующими свойствами: 1 и 8% лаки батрафена, 5% — оморолфина. Излечение наблюдается у 66,7 % больных после 3 — 6-месячного использования лаков. Вначале лак наносят ежедневно и производят чистку ногтей 1 раз в 7 — 10 дней, затем лак наносят 1 — 2 раза в неделю [4, 5]. Для снятия остроты воспалительных явлений у больных МС используют примочки, влажно-высыхающие повязки с дезинфицирующими и вяжущими составами, пасты, комбинации противогрибковых и кортикостероидных средств — микозолона, лотрикомба, травокорта, пивазона. Применять их более 7 — 8 дней не следует во избежание активизации грибкового процесса. При присоединении пиококковой флоры показаны ванночки с насыщенным раствором перманганата калия, удаление гнойных корок и смазывание 1 — 2% водными растворами анилиновых красителей. Многокомпонентные составы типа фукорцина могут обострить процесс. При осложнении лимангоитами, лимфаденитами, рожей назначают антибактериальные антибиотики или сульфаниламидные препараты. Компрессные повязки с 10 — 20% раствором ихтиола или 5% раствором мумие в 50% димексиде используют для удаления корок и волос, рассасывания очагов инфильтративно-нагноительной руброфитии. Для долечивания можно использовать препараты с пенетрирующими свойствами на основе димексида (хинозолово-салициловый димексид); тиокарбамидные соединения (1% растворы, кремы, аэрозоли толнафтата, толциклата, толцмицена) или 1% раствор и крем батрафена. При фолликулярно-узловатой руброфитии целесообразно 3 — 4-дневное заклеивание очагов микоза лейкопластырными лентами черепицеобразно («метод герметизации»). Обострение очагов микоза, эпиляция пораженных пушковых волос лейкопластырем ускоряют санацию таких очагов микоза. При этом в дальнейшем можно переходить на терапию различными антимикотическими препаратами. Для местного лечения кожи и ногтей у больных МС используют как препараты серы, дегтя, ундециленовой, бензойной и салициловой кислот, йода в виде растворов, паст, мазей, пленкообразующих составов, пластырей, так и азольные и аллиламиновые соединения. Из азольных препаратов можно использовать 1 — 2% растворы, гели, кремы и мази канестена (клотримазола), низорала, изоконазола (травогена), бифоназола (микоспора), сульконазола (эксельдерма), эконазола (певарила), миконазола (дактарина), интраконазола (триспорала), флюконазола (дифлюкана), фентиконазола, тиоконазола. Из аллиламиновых медикаментов эффективны 1% пудра, раствор и крем нафтифина (экзодерила) и 1% раствор, гель и крем ламизила. При хорошей переносимости они проявляют не только противогрибковую, но и антибактериальную активность, сравнимую с таковой 0,1% крема гентамицина. При смазывании очагов микоза 1 — 2 раза в день терапевтический эффект проявляется в ближайшие 1 — 3 нед. Из современных отечественных антимикотических препаратов, не уступающих по эффективности азольным препаратам, можно назвать 1% аэрозоль, 5% мазь и 10% линимент мебетизола (2-меркаптобензтиазола), 10% нитроксалиновый крем и озонированное масло-озониды [6, 7]. Дополнительные патогенетические средства терапии так же разнообразны, как и патология, на фоне которой возникают МС. Для коррекции иммунологических нарушений используют 5-дневные курсы метилурацила по 0,5 г 3 раза в день или диуцифона по 0,2 г 2 раза в день, 3-дневные циклы левамизола по 150 мг с 7-дневными перерывами, 10-дневные курсы лечения препаратами тимуса (тактивин по 1 мл 0,1% раствора подкожно ежедневно, тималин по 5 мг или тимоген по 100 мг в 0,25% растворе новокаина внутримышечно через день). Целесообразна комбинация иммунокорректоров с адаптогенами (женьшень, элеутерококк, заманиха, дибазол) и антиоксидантами (облепиховое масло, линетол, a-токоферол). Экссудативные проявления МС купируют антигистаминными препаратами и препаратами кальция, тиосульфата натрия, мочегонными средствами, небольшими дозами аутокрови (не более 1 мл) внутримышечно через день, 5-дневными циклами с 3-дневными перерывами, на курс 2 — 5 циклов. Для коррекции сосудистой патологии и улучшения трофики тканей рекомендуются препараты никотиновой кислоты, андекалин, троксевазин, физиотерапевтические процедуры (диадинамические токи, индуктотермия симпатических ганглиев, ультразвук на область лимфатических узлов), самомассаж, «растягивающая» гимнастика позвоночника. Выраженность дистрофических изменений ногтей уменьшается при использовании окиси цинка по 50 мг 3 раза в день или 1% раствора сернокислой меди по 8 капель в день месячными курсами. При сухости кожи и ломкости ногтей полезны препараты витамина А по 3 раза в день месячными курсами (ретинола ацетат по 10 капель, рeтинола пальмитат по 100 000 ед., аевит по 1 капсуле). Показаны продукты, содержащие желатин, пектин, серу и серосодержащие аминокислоты, богатые витаминами и микроэлементами (яйца, творог, сыр, мясные и рыбные заливные блюда, овощи, фрукты, зелень, фруктовые и ягодные желе и муссы и минеральные воды). Можно воспользоваться широко рекламируемыми витаминно-микроэлементными комплексами, такими как компливит, дуовит, юникап и др.
Литература:
1. Потекаев Н. С., Курдин М. И., Потекаев Н. Н. // Тез. докл. 7 Рос. съезда дерматологов и венерологов. Ч. 2. — Казань, 1996. — С. 89-90. 2. Рукавишникова В. М., Суколин Г. И., Куклин В. Т. Лечение и профилактика микозов стоп. — Казань, 1994. — 91 с. 3. Суворова К. Н., Куклин В. Т., Рукавишникова В. М. Детская дерматовенерология: Рук-во для врачей-курсантов последипломного образования. — Казань, 1996. — 441 с.
Полный список литературы можно получить в редакции
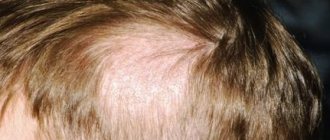
Симптомы эпидермофитии стоп
Медики выделяют несколько разных форм, которыми проявляется эпидермофития стоп: сквамозная, дисгидротическая, интертригинозная. Отдельно выделяется эпидермофития ногтей, а также форма болезни, которая проявляется как следствие аллергической реакции организма. Впрочем, такая классификация считается в некоторой степени условной, ведь формы болезни иногда сочетаются между собой, или недуг переходит из одной формы в иную. При этом симптомы заболевания также видоизменяются.
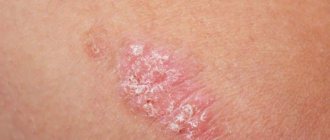
При сквамозной форме болезни на коже сводов стоп больного постепенно появляется небольшое покраснение и шелушение. При этом возможно образование как небольших, так и достаточно обширных очагов. легкого покраснения и шелушения. Очаги поражения могут быть и небольшими, и обширными. Иногда человек также жалуется на периодические проявления умеренного зуда. В данном случае речь идет о самой опасной в эпидемиологическом плане форме болезни, ведь если диагностика не проведена своевременно, человек может попросту не замечать развития заболевания, и, как следствие, быть источником распространения инфекции для окружающих его людей. Поэтому лечение эпидермофитии стоп сквамозной формы должно проводиться незамедлительно.
Иногда при обострении недуга сквамозная форма переходит в дисгидротическую. Возможно и обратное развитие дисгидротической формы болезни в сквамозную. Изначально происходит поражение одной стопы, позже заболевание переходит и на вторую стопу.
Развитие интертригинозной формы болезни в основном развивается у людей с неярко выраженной сквамозной формой. Однако возможно и самостоятельное ее проявление. В данном случае отмечается поражение межпальцевых складок, чаще всего между четвертым и пятым пальцами, в более редких случаях – между третьим и четвертым. Иногда патологический процесс также затрагивает сгибательную поверхность пальцев и тыл стопы. В межпальцевых складках больного появляются трещины, которые окружает по периферии беловатый слой эпидермис, отслаивающийся в процессе. Пораженные места часто зудят, намокают, а при развитии эрозий человек ощущает болезненность.
Недуг продолжается длительный период времени. Иногда в холодное время года он приостанавливается, а в летнее время снова происходит его обострение. Кроме того, трещины на стопах и пораженный недугом роговой слой кожи создают условия, благоприятные для развития тромбофлебита, хронической рецидивирующей рожи голеней.
Иногда к заболеванию присоединяется вторичная инфекция. В этом случае в пузырьках появляется мутное содержимое, а если пузырьки вскрываются, из них вытекает гной. На фоне этого явления часто происходит развитие лимфангита и лимфаденита. Когда воспаление затухает, то эрозии постепенно заживают, отмечается сквамозный характер очага. В отдельных случаях отмечается тяжелое течение заболевания с присоединением вторичной инфекции, когда больного требуется лечить в стационаре. Для данной формы характерно длительное течение заболевания, в весенний и летний период возникают обострения.
При острой форме эпидермофитии человек отмечает головные боли, общее недомогание, возрастание температуры тела, увеличение лимфоузлов. На теле появляются вторичные высыпания, называемые эпидермофитидами. Продолжительность острого процесса – от одного до двух месяцев. При правильном подходе к лечению заболевание хорошо поддается терапии, но иногда возможно развитие рецидивов.
При поражении ногтей изначально наблюдаются изменения свободного края ногтя: на нем появляются желтые полосы и пятна. Позже утолщается и желтеет ногтевая пластинка. Она становится рыхлой, легко крошится, а под пластинкой накапливаются роговые массы (так называемый подногтевой гиперкератоз). В других случаях течение заболевания происходит несколько по-другому: ноготь постепенно становится тонким, после чего отторгается от ногтевого ложа (явление, называемое онихолизис). Наиболее характерным является поражение первого и пятого пальцев ног. Пластинки ногтей на пальцах рук при этом не подвергаются патологическому процессу.
Эпидермофития: диагностика и лечение
- В начале приема врач должен ознакомиться с анамнезом, выяснить, не было ли у пациента контакта с больным или его вещами.
- Далее проводится внешний осмотр, берутся соскобы.
- Врач назначает лечение. Обычно дерматолог рекомендует несколько раз в день промывать пораженные места теплой водой с мылом, а затем смазывать их мазью, содержащей клотримазол.
Важно помнить, что обычно мазь накладывают не реже 3-4 раз в сутки, иногда чаще. Обычно уже на третьи сутки стихает зуд, а позже исчезают основные симптомы. Но прерывать лечение категорически нельзя: недолеченная эпидермофития обычно возобновляется быстро, а лечению поддается труднее. Не вылеченное до конца заболевание с каждым разом все хуже поддается лечению. Оно может длиться годами, то постепенно утихая, то обостряясь с новой силой.
Диагностика
При подозрении на развитие данной патологии у человека диагноз устанавливается с учетом наличия характерных клинических проявлений. При обнаружении нитей мицелия гриба при микроскопическом исследовании диагноз подтверждается. Важно дифференцировать диагноз проводится с псориазом, интертригинозной и дисгидротической эпидермофитией, рубромикозом ногтей, интертригинозной экземой, интертригинозным канидозом. Чтобы микроскопическое исследование было максимально информативным, материал для него берется по периферии очагов с мацерированного отслаивающегося эпидермиса. В процессе диагностики для того, чтобы отличить нити мицелия эпидермофитии от других грибов, проводится культуральная диагностика. С этой целью выполняется посев на питательную среду.
Анализы и диагностика
- Микроскопия патологического материала используется как метод предварительной диагностики.
- Выделение культуры возбудителя (рост возбудителя в культуре) требует времени.
- Полимеразная цепная реакция (ПЦР). Дает возможность в течение суток получить результат, который является высокоспецифичным (90-98%). Особенно важен при онихомикозах и атипичных формах дерматомикозов, поскольку в самые ранние сроки позволяет назначить рациональную терапию, уменьшить осложнений и тяжесть поражений.
Профилактика
Ввиду особенностей распространения заболевания следует обязательно носить резиновую обувь в общественном душе или бассейне, а также следовать остальным правилам, которые применяются при уходе за стопами ног. После мытья ванной или принятия душа необходимо изначально просушить область паха. После этого просушиваются полотенцем стопы. Кроме того, следует сначала надевать носки и только потом нижнее белье. Такие простые методы будут способствовать предупреждению распространения грибковой инфекции вверх, соответственно, так можно предупредить развитие в дальнейшем паховой эпидермофитии.
Люди, которые уже имели подобное поражение стоп, должны обязательно учесть, что только при полном завершении курса лечения можно избежать повторного проявления болезни в будущем.
Грибок, который провоцирует эпидермофитию, остается и на одежде, поэтому стирать вещи нужно в горячей воде, обязательно используя средства для стирки и отбеливания. Важно тщательно следить и за выполнением других правил гигиены.
Причины паховой эпидермофитии
Паховой эпидермофитией называют дерматомикоз, который поражает эпидермис. Возбудителем этого недуга является грибок Epidermophyton floccosum. Болезнь передается через использование разнообразных предметов обихода. Это могут быть и мочалки, и белье, и термометры и другие предметы. Также заболеванием можно заразиться в душевых, бассейнах, бане. Факторами, влияющими на развитие недуга, являются также высокая влажность и температура воздуха, сильное потоотделение у человека, наличие повреждений на коже. Следовательно, узнать о том, что такое эпидермофития, на собственном опыте, может практически каждый человек.
Патогенез
Складки кожи — это места с повышенной влажностью и температурой и, а что создает условия для дерматофитов. Дерматофиты, попавшие в складки не вызывают проявлений заболевания, если сохранена барьерная функция кожных покровов, их кислотность и система специфической защиты организма.
Снижение этих факторов защиты, изменение биоценоза кожи способствует активному размножению гриба. Наличие повреждений рогового слоя вызывает повышение проницаемости кожи для патогенов. Возбудитель паховой эпидермофитии проникает в глубокие слои эпидермиса и в дерму и вызывает характерные высыпания.
Дерматофиты оказывают кератолитическое и липолитическое действие. Их фермент кератиназа разрушает только кератин человека. Рост и размножение грибов вызывает разрушение рогового слоя кожи. Характерно прогрессирование процесса, поэтому воспалительные изменения наиболее выражены на периферии очагов. Если скорость восстановления эпидермиса больше скорости размножения гриба, то часто возбудитель элиминируется и наступает самопроизвольное выздоровление.
Важная роль в патогенезе дерматофитий отводится эндогенным факторам. Паховая эпидермофития часто отмечается на фоне таких заболеваний, как сахарный диабет, гепатит, вегето-сосудистая дистония или при онкопатологии. Нередко проявления в складках служат «сигнальными признаками» сахарного диабета, поскольку бактерицидная активность кожных покровов у больных сахарным диабетом ниже, чем у здоровых. Также микозы крупных складок часто возникают при приеме системных глюкокортикостероидов при различных сопутствующих заболеваний (бронхиальная астма, ревматоидный артрит, красная волчанка). Очень тяжелое течение эпидермофитии кожи и складок отмечается у ВИЧ-инфицированных лиц.
Симптомы
Паховая эпидермофития проявляется развитием на поверхности кожи пятен розового цвета, которые немного шелушатся. Их диаметр изначально составляет около 1 см, но постепенно симптомы заболевания проявляются разрастанием пятен по периферии. В то же время очаги воспаления в центре пятна постепенно исчезают. В итоге на теле человека появляются большие кольцевидные пятна, имеющие красный цвет, которые в процессе слияния образуют фестончатые очаги. Ярко выражены границы очагов, которые подчеркиваются гиперемированным валиком, на поверхности которого могут быть пузырьки. В процессе распространения сыпи центр пятна постепенно становится чистым. Как свидетельствует диагностика, у пациентов чаще всего наблюдается поражение паховой области, поверхность бедер, как вверху, так и внутри, мошонка, иногда пятна распространяются на межъягодичную складку. Крайне редко заболевание захватывает пенис, область подмышками, зону под грудью. Больного часто беспокоит зуд и ощущения дискомфорта, из чего следует, что лечение паховой эпидермофитии и дальнейшая профилактика заболевания должны проводиться незамедлительно.
Как распознать эпидермофитию?
Эпидермофития имеет целый ряд последовательных симптомов:
- Поврежденный участок тела покрывается красными пятнами.
- Пятна начинают слегка зудеть, шелушиться.
- Центр пораженного участка становится тусклым и бледным.
- Отдельные пятна сливаются в общее образование, покрытое коркой (так называемые бляшки).
- На месте бляшек развиваются пузырьки, наполненные прозрачной или мутной жидкостью.
- Пузырьки лопаются, кожа становится мокрой.
- Появляется нестерпимый зуд.
Обычно на любом этапе болезни пораженный участок окружен бордюром, который одновременно является отеком и границей, за которую поражение не распространяется.
Если человек часто и сильно потеет, то это ускоряет развитие болезни, усиливает неприятные ощущения. Обращение к врачу необходимо.
Диагностика
Как правило, диагностировать заболевания можно, руководствуясь тщательным осмотром места поражения, а также учитывая то, где именно располагается сыпь. Врач оценивает все признаки заболевания, изучает историю его развития. Для подтверждения диагноза проводится исследования чешуек кожи с мест поражения с помощью микроскопа. Окончательно установить диагноз позволяет выявление возбудителя болезни во время микроскопического исследования. Для подтверждения диагноза также иногда практикуется культуральное исследование.
Лечение
Если паховая эпидермофития протекает остро, то для лечения болезни практикуется применение примочек из раствора нитрата серебра, раствора резорцина, а также использование противогрибковых мазей. Кроме того, назначается прием внутрь антигистаминных препаратов. Позже, после ликвидации везикуляции, применяется настойка йода, серно-дегтярная мазь, антимикотические средства для местного применения. Дл профилактики болезни важно обязательно следовать нормам личной гигиены, предотвращать излишнюю потливость. Все остальные профилактические методы аналогичны мерам профилактики, актуальным при эпидермофитии стоп.
Последствия и осложнения
При эпидермофитии стоп осложнениями считаются:
- Переход из одной формы в другую.
- Онихомикоз.
- Присоединение бактериальной инфекции — вторичная пиодермия, лимфангит, лимфаденит и рецидивирующее рожистое воспаление, резистентное к лечению антибиотиками. На фоне таких поражений возникает тромбофлебит, лимфостаз и слоновость (элефантиаз).
- Аллергизация организма: крапивница, бронхиальная астма, аллергический ринит, возникновение микидов. Это вторичные аллергические высыпания при микозах.
При паховой эпидермофитии:
- Микотическая экзема. Она встречается при хронической форме, проявляется лихенизацией кожи (уплотнение), которое возникает от расчёсов. Процесс напоминает нейродермит.
- Аллергический дерматит.
- Импетигинизация — развитие импетиго, как осложнения микоза. Импетиго — это стрепто-стафилококковое поражение кожи.
Список источников
- Гарибова Л.В., Лекомцева С.Н. Основы микологии: морфология и систематика грибов и грибоподобных организмов. Учебное пособие. – М.: Товарищество научных изданий КМК, 2005;
- Медицинская микология. Руководство для врачей / Под ред. проф. В.Б. Сбойчакова. – М.: ГЭОТАР-Медиа, 2008;
- Рукавишникова В.М. Микозы стоп. М.: Эликс Ком; 2003;
- Дерматовенерология. Национальное руководство / под ред. Ю.К. Скрипкина, Ю.С. Бутова, О.Л. Иванова. — М.: ГЭОТАР-Медиа, 2011;
- Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции. Руководство для врачей. М.: БИНОМ-пресс; 2008.
Источники
- Adam O Goldstein, et al. Дерматофитные (дерматофитные) инфекции. 2022 г. UpToDate.
- Эль-Гохари М. и др. Местные противогрибковые препараты для опоясывающего лишая и тинея тела. Кокрановская база данных Syst Rev 2014.
- Гринберг Х.Л. и др. Клотримазол / бетаметазона дипропионат: обзор затрат и осложнений при лечении распространенных кожных грибковых инфекций. Pediatric Dermatol 2002.
- Розен Т., Елевски Б.Е. Неэффективность крема клотримазола-бетаметазона дипропионата при лечении инфекций Microsporum canis. J Am Acad Dermatol 1995.
- Гольдштейн А.О. и др. Грибковые инфекции. Эффективное лечение заболеваний кожи, волос и ногтей. Гериатрия. 2000.
- Кроуфорд Ф., Холлис С. Местные методы лечения грибковых инфекций кожи и ногтей стопы. Кокрановская база данных Syst Rev 2007.
- Гупта А. К., Купер Е. А.. Обновление противогрибковой терапии дерматофитий. Микопатология 2008.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.