Автор
: Грачев Илья Илларионович
Редактор
: Ефремов Михаил Михайлович
Дата публикации: 25.09.2018 Дата обновления: 08.06.2020
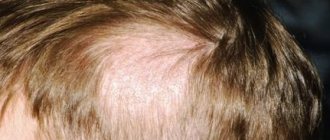
Очень часто проявления псориаза на коже рук носят локальный характер, не распространяясь на окружающие ткани. При таком течении многие больные не обращают на сыпь внимания и не спешат на консультацию к врачу. А зря, ведь при наличии провоцирующих факторов «пожар» может вспыхнуть мгновенно в виде тяжелых осложнений, лечить которые далеко не так просто, как единичные псориатические бляшки. О том, как и чем лечить псориаз на руках, хорошо знают врачи московской клиники Парамита. Из этой статьи можно узнать, как лечат это заболевание на начальной стадии и при тяжелом течении.
Почему начинается псориаз на руках
Псориаз на руках в виде единичных дежурных бляшек – это только с виду местный патологический процесс. На самом деле даже 1 – 2 элемента сыпи говорят о наличии хронического воспалительного кожного заболевания. Все тайны этой болезни медицине еще не удалось разгадать. Абсолютно точно причины псориаза не выявлены. Известно только, что в основе патологического процесса лежат отягощенная наследственность и нарушения иммунитета.
В настоящее время идет выявление и изучение генов, ответственных за наследственную передачу предрасположенности к псориазу, в том числе и на руках. Под воздействием генов происходит изменение обмена веществ и уменьшение содержания ферментов, разрушающих вещества, участвующие в воспалительных реакциях.
Происходит также нарушение иммунитета, что приводит к многократному ускорению деления клеток поверхностных слоев кожи. Клетки не успевают созревать, когда новые, лежащие под ними клетки выталкивают их на поверхность. Это еще одна причина псориаза на руках.
Псориаз любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Посмотрите, насколько просто можно вылечить заболевание за 10-12 сеансов.
Такие изменения приводят к тому, что появляются характерные симптомы заболевания. Как выглядит псориаз на руках? Вначале на руках, иногда на других частях тела, появляется шелушащееся пятно, которое быстро превращается в папулу с приподнятым воспалительным основанием. Папулы разрастаются, сливаются, образуя огромные бляшки.
Но не у всех генетически предрасположенных людей развивается болезнь. Причина заключается в отсутствии воздействия (или незначительном воздействии) провоцирующих факторов. Если избегать действия этих факторов, то можно никогда не заболеть даже при наличии псориаза у обоих родителей.
Диагностика
Диагностика трофических язв на руках заключается в тщательном сборе данных о развитии основного заболевания. При осмотре врач определяет характер язвенного дефекта, связывая его с причиной его развития. После этого проводятся лабораторные и инструментальные методы исследования. К лабораторным методам относят общий анализ крови. С его помощью определяют наличие заболеваний крови (анемии), наличие воспаления (повышается уровень лейкоцитов и скорости оседания эритроцитов), наличие онкологического очага (молодые и зрелые формы клеток крови). Кроме общего анализа крови проводят микробиологические посевы на различные среды. Это необходимо для определения инфекционного возбудителя и назначения соответствующих антимикробных лекарственных средств. Также при наличии иммунологических патологий проводят иммуноферментный анализ. С его помощью определяют наличие чужеродных частиц. К инструментальным методам относят: ультразвуковую диагностику и компьютерную томографию. С их помощью определяют ток крови в сосудах, наличие патологических новообразований и участков ишемии.
Факторы, провоцирующие начало псориаза на руках
Факторы, которые способствуют развитию псориаза рук, делятся на общие и местные. К общим факторам относятся:
- малоподвижный образ жизни, лишний вес, ожирение;
- гормональные сбои; гормональная система едина и сбой в одном звене обязательно приведет к многочисленным нарушениям в организме, в том числе нарушениям обмена веществ и иммунитета;
- неправильное нерегулярное питание, употребление большого количества высококалорийной пиши, мяса, сладостей;
- вредные привычки – курение, злоупотребление спиртным;
- затяжные стрессы, высокие умственные и физические нагрузки;
- имеют значение длительно протекающие хронические заболевания и очаги инфекции, способствующие развитию интоксикации, под действием которой нарушается обмен веществ.
Красные пятна на коже после стресса
Диагностика кожных заболевания
Очень часто псориаз на руках провоцируют следующие местные факторы:
- постоянное механическое травмирование кожи рук – ссадины, царапины, раны;
- частое воздействие на кожные покровы различных химических веществ: средств бытовой химии производственных вредностей и т.д.;
- постоянное пребывание на холоде – это приводит к спазму мелких кровеносных сосудов, нарушению питания кожи; поэтому нарушение обменных процессов лишь вопрос времени;
- любые кожные инфекции – бактериальные, грибковые, вирусные.
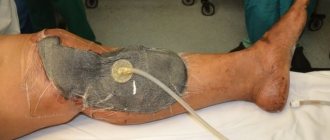
Венозные трофические язвы. Основные принципы лечения.
Определение. Трофическая язва венозной этиологии представляет собой дефект кожи и глубжележащих тканей голени, возникающий в результате хронического нарушения венозного оттока и незаживающий в течение шести недель.
Эпидемиология
Венозные язвы обнаруживают у 1-3% взрослого населения России. Общее количество больных, имевших в анамнезе, или страдающих в настоящее время венозными язвами нижних конечностей венозной этиологии достигает 6% популяции. Эти данные нуждаются в уточнении в ходе целенаправленных эпидемиологических исследований.
Этиология и патогенез
Основными нозологическими причинами развития венозных трофических язв служит варикозная и посттромботическая болезнь, реже — врожденные артерио-венозные мальформации.
Среди патогенетических механизмов, ключевую роль играют динамическая венозная гипертензия, венозный отек и микроциркуляторные нарушения с развитием микроангиопатии, а также молекулярно-клеточные механизмы (макрофагальные реакции, активация металлопротеиназ и др. ). Клапанная недостаточность перфорантных вен является важным, но не единственным фактором, приводящим к развитию трофических нарушений кожи. Об этом свидетельствуют венозные язвы, развивающиеся в отсутствии низкого вено-венозного сброса.
Классификация
Закрытые трофические язвы относят к С5, открытые к — С6 клиническим классам по классификации СЕАР.
Дополнительно, могут быть использованы классификации, описывающие глубину язвенного дефекта и его площадь.
По глубине различают:
- I степень – поверхностную язву (эрозию) в пределах дермы;
- II степень – язву, достигающую подкожной клетчатки;
- III степень – язву, пенетрирующую до фасции или субфасциальных структур (мышцы, сухожилия, связки, кости), в полость суставной сумки или сустава.
По площади различают:
- малые, площадью до 5 см2;
- средние – от 5 до 20 см2;
- обширные (гигантские) – свыше 50 см2.
Особенности клинической диагностики
- Клинический осмотр с тщательной оценкой жалоб и анамнеза.
- Выявление коморбидных заболеваний, влияющих на течение трофических язв (сахарный диабет, метаболические нарушения, ожирение, атеросклероз и др. ).
- Оценка сосудистого статуса с обязательным определением пульсации на артериях стопы.
- Оценка местного статуса: в подавляющем большинстве случаев венозные язвы располагаются по внутренней поверхности нижней трети голени, реже захватывают другие поверхности голени или носят циркулярный характер. Венозная язва представляет собой хроническую рану, для которой характерно сочетание признаков сразу всех трех фаз течения раневого процесса. Тем не менее, с точки зрения выбора тактики местного лечения трофической язвы необходимо оценить, какие явления превалируют в настоящий момент. Для первой фазы раневого процесса ( воспаления), характерно наличие некроза и гнойного отделяемого. На этом фоне отдельные участки язвы могут быть покрыты фибрином, а также вялыми и бледными грануляциями. Края язвы и окружающие её ткани уплотнены. Вторая фаза раневого процесса характеризуется наличием яркой грануляционной ткани. Активная эпителизация и формирование рубца характерны для III-ей фазы.
- Определение состояния периульцелярной зоны, для которой характерно наличие гиперпигментации, индурации, липодермосклероза, реже явлений экземы и дерматита.
Инструментальная диагностика
- УЗДГ с измерением лодыжечно-плечевого индекса. Снижение данного показателя ниже 0, 8 или увеличение выше 1, 5 свидетельствует о наличии серьезной сопутствующей артериальной патологии.
- УЗ-ангиосканирование при планировании хирургического вмешательства.
- Рентгеноконтрастная ангиография или КТ при подозрении на артерио-венозную мальформацию.
Лечение венозных трофических язв
Лечебная тактика
Лечение трофических язв венозной этиологии можно разделить на два этапа. Первый этап подразумевает закрытие трофической язвы с помощью консервативных мероприятий. Второй — включает мероприятия, направленные на профилактику рецидива. Данный алгоритм успешно применим у 2/3 пациентов. Показанием к операции при активной трофической язве служит неэффективность адекватного консервативного лечения. В свою очередь отчетливый клинический эффект от рационального консервативного лечения в течение 6-ти недель позволяет рекомендовать его продолжение вплоть до полного закрытия язвенного дефекта.
1 этап: закрытие трофической язвы
Коррекция образа жизни.
- Диета. Ограничение пищи, способствующей задержке жидкости в организме (солений, острых приправ и др. ). Предпочтение следует отдавать овощам и фруктам с высоким содержанием витамина С и биофлавоноидов. Целесообразно расширить рацион за счет рыбы и птицы, для обеспечения поступления в организм легко усвояемых белков. Необходимо уделять внимание профилактике запоров, которые могут увеличивать венозную гиперволемию нижних конечностей.
- Режим. Пациентам с венозной трофической язвой не следует долго стоять или сидеть. Если профессиональная деятельность больного не позволяет исключить длительные статические нагрузки, воздействие высоких или низких температур, необходимо освобождение от работы вплоть до полного закрытия трофической язвы или освидетельствование во ВТЭК. Во время ночного пациенту рекомендуют держать ноги в приподнятом положении (выше уровня туловища на 15 – 20 см).
Фармакотерапия.
Антибактериальные препараты. Показанием к проведению антибактериальной терапии служат признаки острого инфекционного воспаления мягких тканей, окружающих трофическую язву, или высокая степень ее бактериальной контаминации, составляющая 107 и более микробных тел на грамм ткани. В идеальном варианте необходим посев с идентификацией микробной флоры и определением ее чувствительности к конкретному антибиотику. Возможно и эмпирическое назначение препаратов с учетом наиболее вероятных штаммов микроорганизмов, вегетирующих в венозных трофических язвах. Препаратами первой очереди могут быть защищенные пенициллины (ампиокс, амоксиклав). Использование цефалоспоринов 1-2-го поколения (цефалексин, цефаклор, цефуроксим), а также тетрациклинов (доксициклин) менее предпочтительно в связи с их изолированным грамположительным спектром действия. При подозрении на высокую активность синегнойной палочки применяют карбенициллин, тикарциллин, азлоциллин либо пиперациллин.
Упорное течение микробно-воспалительного процесса в условиях комплексного лечения трофической язвы служит показанием к проведению микробиологического посева с последующей коррекцией проводимой антибактериальной терапии. Выделение полирезистентных штаммов определяет необходимость парентерального использования антибиотиков группы резерва (ванкомицин, цефалоспорины 3 — 4-го поколения, карбапенемы) до полного разрешения явлений острого целлюлита (в среднем 7 – 10 суток). Наличие в трофической язве грибковой флоры является показанием к назначению флуконазола в дозе 50 – 100 мг в сутки.
Флеботропные лекарственные препараты. РКИ и результаты мета-анализа показывают, что МОФФ (1000 мг в сутки) в сочетание с компрессионной терапией ускоряет заживление венозных трофических язв площадью до 10 см² в сроки до 6 месяцев. Для других ФЛП достоверных данных относительно их эффективности при венозных язвах нет.
Местное лечение венозных трофических язв.
Местная терапия – ключевой этап лечения трофических язв венозной этиологии. Выбор конкретных лечебных средств зависит от особенностей раневого процесса, состояния тканей, окружающих трофическую язву, и конечности в целом.
Туалет трофической язвы. При обработке трофической язвы оптимальным можно считать струйное промывание ее поверхности стерильным, подогретым до 37°С, физиологическим раствором. Следует избегать применения концентрированных антисептиков (йод-повидон, перекись водорода, мирамистин, гипохлорид натрия и др. ), традиционно используемых при острых ранах. В условиях трофических язв они не только уничтожают микроорганизмы, но и оказывают цитотоксическое действие, повреждая грануляционную ткань. Лаваж под повышенным давлением, включая вихревую терапию нежелательны, так как они способствуют проникновению микроорганизмов в толщу тканей и повреждают микроциркуляторное русло. Хирургическую обработку или дебридмент проводят при наличии большого количества некротических тканей и фибрина. При этом в ходе процедуры не следует стремиться обнажить дно трофической язвы.
Раневые покрытия. Существенное влияние на нормальное течение репаративных процессов на территории язвы оказывают местные физико-химические условия. С одной стороны, избыточная влажность служит причиной гибели клеток эпителия. С другой — недостаток влаги приводит к высыханию и замедлению процесса эпителизации. Грубые нарушения газового состава и кислотности среды также неблагоприятно сказываются на функциональной клеточной активности, а в определенных случаях создают условия для активизации патогенной микрофлоры. Доказано, что влажная среда необходима для самоочищения раны, пролиферации и миграции эпителиоцитов. При достаточном количестве жидкости в экстрацеллюлярном матриксе образуется более рыхлая фиброзная ткань с формированием в последующем менее грубого, но более прочного рубца.
Наибольшие перспективы в лечении трофических язв венозной этиологии связаны с использованием раневых покрытий нового поколения. Основными задачами таких повязок служат:
- необратимо удалять детрит, микробные частицы и избыточный экссудат;
- защищать от механических воздействий, химического раздражения и
вторичного инфицирования;
- поддерживать язвенную поверхность во влажном состоянии,
предупреждая ее высыхание и формирование сухого струпа;
- способствовать повышению репаративных ресурсов местных тканей;
- сохранять микроциркуляцию и оксигенацию краев язвенного дефекта;
- благотворно влиять на окружающую кожу, защищать ее от мацерации,
аллергии и дерматита;
- находиться на ране и удаляться безболезненно и атравматично;
- сохранять свои свойства в случае сочетания с эластичной компрессией в
течение продолжительного времени (сутки и более) ;
- быть простой в применении и удобной для пациента.
Всеми вышеперечисленными свойствами в наибольшей мере обладают так называемые интерактивные повязки (табл. 8). Это повязки комплексного патогенетически направленного действия, способные в течение продолжительного срока создавать и поддерживать в патологическом очаге оптимальную для заживления раневую среду со сбалансированным уровнем влажности и сорбции раневого экссудата и, вследствие этого, обеспечивающие своевременное очищение и нормализацию репаративно-регенераторных процессов в ране. Интерактивные повязки, как правило, обладают низкой адгезией к раневой поверхности, способны поддерживать постоянство газового состава и уровня рН тканей.
Табл. 8. Современные перевязочные средства, применяющиеся для лечения венозных трофических язв.
| Группы повязок | Фаза раневого процесса | Степень экссудации | Функциональные свойства |
| Супер-погло- тители | 1 — 2 | Раны со средней или выраженной экссудацией | Абсорбируют жидкость, способствуют быстрому очищению раны, стимулируют процессы пролиферации, обладают низкой адгезией. Защищают от повторного и вторичного инфицирования. Хорошо сочетаются с эластичной компрессией. |
| Губча- тые повязки | Паропроницаемы. Активно абсорбируют жидкость, поддерживая сбалансированную влажную среду. Очищают язвенную поверхность от фибрина. Стимулируют грануляции, защищают кожу от мацерации. Защищенные гидроактивным гелевым слоем гидрофильные губки позволяют осуществлять местное лечение от момента очищения до полной эпителизации язвы. Хорошо сочетаются с эластичной компрессией. | ||
| Альги- натные повязки | Необратимо связывают жидкость, поддерживая сбалансированную влажную среду и способствуя очищению раны, дренированию и гемостазу. Стимулируют рост и развитие грануляционной ткани. Не нарушают микроциркуляцию и оксигенацию краев язвы. Требуют дополнительного применения вторичной повязки и средств фиксации. | ||
| Гидро- гели | 2 — 3 | Раны с минимальной экссудацией | Создают и длительно поддерживают влажную среду, прозрачны. Умеренно поглощают и очищают, уменьшают боли, не адгезивны. |
| Гидро- кол-лоиды | 2 | Раны с малой или средней экссудацией | Паропроницаемы. Частично проницаемы для воздуха. Абсорбируют жидкость, стимулируют грануляции и эпителизацию, защищают от вторичного инфицирования. |
| Атравматические сетчатые повязки | Все фазы | Хорошо проницаемы, легко моделируются на ранах сложной конфигурации. Не прилипают к ране, защищают грануляции, но требуют дополнительного применения вторичной повязки и средств фиксации. |
Выбор того или иного перевязочного средства требует обязательного учета фазы течения раневого процесса и степени экссудации. Так повязки, применение которых рационально в фазу воспаления, благодаря структуре своего материала, способны инактивировать раневой экссудат, способствуют необратимой элиминации микроорганизмов, токсинов и тканевого детрита, стимулируя при этом процесс отторжения некротизированных тканей. В свою очередь покрытия, используемые при лечении «чистых» заживающих язв, поддерживают необходимую влажность и аэрацию, надежно защищают от механических повреждений и вторичной контаминации, стимулируют репаративные процессы.
Атравматичность и безопасность – важнейшие свойства современных интерактивных повязок. Атравматичность, подразумевает легкость удаления покрытия за счет низкой степени адгезии к раневой поверхности. Под безопасностью понимают отсутствие механического и химического раздражения, а также гипоаллергенность. Дополнительным достоинством является их способность к моделированию, позволяющая закрывать раневой дефект любой формы на различных участках тела. Многие раневые покрытия являются самофиксирующимися или имеют дополнительный самоклеящийся рант, обработанным гипоаллергенным клеем. Такие повязки следует применять только у пациентов с нормальной кожной чувствительностью при отсутствии дерматита и/или экземы. Современные интерактивные повязки выпускают в готовой стерильной упаковке, с маркировкой, обеспечивающей простоту в использовании.
Суперпоглотители способны поглощать и необратимо сорбировать раневое отделяемое. Представляют собой многослойную подушечку, которая в качестве активного вещества содержит гранулированный полиакрилатный суперпоглотитель, имеющий высокую степень сродства к белкам раневого отделяемого. Физиологический раствор, которым пропитано раневое покрытие непрерывно, в течение 24 часов, выделяется в рану, замещается на экссудат, обеспечивая раневой диализ и микробную деконтаминацию. Увлажнение некрозов способствует их размягчению, более легкому отторжению и очищению раны. В настоящее время дальнейшее совершенствование механизма «промывание-абсорбция», уменьшение адгезивных свойств и создание условий для полной необратимой инактивации абсорбированной микрофлоры посредством внедрения в состав поглотительного элемента антисептика полигексаметилен бигуанида (ПГМБ) позволяет увеличивать интервалы между перевязками до 72 часов без угрозы повторного инфицирования язвы.
Альгинаты производят из морских водорослей. Их основу составляет кальциевая соль альгинатовой кислоты, а также полимерные цепи маннуроновой и гиалуроновой кислот. Альгинатные повязки укладывают в рану в сухом виде. При контакте с кровью и раневым секретом за счет набухания волокон они превращаются в гигроскопичный неадгезивный гель, заполняющий рану. При этом микроорганизмы и токсины оказываются надежно связанными в структуре геля. В результате происходит быстрое очищение ран и создается благоприятный для заживления микроклимат. Обязательным условием применения перевязочных материалов на основе альгината кальция является наличие жидкости в ране. Повязку применяют во всех фазах раневого процесса при средней и выраженной экссудации вплоть до полной эпителизации. Альгинат кальция обладает гемостатическими свойствами и может быть использован для лечения глубоких и/или кровоточащих язв. Противопоказанием к применению повязок на основе альгината кальция является сухой некротический струп и наличие в ране элементов, не являющихся источником роста грануляционной ткани (обилие открытых сухожилий, суставные капсулы, надкостница и т. д. ).
Губчатые повязки состоят из синтетических губчатых материалов, лечебное действие которых основано на эффекте вертикальной капиллярности и низкой адгезии. Способны создавать сбалансированную среду на раневой поверхности, стимулировать рост грануляционной ткани и изолировать язву от вторичного инфицирования. Используют при лечении трофических язв с обильной экссудацией в первой и второй фазах раневого процесса. Преимуществом является то, что структура материала позволяет сочетать их вместе с эластической компрессией без снижения сорбционных свойств раневого покрытия. Показанием к смене повязки является ее полное насыщение экссудатом, проявляющееся подтеканием жидкости или деформацией внешнего слоя покрытия.
В настоящее время разработаны и выведены на отечественный рынок гидрофильные губчатые повязки, защищенные гидроактивным атравматическим покрытием. Сетчатое атравматичное гидрогелевое покрытие с начальным 35%-ным содержанием влаги, являющееся контактным слоем повязки, позволяет существенно уменьшить адгезию губки к раневой поверхности и эффективно увлажнять даже сухую язвенную поверхность. Пролонгированное выделение жидкости такой повязкой позволяет обеспечить необходимый баланс влажности и сорбции от момента очищения язвы от детрита и до полной ее эпителизации. Повязка также не теряет своих свойств в случае применения эластической компрессии и может находиться на ране в среднем 3-5 дней.
Гидроколлоиды применяют во 2–ой фазе раневого процесса. При контакте с раневым экссудатом коллоидный компонент набухает и переходит в гель. К основным преимуществам данных покрытий следует отнести хорошую фиксацию к раневой поверхности, высокую атравматичность, легкую моделируемость по форме, как конечности, так и язвенного дефекта. Недостатком гидроколлоидов служит их непрозрачность, затрудняющая визуальный контроль состояния раневого дефекта. О насыщении гидроколлоидов и потере сорбционной активности свидетельствует деформация повязки в виде пузыря и изменение ее цвета. При смене повязки (в среднем раз в 2 — 3 дня) ее остаток удаляется с раневой поверхности влажным тампоном. Низкая сорбционная способность, а также недостаточная проницаемость для газов и воды ограничивает применение гидроколлоидов при выраженных экссудативных процессах.
Гидрогелевые повязки представляют собой готовый сорбционный гель, фиксированный на прозрачной полупроницаемой мембране с содержанием до 60% воды, обладающий умеренной сорбционной активностью. Гель удерживает постоянную форму и поддерживает рану во влажном состоянии, одновременно поглощая избыточный секрет. Данные покрытия применяют с целью регидратации сухого некротического струпа или стимуляции эпителизации гранулирующих язвенных дефектов. Повязки на основе гидрогеля не приклеиваются к ране, что обеспечивает их высокую атравматичность. Наружная поверхность покрытия непроницаема для микроорганизмов и воды и при этом прозрачна. Последний фактор обеспечивает возможность визуального контроля и протоколирования состояния трофической язвы без удаления повязки. Показанием к смене покрытия является его помутнение и утрата прозрачности.
Атравматические сетчатые повязки изготавливают на основе нейтральной гипоаллергенной гидрофобной мазевой массы, либо перуанского бальзама. Они обладают антисептическим действием и стимулируют репарацию тканей. Преимуществом атравматических сетчатых повязок служит способность не прилипать к ране и не препятствовать оттоку избытка раневого отделяемого. Наряду с атравматичностью, данный фактор защищает покрытия от высыхания и предотвращает образование рубцовых контрактур. Более значительным антимикробным действием обладают серебросодержащие атравматические повязки. При контакте с раневой поверхностью происходит медленное равномерное высвобождение частиц активного серебра, которые обладают широким спектром антимикробной активности. Срок службы такой повязки, при условии умеренно выраженной экссудации, составляет 7 суток. Атравматические повязки используют для покрытия донорских участков при аутодермопластике трофических язв.
Дополнительные методы местного лечения венозных трофических язв. К дополнительным методам местного лечебного воздействия на область трофической язвы относят лазерное облучение, вакуумную обработку раны, ее биологическую санацию и лечение в управляемой абактериальной среде.
Лазерное излучение. Использование лазерного излучения рационально в первой фазе раневого процесса. При обработке инфицированной раны происходит выпаривание ее поверхностных слоев с образованием тонкостенного стерильного струпа. Данные процессы сопровождаются значительным снижением степени микробной контаминации язвы. Наибольший лечебный эффект лазерного излучения получен при воздействии на трофические язвы небольшой площади.
Вакуумная обработка трофических язв. Вакуумирование является одним из методов санации хронических ран, который можно применить и в отношении трофических язв венозной этиологии. Основными патогенетическими аспектами вакуумирования является удаление слабо фиксированных нежизнеспособных тканей, значительное снижение степени бактериальной контаминации тканей и стимуляция репаративных процессов. Совершенствование стационарных и мобильных аппаратов, обеспечивающих пролонгированное вакуумное воздействие, оснащение их диалоговой программой и аварийной системой предупреждения, позволяет решить проблему лечения хронических ран на совершенно новом уровне.
Биологическая санация трофических язв. В настоящее время возрождается интерес к методу очищения гнойно-некротических язв с использованием личинок зеленых мух (Larval therapy). Специально выращенные личинки при помещении в рану оказывают очищающее воздействие посредством выделения мощных протеаз. Под их воздействием девитализированные ткани подвергаются некролизу, становятся аморфными и поглощаются личинками. Основная проблема биологической санации трофических язв заключается в неоднозначном этическом и эстетическом восприятии метода врачами и пациентами.
Лечение трофических язв в управляемой абактериальной среде. Метод бесповязочного лечения обширных гнойных ран в управляемой абактериальной среде основан на принципе гнотобиологической изоляции. Область язвенных дефектов изолируют от внешней среды в прозрачной пластиковой камере и постоянно подают в нее поток стерильного воздуха, создавая оптимальную для заживления раны среду. Недостатком метода является его громоздкость, возможность проведения только в стационарных условиях, а также значительное снижения качества жизни пациента, вынужденного длительное время соблюдать строгий постельный режим.
Компрессионная терапия является необходимым компонентом лечения венозных трофических язв и предотвращения их рецидива. При открытой язве с явлениями венозного отека, целлюлита и экссудации предпочтение отдают многослойным бандажам, сформированным из бинтов ограниченной растяжимости. Для профилактики рецидива, как правило, используют медицинский компрессионный трикотаж.
Алгоритм местного лечения венозных трофических язв
I-я фаза раневого процесса. Большое количество некротических масс и фибрина служит показанием к применению раневых покрытий из группы суперпоглотителей в сочетании с многослойным компрессионным бандажом. Смену повязки проводят ежедневно. При высокой или средней экссудации рекомендуется применение губчатых, альгинатных или атравматических повязок с антисептическими свойствами в сочетании с вторичными сорбционными повязками. Антибактериальные свойства дренирующих и сорбционных повязок могут быть усилены дополнительным применением атравматических серебросодержащих покрытий. Раневые покрытия и компрессионный бандаж накладывают на срок не менее 24 часов. Если отек спадает быстро, то смену бандажа осуществляют ежедневно независимо от вида интерактивной повязки.
II-я фаза раневого процесса. При высокой или средней степени экссудации применяют губчатые повязки. При повышенной чувствительности окружающей язву кожи следует исключить губчатые повязки с фиксирующим контуром. При низком и среднем уровне экссудации во вторую фазу раневого процесса используют гидрофильные губки, защищенные гидроактивным гелевым слоем, или гидроактивные окклюзирующие повязки, которые наилучшим образом стимулируют заживление хронической раны. Лишь при минимальном уровне экссудации во вторую фазу раневого процесса можно отказаться от применения раневой окклюзии в пользу атравматических повязок, которые можно рассматривать в качестве средства выбора при лечении хронических ран в условиях средней или низкой экссудации при чувствительной коже, окружающей язву. При нормальной чувствительности кожи предпочтительным вариантом местного лечения во вторую фазу являются гидроколлоидные повязки, которые наилучшим образом стимулируют образование грануляций.
В условиях активно гранулирующей трофической язвы, как при наличии отека, так и при его отсутствии, проведение компрессионной терапии может быть осуществлено посредством многослойного бандажа, включающего специальные бинты, импрегнированные окисью цинка и глицерином.
III-я фаза раневого процесса. В стадию эпителизации алгоритм местного терапевтического воздействия на венозные язвы несколько упрощается за счет значительного уменьшения степени выраженности экссудативных процессов. При нормальной коже возможно как продолжение лечения губчатыми повязками с гидроактивным слоем, так и местное применение тонкослойных гидроколлоидных и гидрогелевых повязок. При чувствительной коже оптимальным вариантом лечения служат гидрогелевые покрытия без фиксирующего контура или гидроактивные атравматические повязки. Как правило, на данном этапе течения патологического процесса отек конечности выражен незначительно, что дает возможность широко использовать медицинский компрессионный трикотаж. В случае, если отек конечности сохраняется, применяют многодневные компрессионные бандажи.
Хирургическое лечение
Получение отчетливого клинического эффекта от консервативной терапии в течение 6-ти недель, заключающееся в уменьшении площади и глубины трофической язвы, улучшении трофики окружающих тканей, ликвидации отечного и болевого синдрома, позволяет рекомендовать ее продолжение вплоть до полного закрытия трофической язвы. При активной трофической язве показанием к операции является неэффективность адекватного консервативного лечения.
Все виды хирургического вмешательства, выполняемые у пациентов с трофическими язвами можно разделить на две группы. В первом случае задача оперативного пособия заключается в устранении патологической регионарной венозной гиперволемии, во втором – пластическое закрытие трофической язвы.
Операции на поверхностной венозной системе
При варикозной болезни с высоким вено-венозным сбросом выполняют кроссэктомию с последующим стриппингом большой подкожной вены на бедре. Следует избегать расширенных флебэктомий на голени, чреватых гнойно-некротическими осложнениями. У пациентов высокого риска, а также в качестве средства устранения резидуального варикозного расширения вен используют флебосклерозирующее лечение, лазерную и радиочастотную коагуляцию.
Вмешательства на перфорантных венах
Для ликвидации горизонтального рефлюкса применяют эндоскопическую диссекцию перфорантных вен, а также их склерооблитерацию или термическую коагуляцию под контролем УЗИ.
Вмешательства на глубоких венах
Оперативные вмешательства на глубокой венозной системе (пластика венозных клапанов, шунтирующие операции) у больных с трофическими язвами выполняют крайне ограниченному контингенту пациентов в случае безуспешности всех остальных методов лечения.
Кожная пластика
Большая площадь трофической язвы иногда требует хирургического восполнения дефекта тканей. С этой целью используют аутодермопластику расщепленным кожным лоскутом, как в качестве самостоятельного метода, так и в сочетании с вмешательством на подкожных и перфорантных венах.
В качестве донорской зоны, как правило, используют переднелатеральную поверхность бедра. Забор кожного лоскута толщиной 0, 5 – 0, 8 мм осуществляют механическим, реже — ручным дерматомом. После аппликации донорской кожи по всей площади трофической язвы раневую поверхность укрывают неадгезивной повязкой и накладывают компрессионный бандаж сроком на 3 – 5 суток. С целью закрытия донорской зоны наиболее рационально использование атравматических сетчатых повязок.
Симптомы псориаза на руках
Заболевание может начинаться и протекать по-разному в зависимости от формы. Симптомы псориаза на руках также могут быть разными.
Вульгарная форма
Это самая распространенная форма. На руках обычно поражается кожа разгибательной области суставов, а также предплечий, запястий, тыла кистей рук, пальцев. В области локтей характерно появление с обеих сторон так называемых дежурных бляшек, которые могут годами находиться в одном и том же состоянии, не прогрессируя. На тыле кистей рук болезнь прогрессирует чаще, так как кожа на этих участках постоянно подвергается различным воздействиям. Часто появляется псориаз на пальцах рук. В случае поражения мизинцев и больших пальцев усиливается риск травмирования псориатических элементов.
Первые признаки псориаза на руках – появление одного или нескольких шелушащихся пятен, которые быстро превращаются в папулы с приподнятым воспалительным основанием. Если поскрести сверху такую папулу, то появляется ряд характерных симптомов:
- вид стеариновой капли – множественных белых чешуек;
- если соскрести все чешуйки будет видна прозрачная пленка;
- легкое поскабливание пленки приводит к появлению на ней капелек крови.
Эти симптомы являются отличительной особенностью псориатической сыпи. В дальнейшем первичные симптомы болезни могут прогрессировать, при этом папулы увеличиваются в размерах, сливаются между собой и образуют крупные бляшки, появляются новые элементы. Возможно поражение ногтей. Со временем прогрессирование останавливается, после чего наступает процесс восстановления: сыпь медленно бледнеет и исчезает.
Экссудативная форма
Эта форма болезни встречается реже. Поражается обычно кожа на тыле кистей. Часто этот вид псориаза захватывает и пальцы рук. Характерно появление отечности, экссудата на поверхности элементов сыпи, сильного зуда и постоянного ощущения дискомфорта. В результате чешуйки склеиваются с образованием серовато-желтоватых корочек на поверхности папул на коже кистей и пальцев рук. При этом шелушение не очень заметно, но усиливается риск присоединения бактериальной инфекции. Как выглядит экссудативный псориаз на кистях рук, можно увидеть на фото:
Ладонная форма
Псориаз на ладонях может протекать в виде бляшечно-веерообразной, роговой и пустулезной формы.
Бляшечно-веерообразная форма характеризуется образованием на начальной стадии элементов сыпи в виде шелушащихся папул, сливающихся в крупные бляшки. Высыпания локализуются в основном на ладонях и пальцах рук. Часто рецидивирует и с трудом поддается лечению. Причиной этого является постоянное воздействие различных внешних факторов. Поражается кожа между пальцами рук. Они краснеют, отекают, покрываются трещинами и чешуйками. Часто такие высыпания переходят на кончики пальцев и ногтевые пластины.
Роговая форма проявляется сухостью кожи, утолщением ее на ладонях, появлением трещин и сухих мозолей.
Псориаз на ладонях рук может иметь вид пустул. Это так называемый пустулезный псориаз Барбера. На поверхности ладоней появляются гнойные пузыри, которые могут сливаться между собой, образуя гнойные озера. Содержимое пустул при этом стерильно. Фото:
Методы лечения псориаза на руках
Чем лечить псориаз на руках? Эта проблема встает сразу после постановки диагноза. Специалисты рекомендуют проводить комплексное лечение, которое включает в себя:
- изменение образа жизни, режима дня;
- избавление от вредных привычек;
- правильное питание;
Рекомендации по образу жизни
Больным псориазом с локализацией на руках необходимо:
- отрегулировать режим бодрствования и сон;
- заниматься посильными видами спорта; приветствуются такие виды, как бег на свежем воздухе, плавание, теннис; избегать контактных видов спорта (борьба);
- важно: после занятий спортом обязательно принять душ – пот раздражает кожу и может спровоцировать обострение патологического процесса;
- мыться только мягкими мочалками с использованием гипоаллергенных моющих средств;
- после душа наносить на тело увлажняющий крем;
- пользоваться бельем их хлопчатобумажных тканей;
- в холодное время года носить перчатки (варежки) с фланелевой подкладкой;
- избегать контактов со средствами бытовой химии и любыми другими химическими веществами.
Лекарственная терапия
Полезно знать
- Лечение псориаза на голове
- Лечение псориаза на локтях
- Лечение псориаза на ногах
- Лечение псориаза на ногтях
- Лечение псориаза на лице
- Лечение ладонно-подошвенного псориаза
При легком течении псориаз на руках лечится местно, с применением различных наружных средств и процедур. Назначают:
- кератолитики – лекарственные мази и кремы, растворяющие поверхностные наслоения отмерших клеток эпителия (салициловая кислота);
- размягчающие средства (мазь от псориаза на основе дегтя);
- синтетические аналоги витамина Д (кальципотриол);
- синтетические аналоги витамина А (ретиноиды);
- глюкокортикостероидные (ГКС) гормоны – позволяют лечить все формы псориаза рук;
- комбинированные средства, в состав которых входят ГКС + салициловая кислота (Дипросалик) или ГКС и кальципотриол (Дайвобет);
- кремы и мази с активным цинком;
- лечебные ванны с травами (чистотелом, ромашкой, календулой).
Если симптомы псориаза на руках не уходят, заболевание прогрессирует, приходится назначать общую терапию. Она должна проводиться в условиях стационара:
- капельницы с лекарственными растворами, устраняющими интоксикацию;
- инъекции лекарств, выводящих токсины (Унитиол, сернокислая магнезия);
- десенсибилизирующие (устраняющие аллергию) и успокаивающие средства; больше всего подходят антигистаминные препараты 1-го поколения (Супрастин, Тавегил);
- глюкокортикоиды – прием внутрь или в виде инъекций – оказывают выраженное противовоспалительное и десенсибилизирующее действие, снимают зуд;
- цитостатики – препараты, подавляющие слишком частое деление клеток эпителия;
- иммунодепрессанты – лекарства, подавляющие излишнюю чувствительность иммунной системы.
Лечение язв
Лечение трофических язв должно проводиться комплексными методами: нужно не только устранить местное проявление процесса, но и бороться с причиной заболевания. Для этого используют хирургические и медикаментозные методы. При развитии микробного заражения проводится детоксикационная терапия, которая убирает продукты распада микробных клеток и улучшает состояние больного. Большое значение придается нормализации режима труда и отдыха, ношению специального компрессионного белья. Отзывы о лечении трофических язв говорят об эффективности применения физиотерапевтических процедур.
В многофункциональной клинике «МедикСити» Вам смогут предложить полноценное лечение с помощью современной, уникальной аппаратуры. Поэтому начните свое лечение сейчас. Ведь от того, насколько быстро Вы обратитесь к врачу, зависит не только ваше здоровье, степень Вашего выздоровления, но и Ваша жизнь!
Уникальные методики лечения псориаза на руках
Московская клиника Парамита является лидером в лечении такой сложной формы заболевания, как псориаз на руках. Опытные специалисты, прошедшие всю необходимую подготовку по лечению этой болезни стараются индивидуально подходить к лечению каждого больного, используя наиболее эффективные методы.
- PRP-терапия – метод, который применяется сравнительно недавно, но уже завоевал заслуженную популярность, так как очень эффективен и безопасен; метод заключается в обогащении взятой из вены крови пациента тромбоцитами и введении ее в пораженные места на коже рук;
- аутогемотерапия – метод, проверенный в течение десятилетий: кровь берется из вены больного и вводится ему же внутримышечно; отличный стимулирующий эффект;
- фитотерапия – использование лекарственных растений по современным методикам;
- рефлексотерапия – воздействие различными методами (иглоукалыванием, массажем, прижиганием и т.д.) на определенные точки на теле; воздействие на ту или иную точку рефлекторно отражается на состоянии кожи;
- вакуум-терапия – один из видов рефлексотерапии, когда воздействие на определенные точки и зоны производят при помощи вакуума.
Дерматологи клиники назначают комплексную терапию с учетом возраста, общего состояния больного, наличия у него тех или иных сопутствующих заболеваний, а также характера течения псориаза. В результате такого подхода больной получает необходимое лечение псориаза в Москве без побочных эффектов, которое позволяет ему надолго избавиться от симптомов заболевания.
Чтобы избежать рецидивов необходимо устранить причину заболевания
Подробнее о нашей уникальной методике лечения псориаза
Пациенты вновь и вновь возвращаются в клинику для поддерживающего противорецидивного лечения и годами живут без обострений. В отзывах они отмечают высокий профессионализм и внимательное отношение врачей.
Запишитесь на бесплатный первичный приём
Лечение
После выявления основной причины, которая привела к развитию трофических язв на руках, осуществляют выбор адекватных терапевтических мероприятий. С антибактериальной целью назначают антибиотики — Цефтриаксон, Амоксициллин, Тетрациклин. Для укрепления сосудов и восстановления нарушенного кровотока используют Венарус, Детралекс. При неглубоких / поверхностных язвенных дефектах ля местного применения рекомендовано использование заживляющих мазей. К ним относят Цинковую мазь, Аргосульфан, Солкосерил и Левомеколь.
Хирургическое лечение заключается в иссечении краев язвы, промывании антисептическими препаратами (Бетадин, Фурациллин). При наличии гнойного содержимого устанавливают дренаж.
Стадии псориаза рук
Болезнь протекает в виде чередующихся фаз рецидивов и ремиссий. Течение может быть тяжелым, средней тяжести и легким. Во время обострения заболевание проходит несколько этапов. Псориаз на руках, стадии:
- начальная стадия прогрессирования – появляется псориатическая сыпь, симптомы заболевания быстро нарастают;
- стационарная – новых элементов не появляется, на высыпания не тускнеют и не становятся меньше;
- регрессирующая – сыпь бледнеет, отеки спадают, все признаки обострения исчезают, и постепенно на коже остаются только белые или коричневатые пятна, которые со временем также проходят.
Любая форма болезни при отсутствии адеккватного лечения может осложниться поражением суставов и эритродермией – воспалением обширных участков кожи с выраженным отеком м покраснением.
Стадии развития и симптомы
Тяжелые патологические изменения в организме никогда не появляются внезапно. Трофическая язва развивается постепенно, ей предшествует множество симптомов, которые могут оставаться незамеченными долгое время. Заболевание на самых первых стадиях развития больше похоже на небольшое темное пятно в области щиколотки, голени. Больные объясняют несущественные болевые ощущения усталостью или длительным хождением.
Лечение трофических язв нижних конечностей венозного происхождения важно начинать на первых этапах развития.
- Начальная стадия трофической язвы (предъязва). Первые предпосылки связаны с ощущением жжения и зуда в области икр и голени. Пациент наблюдает уплотнение на ногах, иногда отмечаются ярковыраженные венозные образования, которые заметны невооруженным глазом. Такие симптомы обычно остаются незамеченными, т.к. сильного дискомфорта болезнь не доставляет. С течением времени пораженные участки кожи приобретают красный или багровый оттенок, пятна обычно соединятся в единое целое. Самих язв не наблюдается, но все готово к их образованию.
- Стадия экссудации. Этот этап развития болезни продолжается до 14 дней и характеризуется перифокальным отеком, воспалением и некрозом тканей в центре воспаленного участка. Если пораженный участок ноги характеризовался наличием большого количества лимфатических сосудов, то возможны осложнения: лимфагиит, тромбирование вен. Из раны обычно выделяется жидкость неприятного запаха, что говорит о скоплении микробов. Если заболевание не остановить, то постепенно образуется стойкий отек и инвалидизация.
- Стадия грануляции. В следующие 2-3 недели начинается этап репарации, то есть постепенное очищение раны от некроза, отек спадает.
- Стадия эпителизации. Это поздний этап развития, поверхность покрывается эпителием там, где это возможно. Наиболее сильно пострадавшие участки рубцуются.
Трофическая язва – коварное заболевание, которое длительное время не причиняет больному сильного дискомфорта, из-за чего пациенты обращаются в клинику на запущенном этапе. Заниматься самостоятельной постановкой диагноза и ожидать перехода болезни на новую стадию не стоит. Симптомы для каждого человека могут носить индивидуальный характер, поэтому лучше сразу отправиться на консультацию к врачу.
Как правильно питаться
Питание имеет особое значение, так как влияет на обмен веществ, нарушения которого лежат в основе заболевания. Лечить псориаз без соблюдение диеты бесполезно. Важно: в рационе больного 70% должны составлять продукты растительного происхождения и только 30% — животного. Рекомендуется употреблять:
- любые фрукты и овощи (свежие, отварные, тушеные)кроме запрещенных;
- свежевыжатые соки; особенно полезны соки цитрусовых; лимонный сок можно использовать в качестве заправки для салатов;
- больше чистой воды.
Ограничить употребление (не более нескольких раз в неделю):
- нежирного мяса и рыбы;
- обезжиренного творога и кисломолочных продуктов;
- зерновых;
- некоторых фруктов и ягод: слив, смородины, клюквы, черники.
Исключить из рациона:
- жирное мясо;
- жирные молочные продукты;
- сладости, сдобу;
- овощи из семейства пасленовых: помидоры, баклажаны, перец острый и болгарский;
- все острые, кислые, копченые, жареные, консервированные блюда;
- напитки: сладкую газировку, какао, крепкие кофе, чай, алкоголь.
Лечение псориаза на руках народными средствами
Народные средства широко используются в лечении псориаза на руках. Особенно часто используют для этой цели чистотел. Например, неплохо помогает сыворотка, настоянная на чистотеле.
Необходимо взять стакан измельченной свежей травы чистотела, завернуть в хлопчатобумажную салфетку, завязать, положить в 5-литровую стеклянную банку, залить тремя литрами молочной сыворотки, добавить 200 г сахара, 20 г сметаны и оставить в теплом месте на15 дней: за это время сыворотка перебродит; данную сыворотку следует процедить и принимать по 70 мл утром за 30 минут до еды; хранить в прохладном месте; отлично выводит токсические вещества, очищает организм, активизирует обмен веществ; симптоматика болезни уходит.
Профилактика псориаза на руках
Профилактика заболевания включает в себя соблюдение больным рекомендаций по режиму дня, уходу за кожей и питанию.
Псориаз на руках лучше всего начинать лечить на ранних этапах патологического процесса. Полностью вылечить этот процесс невозможно, так как под воздействием каких-либо факторов может начаться рецидив. Но если периодически проводить поддерживающее лечение, вполне возможна ремиссия в течение длительного времени. Человек при этом живет полной жизнью и не вспоминает о рецидивах.
Причины
Основной причиной развития таких дефектов являются не только заболевания сосудистого характера. Нередко трофические язвы возникают на фоне новообразований, локализованных в подмышечных лимфатических узлах, подключичных и средостенных. Кроме этого, травмы различного характера (колотые, резаные, рубленые, укушенные), инфекционно-воспалительные заболевания (ветряная оспа, глистные инвазии), патологии иммунной системы, системные заболевания соединительной ткани (красная волчанка, васкулиты), сепсис вызывают усугубление кожного синдрома и развитие язвенных дефектов на руках.