Если у ребенка на теле вы обнаружили небольшую припухлость или отек можно думать о следующих состояниях: воспаление, травма, киста. При воспалении припухшая область имеет розовый или красный цвет, на ощупь теплее, чем окружающие ткани, болезненная при дотрагивании. Отек после травмы может быть обычного цвета теплее или прохладнее окружающих тканей, возможно проявление синяка через некоторое время. Иногда при повышенной чувствительности к какому-либо виду пищи, холоду или другим факторам на коже быстро развиваются отечные зоны с четкими границами — такие отеки называются ангионевротическими. Они часто сопровождаются крапивницей (см. Аллергические реакции), что является еще одним указанием на аллергическую природу состояния. Припухлость кожи может быть связана с увеличением лимфатических узлов (см. Увеличение лимфатических узлов). Общий отек конечности или туловища может свидетельствовать об аллергической реакции или заболевании почек.
КОНСУЛЬТАЦИЯ ВРАЧА
Обратитесь к врачу, если припухлость:
- не проходит, растет или возникла без видимой причины
- горячая на ощупь, болезненная
ВНИМАНИЕ!
Если припухлость возникла без видимой причины, обратитесь к врачу. В любом случае лучше перестраховаться.
| ЗАДАЙТЕ СЕБЕ ВОПРОС | ВОЗМОЖНАЯ ПРИЧИНА | ЧТО ПРЕДПРИНЯТЬ |
| На коже имеется одно или несколько болезненных приподнимающихся образований с белым центром? | Фурункулы (воспаление волосяных фолликулов) | Не пытайтесь вскрыть фурункул, сдавливая или прокалывая его, — это может привести к распространению инфекции. Часто промывайте область вокруг фурункула водой с мылом (не сам фурункул!). Когда фурункул вскроется, наложите бактерицидный пластырь. Если улучшения нет или образуются новые фурункулы, обратитесь к детскому врачу (или дерматологу): возможно, потребуется местное лечение и прием антибиотиков. |
| У ребенка на коже несколько безболезненных выступающих образований с грубой поверхностью? | Бородавки | Бородавки вызываются вирусами, часто они проходят без лечения. Бородавки, являющиеся косметическим дефектом, а также те, которые часто травмируются, можно удалить. Проконсультируйтесь с детским врачом (или дерматологом) |
| У ребенка мягкая безболезненная припухлость в паху? Она исчезает при легком надавливании? | Паховая грыжа | Обратитесь к педиатру. При необходимости он направит вас к детскому хирургу |
| У мальчика мягкая безболезненная припухлость мошонки с одной стороны? Одно яичко выглядит значительно больше другого? Отек уменьшается, когда ребенок ложится? | Грыжа; водянка яичка | Запишитесь на прием к педиатру. Он определит, нет ли водянки — врожденного состояния, при котором происходит накопление жидкости в мошонке. Если у ребенка грыжа, педиатр при необходимости направит вас к детскому хирургу |
| У ребенка на коже подошвы выступающее образование? Оно слабоболезненно при ходьбе? | Подошвенная бородавка | Обратитесь за советом к педиатру. При необходимости он порекомендует лечение |
| У ребенка множество припухлостей красного цвета в области голеней? Он отрицает травму? Он недавно перенес какую-либо инфекцию или принимает лекарства? | Узловатая эритема | Сходите на прием к педиатру. При необходимости он назначит обследование и лечение |
| Ребенок жалуется на болезненность и припухлость в области кости? | Инфекция; другое заболевание, требующее диагностики и лечения | Немедленно обратитесь к педиатру. Обеспечьте покой больной конечности. |
ДЛЯ ИНФОРМАЦИИ
Припухлость в области запястья
Иногда у детей под кожей запястья сверху появляются кисты, содержащие жидкость. Это происходит так: синовиальная жидкость — «смазка», имеющаяся внутри сустава, — просачивается через поврежденную капсулу сустава и скапливается в сухожильной оболочке. Чаще всего это случается в области лучезапястного сустава. Возникают при повышенной нагрузке на сустав, например, когда ребенок неправильно держит ручку, много пишет. Как правило, такие кисты безболезненны и не опасны. Они постепенно исчезают без лечения. Однако если киста у ребенка большая, болит или мешает нормальной работе руки, может потребоваться лечение. В последнем случае делают небольшую операцию — удаляют кисту и закрывают «течь». Не занимайтесь самолечением.
Твердое гладкое выступающее образование размером обычно с орех арахиса, непосредственно под кожей. Чаще всего образуется на тыльной поверхности лучезапястного сустава, но бывает также на лодыжке или пальце.
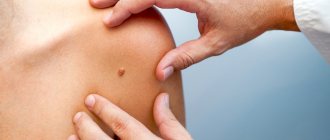
Образования на коже. Что это может быть?
На коже человека часто возникают различного вида образования: ямки, припухлости. В том числе и узелки, разновидность которых тоже богата. Они различны по цвету, форме, а также по причастности к болезни, вследствие которой они появляются на кожном покрове человека. Как же определить, к какой болезни относится тот или иной узелок?
Они встречаются разного размера. Также идет деление узлов на подкожные и те, которые растут непосредственно на самом кожном покрове человека. Итак, рассмотрим наиболее распространенные вариации образований.
Начальная форма образования на коже человека называются бугорки. На вид они плотные. Цвет бугорков варьируется от телесного до красного, иногда даже доходит до черного цвета. Цвет зависит от заболевания человека.
Так как бугорки — это практически начальная стадия образования узлов, дискомфорт они практически не приносят. В основном, они безболезненны, но в некоторых случая при серьезной форме болезненны они доставляют боль при пальпации.
Папулы обычно бывают нескольких видов. Различают подкожные и бугорки непосредственно на самом кожном покрове. Подкожные узлы могут быть безболезненными, но зачастую они причиняют боль и дискомфорт при нажатии.
Доброкачественные наросты:
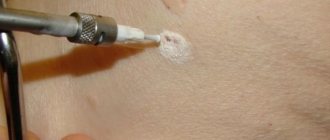
Бородавки
Образования вызываются вирусом папилломы человека в результате иммунных заболеваний или нарушений обмена веществ. Большинство из них – безвредны, опасны только бородавки более 0,5 см, плоские или не имеющие чётких контуров и яйцевидные.
Родинки
Образования, возникшие благодаря излишкам в коже окрашивающего вещества – меланина. Некоторые из них могут преобразовываться в злокачественные новообразования – меланомы. Для этого родинка должна быть похожей на узел, сухой, безволосой или кровоточащей.
Фибромы
Образования, выглядящие как узелок, вросший глубоко в кожу и выступающий из него. Поверхность фибром гладкая и ровная, иногда они переходят в злокачественную опухоль – фибросаркому.
Жировики
Опухоли жирового слоя, не изменяющие цвет кожи. Переносятся безболезненно и легко сдвигаются в сторону пальцем. Образуются на участках тела, бедных жировой тканью: бёдрах, лопатках, на верхней части спины.
Атеромы
Образования, возникающие в результате блокировки протока сальной железы. Болезненные на ощупь, воспаленные атеромы выделяют из себя гнойное содержимое. Возникают в местах повышенного потоотделения.
Гигромы
Кисты, появляющиеся в области суставов и сухожилий. Гигромы не меняют цвета кожи, сильно выступают над уровнем тела. Обычно они безобидны и безболезненны.
Гемангиомы
Образования из клеток капиллярных или венозных сосудов красного и иссиня-чёрного цвета.
Примеры различных видов узелков и узлов
Подкожный
Белые угри также являются разновидностью узелков на кожном покрове. Также образования могут быть свидетельством такой болезни, как базалиома или базальноклеточный рак кожи
.
Рассмотрим немного подробнее заболевания, свидетельством которых может быть рассматриваемый симптом. Белые угри. Довольно распространенная патология дермы. Угри или милиумы представляют собой скопление сального выделения под кожей. Зачастую они не доставляют дискомфорт человеку. Если только дело не касается эстетической стороны вопроса.
Белые угри могут также свидетельствовать о наличии заболеваний желудочно-кишечного тракта. Для лечения милиумов применяется специальная диета, а также применение лекарственных препаратов специального назначения.
При кожных заболеваниях бугорки могут быть не только белого, но и красного цвета. Это может быть свидетельством проявления Акне.
Акне
начинаются с маленького красного бугорка, на верхушке которого с течением времени образуется белая гнойная головка.
Спустя непродолжительный период времени гной выходит, сверху образуется корка. Когда корочка заживает, на месте прыщика образуется келоид.
Также различают липомы, гигромы, атеромы. Рассмотрим каждый тип подробнее.
Липома
Липома или жировик, представляет собой подкожные образования, мягкие на ощупь, подвижные. Жировик может образоваться только в той части тела, где есть жировая ткань.
Гигрома
В отличие от липомы, гигрома представляет собой малоподвижное образование, похожее на опухоль. Гигрома наполнена серозной жидкостью. Образуется она вследствие трав, полученных человеком при падении или ударе. Удаляется опухоль хирургическим путем.
Атерома
Атерома частично сходна с липомой, также образуется в сальном протоке. Атерома — это киста, образующаяся в результате закупоривания сального протока. Размер образования может быть, как с горошину, так и с куриное яйцо.
Как уже говорилось выше, узлы могут быть проявлением такого недуга, как базальноклеточная эпителиома. Это разновидность онкологического заболевания кожи. Если на коже появляются базальноклеточные опухоли, это говорит о том, что заболевание переходит из легкой формы в более тяжелую.
Хотя не во всех случая узелки на коже свидетельствуют о серьезном заболевании, но человек в любом случае должен обратиться к специально обученным для этого людям. Если вас что-то беспокоит, а тем более причиняет боль, вам необходимо без промедления обратиться к специалистам.
Таких специалистов вы можете найти в клинике Доктор Рядом. Всем обратившимся будет оказано внимание, поставлен четкий и правильный диагноз. Естественно, лечение будет соответствующее высшему уровню. Записаться можно по телефону, не выходя из дома.
Васкулиты кожи
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — заболевания полиэтиологические. Наиболее часто наблюдается связь с фокальной инфекцией (стрептококки, стафилококки, микобактерии туберкулеза, дрожжевые грибы, вирусы и др.). Определенное значение имеет повышенная чувствительность к ряду лекарственных веществ, в частности к антибиотикам и сульфаниламидным препаратам. Нередко, несмотря на тщательно собранный анамнез и проведенное обследование, этиологический фактор остается невыясненным. Среди факторов риска при васкулитах следует учитывать: возраст (наиболее уязвимы дети и пожилые люди), переохлаждение, чрезмерную инсоляцию, тяжелые физические и психические нагрузки, травмы, операции, заболевания печени, сахарный диабет, гипертонию. Патогенетическим механизмом развития васкулитов кожи в настоящее время считается образование циркулирующих иммунных комплексов с последующей их фиксацией в эндотелии, хотя окончательно это доказано не для всех заболеваний данной группы.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи; 2) симметричность высыпаний; 3) склонность к отеку, кровоизлияниям и некрозу; 4) первичная локализация на нижних конечностях; 5) эволюционный полиморфизм; 6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока; 7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Острая узловатая эритема — это панникулит, который характеризуется наличием болезненных розовых узлов на разгибательной поверхности нижних конечностей. Сопровождается лихорадкой, недомоганием, диареей, головной болью, конъюнктивитом и кашлем. Среди взрослых узловатая эритема в 5–6 раз чаще встречается у женщин, пиковый возраст — 20–30 лет. В основе заболевания гиперчуствительность к различным антигенам (бактерии, вирусы, грибы, новообразования и заболевания соединительной ткани). Половина случаев является идиопатическими. Диагностика основывается на данных анамнеза и физического осмотра. Необходимо провести полный анализ крови, рентгенограмму легких (выявляется двусторонняя аденопатия в области корней легких), мазок из зева или быстрый тест на стрептококки.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
- Классифицировать заболевание (характерная клиническая картина, анамнез, гистологическое исследование).
- Поиск этиологического фактора, но в 30% случаев его установить не удается (поиск очагов хронической инфекции, микробиологические, иммунологические, аллергологические и другие исследования).
- Оценка общего состояния и определение степени активности заболевания: общий анализ крови и мочи, биохимический анализ крови, коагулограмма, иммунограмма. Степень активности васкулитов: I. Высыпания не обильные, температура тела не выше 37,5, общие явления незначительные, СОЭ не выше 25, С-реактивный белок не более ++, комплемент более 30 ед. II. Высыпания обильные (выходят за пределы голени), температура тела выше 37,5, общие явления — головная боль, слабость, симптомы интоксикации, артралгии; СОЭ выше 25, С-реактивный белок более ++, комплемент менее 30 ед., протеинурия.
- Оценка признаков системности (исследование по показаниям).
- Определение вида и режима лечения в зависимости от степени активности: I ст. — возможно лечение в амбулаторных условиях; II ст. — в стационаре. Во всех случаях обострений васкулитов кожи необходим постельный режим, так как у таких больных обычно резко выражен ортостатизм, который следует соблюдать до перехода в регрессирующую стадию. Рекомендуется диета с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
- Этиологическое лечение. Если есть возможность устранить причинный агент (лекарство, химикаты, инфекции), то быстро следует разрешение кожных очагов и другого лечения не требуется. Но надо помнить, что при санации очагов инфекции может наблюдаться усиление сосудистого процесса.
- Патогенетическое лечение.
- Профилактические мероприятия: диспансеризация, предупреждение провоцирующих факторов (инфекции, переохлаждение, инсоляции, стрессы и др.), рациональное использование лекарственных средств, трудоустройство, лечебная физкультура, санаторно-курортное лечение.
Лечение геморрагического васкулита
- Глюкокортикостероиды (преднизалон до 1,5 мг/кг) — облегчают проявление кожно-суставного синдрома, но не укорачивают заболевание и не предотвращают поражение почек. Назначаются в тяжелых случаях и под прикрытием гепарина, т. к. повышают свертываемость крови.
- Нестероидные противовоспалительные средства (НПВС) в обычных терапевтических дозировках. Выбор конкретного препарата принципиального значения не имеет (индометацин, диклофенак, ацетилсалициловая кислота).
- Антикоагулянты и антиагреганты. Гепарин при распространенном процессе 300–400 ЕД/кг/сутки. Продолжительность курса должна составлять не менее 3–5 недель. Под контролем коагулограммы.
- Лечебный плазмаферез, когда проявления заболевания не устраняются перечисленными средствами.
- Никотиновая кислота в переносимых дозах в/в капельно.
- Не следует применять: антигистаминные препараты (возможно только в самом начале заболевания), препараты кальция, все витамины.
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.); 2) салицилаты; 3) препараты Са; 4) витамины Р, С, антиоксидантный комплекс; 5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин); 6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема); 7) антикоагулянты и антиагреганты; методы детоксикации в/в капельно; 9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней; 10) цитостатики; 11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей; 2) эпителизирующие мази (солкосерил); 3) мази, содержащие глюкокортикоиды, и др.; 4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол); 5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Литература
- Адаскевич В. П., Козин В. М. Кожные и венерические болезни. М.: Мед. лит., 2006, с. 237–245.
- Кулага В. В., Романенко И. М., Афонин С. Л. Аллергические болезни кровеносных сосудов кожи. Луганск: «Эталон-2», 2006. 168 с.
- Беренбейн Б. А., Студницин А. А. и др. Дифференциальная диагностика кожных болезней. М. Медицина, 1989. 672 с.
И. Б. Мерцалова, кандидат медицинских наук РМАПО, Москва
Контактная информация об авторе для переписки
Вульгарные бородавки
Формируются на лице и руках как у детей, так и у взрослых.
Их также называют обычными или простыми бородавками.
Морфологические элементы имеют вид папул.
Они могут иметь различные размеры.
Иногда это мелкие бородавки на лице, диаметр которых не превышает 1-2 мм.
Встречаются и размеры побольше – до 1 см.
При иммунодефицитных состояниях они могут вырастать до впечатляющих размеров.
При осмотре заметно, что поверхностный слой элемента покрыт трещинами.
На ней наблюдается гиперкератоз.
То есть, наслоение ороговевших клеток.
Как итог, простые бородавки имеют твердую поверхность.
По цвету как правило они не отличаются от окружающей кожи.
Хотя в некоторых случаях это могут быть красные бородавки на лице.
В месте их расположения теряется кожный рисунок.
Однако при исчезновении образования рельеф эпидермиса восстанавливается.
Если врач рассматривает под лупой образование на лице, бородавки покрыты черными или коричневыми точками.
Они представляют собой капилляры (мелкие кровеносные сосуды), которые закупорены тромбами.
Данный симптом является патогномоничным.
То есть, он встречается только у бородавок.
Обнаружение данного симптома позволяет дифференцировать их от других кожных образований.
Например, от кератом или опухолей кожи.
Как правило, маленькие бородавки на лице имеют круглую форму.
Если же они достигают больших размеров, то могут приобретать полициклическую форму.
Чаще бородавки бывают одиночными.
Реже они располагаются группами по несколько штук.
При этом никакой системности не наблюдается.
Расположение морфологических элементов кожи хаотичное и несимметричное.
При некачественном удалении бородавки на лице в этой же зоне могут возникнуть новые образования.
Они располагаются вокруг зоны терапевтического воздействия.
Злокачественные наросты:
Лимфомы
Опухоли, образовавшиеся из-за заболеваний лимфатической ткани. Характеризуются увеличением лимфатических узлов. На коже проявляются в виде грибовидного микоза, синдрома Сезари, первичной анапластической формы, лимфоматоидного папулёза.
Миеломы
Образования, возникающие из клеток плазмы крови. Изначально образуются в рёбрах, позвоночнике и костях черепах. Вторичная миеломная болезнь может проявиться на коже.
Карциномы
Раковые образования из эпителиальной ткани. Карциномы быстро растут, метастизируя в клетки и органы. На коже развивается разновидность карциномы – базилиома. Опухоль появляется на шее или на лице, образуя изъязвляющиеся узелки. Базилиома чаще всего не метастизирует, но при развитии разрушает окружающие ткани. Другая разновидность, плоскоклеточная карцинома, образует на коже узелки, трещины, язвы, бляшки и быстро увеличивается, метастизируя. Распространённая причина карциномы – обилие ультрафиолетового излучения.