Беременность – период, когда в организме женщины происходит множество изменений, а еще обостряются хронические заболевания. К таким относится и атопический дерматит. Учитывая то, что это заболевание больше характерно для женщин, во время беременности существует риск его рецидива. Причем вполне возможно, что до этого заболевание никак не проявлялось.
Почему при беременности развивается атопический дерматит
Диагноз «атопический дерматит» характерен не только для беременных. С ним может столкнуться любой человек, но чаще болезнь проявляется еще в детском возрасте. Причиной выступает наследственность – если хотя бы один из родителей атопик, то риск столкнуться с дерматитом у ребенка возрастает. Первые признаки болезни могут проявиться и во взрослом возрасте.
Атопический дерматит у беременных часто возникает впервые. До этого женщина могла не сталкиваться с таким заболеванием. Причина связана с усилением выработки кортизола – гормона, который играет важную роль в развитии плода, а еще отвечает за формирование аллергических реакций.
Обострение также обусловлено снижением иммунитета, необходимым для того, чтобы организм матери не отторгал плод. Этим и объясняется развитие атопического дерматита при беременности. Особенно высок риск, если у женщины еще до зачатия был такой диагноз или склонность к аллергии. К провоцирующим факторам также относятся:
- чрезмерная психоэмоциональная нагрузка;
- употребление аллергенных продуктов;
- неблагоприятные условия экологии;
- хронические заболевания пищеварительной системы;
- эндокринные нарушения;
- гормональные изменения в организме беременных.
Как проявляется атопический дерматит и как его выявляют?
Атопический дерматит — это хроническое, часто рецидивирующее воспалительное заболевание кожи.
Существуют 3 типа воспаления при АтД, которые могут сосуществовать у одного пациента.
- Острое — эритематозные папулы и пятна, которые сочетаются с расчесами, эрозиями и серозным отделяемым.
- Подострое — эритематозные, экскориированные и шелушащиеся папулы.
- Хроническое — утолщение и усиление кожного рисунка, экскориации, фиброзные папулы.
Классическая классификация атопического дерматита основана на трех возрастных группах.
Младенческая форма — развивается у грудничка в возрасте до 2 лет (чаще всего первые проявления возникают в возрасте 5–6 месяцев).
У 70% детей преобладает мокнущая форма с ярко выраженным воспалением. У 30% детей, страдающих АтД, регистрируются участки воспаления с образованием чешуек и воспалительных корочек (без мокнутия).
Типичной локализацией элементов в этом возрасте являются кожа щек, лба, волосистой части головы, шеи, груди, локтей и коленей. Иногда поражается кожа всего тела, за исключением зоны в области ношения подгузника, т.к. там наблюдается повышенная влажность за счет окклюзивного действия подгузника.
Детская форма — встречается в возрасте 2–12 лет и следует за младенческой формой.
При данной форме чаще регистрируются участки без мокнутия, но с ярко выраженным воспалением, на фоне которого визуализируются папулы с чешуйками.
Стоит отметить, что чем старше ребенок, тем более выражена сухость кожи и тем чаще наблюдается более подчеркнутый рисунок.
Типичная локализация, характерная для детской формы, — это кожа конечностей, области запястий, предплечий, сгибов, а также в зоне складок и даже стоп.
Взрослая или подростковая форма — встречается у людей с 12 лет и старше.
Для этой формы характерна выраженная лихенизация на фоне участков гиперпигментации и синюшных очагов. Чаще всего элементы локализуются на коже лица, заушной области, верхней половине туловища и на локтевых и коленных сгибах.
Важно отметить, что для каждой формы атопического дерматита характерен такой симптом, как зуд.
Выраженность кожного зуда, а также частота обострений, площадь поражения, морфологическая картина определяют степень тяжести течения атопического дерматита.
Выделяют легкую степень тяжести, при которой наблюдается поражение кожного покрова меньше 10%, слабый зуд и слабовыраженная эритема кожи, а также частота обострений обычно не превышает двух раз в год.
Среднетяжелая степень тяжести имеет более распространенный характер поражения (10–50% кожного покрова), умеренный зуд без нарушения ночного сна, а частота обострений составляет 3–4 раза в год с короткими ремиссиями.
Тяжелое течение атопического дерматита включает в себя постоянный сильный зуд, нарушающий ночной сон, диффузный характер поражения более 50 % кожи, а также практически непрерывное рецидивирующее течение.
Как проявляется болезнь при беременности
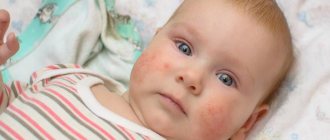
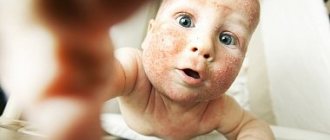
Заболевание довольно легко распознать по сильному зуду и красным высыпаниями, которые появляются на животе, коленях, локтях, в области груди и шеи. При активном течении сыпь выглядит как мелкие пузырьки с жидким содержимым. Когда они лопаются, на коже возникают участки мокнутия, которые затем подсыхают и шелушатся.
Из-за расчесывания кожа утолщается и грубеет. Это явление называют лихенификацией. Влияние на плод атопического дерматита при беременности минимально. Болезнь больше дискомфорта приносит самой женщине, не мешая развитию ребенка. Последствия могут возникнуть уже после рождения, поскольку склонность к атопии передается по наследству. У ребенка она может проявиться не только в форме дерматита, но и в виде бронхиальной астмы или поллиноза.
Что такое атопия?
Содержание статьи
Атопия — это ненормальная реакция организма на аллерген, приводящая к перепроизводству антител IgE, ответственных за аллергическую реакцию. Атопический дерматит относится к группе атопических заболеваний, как и бронхиальная астма, крапивница и сенная лихорадка.
Пациенты, склонные к атопии, обычно имеют несколько аллергических заболеваний одновременно. Организм человека, страдающего AD, реагирует на очень низкие дозы аллергена (молекулы, которые могут вызвать иммунную реакцию) в окружающей среде. Болезнь может быть вызвана многими факторами, которые нас окружают: пылевыми клещами, пыльцой с цветов, животных и пищи.
Формы и стадии атопического дерматита
Критическими периодами беременности считаются I и III триместр. В этот период атопический дерматит может протекать в тяжелой форме. В остальных случаях все обходится легким течением.
Лечение атопического дерматита при беременности зависит от степени тяжести:
- Легкая форма. Высыпания слабо выражены, сопровождаются отечностью, имеют розоватый оттенок. Шелушения не наблюдается, периодически возникает кожный зуд.
- Средняя форма. Все симптомы усиливаются, сыпь распространяется по всему телу: на лицо, спину, живот, внутреннюю поверхность бедер. Еще один характерный признак – потемнение кожи вокруг глаз.
- Тяжелая форма. Из-за сильного зуда есть вероятность нервных срывов и проблем со сном. Кожа в месте высыпаний становится припухшей, шелушится, покрывается эрозиями и гнойничками.
Что же необходимо начать делать после постановки диагноза?
- Нормализовать влажность и температуру в помещении, где живет ребенок с атопическим дерматитом (кожа не любит сухость и морозы, а также жару, поэтому влажность воздуха должна быть 50–70% по гигрометру, а температура — 18–21 °С).
- В качестве тканей для одежды, постельного белья и др. рекомендовано выбирать хлопок и муслин. Натуральная шесть, синтетика и другие материалы могут вызывать обострение АтД.
- Заменить всю бытовую химию, на «НЕ химию». Обращать внимание именно на состав средств, а не на надписи (гипоаллергенно, разрешено детям и пр). Порошки, средства для мытья посуды и пр. должны быть БЕЗ химии и других нежелательных компонентов.
- Использовать правильные средства для ухода. Средства для купания и увлажняющие средства для тела также должны быть специализированными, предназначенными специально для атопичной кожи.
- Установить наличие либо отсутствие связи обострений атопического дерматита и пищевых аллергических реакций. Для этого рекомендовано вести дневник диеты, а также отслеживать контактные аллергены, т.к. иногда высыпания у грудничков и детей раннего возраста на коже щек ассоциированы с тем, что они размазывают еду по лицу. В данном случае продукт вызывает обострение за счет контакта, а не потому что у ребенка имеется на него пищевая аллергическая реакция.
Даже при малейшем подозрении на связь обострения атопического дерматита с аллергическими проявлениями необходимо посетить врача-аллерголога. Только он может опровергнуть или подтвердить ваши опасения и порекомендовать скорректировать диету ребенка.
Важно отметить, что атопический дерматит не всегда связан с питанием (а по статистическим данным, лишь у 30% детей страдающих атопическим дерматитом есть связь с пищевой аллергией), поэтому строгие ограничивающие диеты чаще всего являются необоснованными и не приводят к ремиссии и устранению симптомов.
Тактика лечения определяется лечащим врачом и зависит от степени тяжести заболевания. Стоит учитывать, что при атопическом дерматите существует поддерживающая терапия, а также терапия обострения.
⠀
При легком течении заболевания терапия включает в себя уход за кожей увлажняющими средствами, купание с мягкими моющими средствами и избегание триггерных факторов. Такая терапия называется базисной, и чаще всего ее достаточно, чтобы уменьшить воспаление и достичь ремиссии.
Увлажняющие средства для атопичной кожи называются эмолентами. Они являются неотъемлемой, обязательной частью ухода при атопическом дерматите любого течения в любом возрасте — как у грудничков, так и у подросших детей и взрослых.
ЭМОЛЕНТЫ — это группа препаратов, которые оказывают эффективное увлажняющее и регенерирующее действие на кожу за счет наличия в составе жиров и жироподобных веществ. Эмоленты не являются лекарством — это лечебная косметика, которая обладает:
- увлажняющим и смягчающим действием;
- противозудным действием;
- регенерирующими способностями;
- восстанавливающим микробиом кожи и кожный барьер действием.
⠀
При лечении АтД увлажняющие средства применяются для:
- поддержания барьерной функции кожи;
- клинических улучшений за счет снижения выраженности признаков и симптомов;
- подавления воспаления;
- профилактики обострений;
- стероид-сберегающего эффекта.
При среднетяжелом течении к базисной терапии добавляются противовоспалительные средства. Используются наружные гормональные средства слабого действия 1–2 раза в день или поддерживающая терапия топическими ингибиторами кальциневрина 1–2 раза в день.
Тяжелое течение чаще всего лечат в условиях стационара, с использованием фототерапии, системных иммунодепрессантов и ингибиторов интерлейкина.
Резюме: если ребенку диагностировали атопический дерматит, самое главное — начать правильно ухаживать за кожей с применением эмолентов и специализированных средств для купания, наладить влажность и температуру воздуха и постараться найти триггерный фактор, влияющий на обострение.
Не занимайтесь самодиагностикой и самолечением, не пытайтесь сажать ребенка на диету. При первых симптомах необходимо обратиться к врачу для установки верного диагноза и подбора качественной терапии!
Правильное и безопасное лечение
Лечение атопического дерматита у беременных часто затруднено ввиду запрета на применение лекарственных препаратов. Даже многие мази, которые без последствий могут применяться у взрослых, во время беременности бывают запрещены. Но в клинике «ПсорМак» применяется абсолютно безвредная и безопасная мазь. В ее составе только натуральные компоненты, без гормонов, которые могут оказывать влияние на плод.
Что делать при обострении атопического дерматита при беременности, знают только опытные врачи. В этот период особенно важно не заниматься самолечением, поскольку от здоровья женщины зависит и здоровье ребенка. В клинике «ПсорМак» разработана схема лечения, учитывающая все особенности и риски, возникающие при беременности. Вы можете записаться на прием, заполнив форму на сайте, или позвоним нам по телефонам, +7 (800) 500-49-16.
Как же диагностировать атопический дерматит и, самое главное, как его лечить?
К сожалению, в диагностике АтД нет специфических гистологических признаков, характерных лабораторных данных или специальных кожных тестов, которые позволяют однозначно отличить его от аллергических реакций и других заболеваний. ⠀
С первыми появлениями кожной сыпи рекомендовано обращаться к врачу, педиатру или дерматологу.
Врач, в свою очередь, соберет анамнез, наличие факторов риска развития, выяснит генетическую предрасположенность и, конечно же, полностью осмотрит ребенка.
Существуют критерии, при наличии которых диагноз устанавливается клинически:
- зуд;
- типичная морфология и возрастные особенности локализации у грудничка, ребенка или взрослого;
- хроническое рецидивирующее течение;
- личная или семейная история атопии (астма, аллергический ринит, атопический дерматит).
После установки диагноза главной целью врача и пациента будет удлинить ремиссию и уменьшить частоту обострений, т.к. атопический дерматит — хроническое заболевание, и оно может длится годами. Но, по статистике, при правильном уходе и лечении АтД разрешается к 3–4 годам.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
1. Нажмите кнопочку, которую Вы видите ниже —
Записаться на прием
2. Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист смог до Вас дозвониться. После заполнения нажмите на кнопочку «Отправить».
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
Каковы симптомы атопического дерматита (AD)?
Наиболее распространенным симптомом атопического дерматита является экзема, воспаление, которое проявляется в виде папул на покрасневшей коже. Повреждения кожи обычно появляются группами и выстраиваются в неправильные формы.
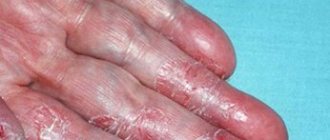
В результате царапин появляются повреждения кожи. Хронические поражения приводят к лихенизации (утолщению) кожи и ее гиперкератозу, то есть ихтиозу (кератоз пиларис, ихтиоз). В очень тяжелых условиях может возникнуть эритродемия, то есть общее воспаление кожи, увеличение лимфатических узлов и повышение температуры.
В зависимости от возраста пациента течение заболевания можно разделить на три фазы: детская, подростковая, взрослая. Локализация изменений отличается время от времени. У детей симптомы атопического дерматита часто видны на щеках и лбу, в то время как у взрослых он в основном виден в изгибах нижних и верхних конечностей. Кроме того, у взрослых могут развиться другие симптомы AD, такие как беловатая перхоть, которая не встречается у детей.
Атопические пластыри (АТФ)
Атопические пластыри — это тип эпидермальных пластырей, с помощью которых специально приготовленные аллергены наносятся на нетравмированную кожу спины пациента и заклеиваются. Они используются, чтобы обнаружить отсроченные аллергенные реакции, которые не могут быть обнаружены кожными пробами укола.
Атопические пластыри являются очень хорошим дополнением к диагностике АД с веществами, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания.
Атопические пластыри
Атопия — болезнь не только организма
Атопический дерматит — это заболевание, которое может оказать негативное влияние на психику пациента. Дети и подростки, которым поставлен диагноз AD, чаще всего имеют проблемы с принятием в своей среде. Трудно объяснить своим сверстникам, откуда берутся красные пятна и шрамы после обострения заболевания.
К счастью, только около у 30% больных симптомы сохраняются в зрелом возрасте. В оставшиеся 70% симптомы полностью исчезают или проявляются в более мягкой форме, которую пациент может контролировать с помощью хорошего дерматолога.
Аппликация для кожи с тестом питания SAFT
SAFT — это метод тестирования пищевой аллергии, который в основном используется для маленьких детей. Методика включает в себя употребление пищи, которая, как подозревается, вызывает аллергию у ребенка, и отслеживание симптомов.
Если во время применения возникает эритема, зуд и отек кожи, это указывает на положительный результат, то есть аллергию. Чаще всего такой тест проводят на аллергенных фруктах, овощах, молоке, куриных яйцах и орехах.
Определение общей концентрации IgE-антител
Самый простой тестом, выполняемый при диагностике AD, — определение общей концентрации IgE-антител в крови. Эта концентрация указывается в МЕ, а стандарт составляет 100 МЕ/мл. У пациентов с атопией общая концентрация антител IgE увеличивается на 80%. Часто существует связь между концентрацией IgE, превышающей норму в 10 раз, и клиническим состоянием кожи пациента. Чем выше концентрация антител, тем хуже и тяжелее изменения кожи.
Поэтому пациентов с атопическим дерматитом можно разделить на две группы: те, у кого повышенный уровень антител, и те, у кого нормальный уровень антител (около 20% пациентов).
- В первом случае мы говорим о внешнем атопическом дерматите (внешний атопический дерматит — EAD), потому что симптомы вызваны аллергенами, поступающими из окружающей среды.
- Реже мы имеем дело с внутренним AD (внутренний атопический дерматит — IAD), где симптомы появляются по неиммунным причинам, например, дефект кожи или неспецифический воспалительный ответ. Это означает, что результат IgE в пределах нормы не обязательно исключает атопический дерматит.
Введение
Существуют зудящие высыпания, характерные для беременности и послеродового периода. В 1983 году Holmes и Black предложили классификацию заболеваний кожи при беременности, в которую вошли пемфигоид беременных, полиморфный дерматоз беременных, почесуха беременных и зудящий фолликулит беременных. В 1998 году Shornick предложила добавить к этому перечню холестаз беременных.
Последняя классификация была предложена Ambros-Rudolph с соавторами в 2006 году на основе большого ретроспективного исследования 505 пациентов, и включает в себя четыре дерматоза: пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных (включающий пруриго беременных и зудящий фолликулит беременных) и внутрипеченочный холестаз беременных.
Основной причиной изменений кожи во время беременности считают изменения в иммунной системе беременной. Для предотвращения отторжения плода развивается дисбаланс между клеточным и гуморальным звеном иммунитета. Преобладает продукция цитокинов Т-хелперами 2 типа (Th2) над Th1, наблюдается повышение гуморального иммунитета и задержка роста клеточного иммунитета. Предполагают влияние изменения уровня материнских гормонов, т.к. многие кожные заболевания развиваются в течение третьего триместра. Эта статья посвящена кожным заболеваниям, характерным для беременности, с акцентом на клинические проявления, возможные осложнения для плода, патогенез, диагностику и лечение.
Обсуждение
Пемфигоид беременных (PG)
Пемфигоид беременных , ранее известный как герпес беременных, является самым редким из кожных нарушений при беременности, с частотой 1: 2000 до 1: 60000. PG изначально проявляется в виде папул и бляшек, трансформирующихся в везикулобуллезные элементы. Для PG характерно появление высыпаний в области пупка с распространением на грудь, спину и конечности. Могут вовлекаться ладони и подошвы, но как правило, не лицо, а слизистые оболочки. Высыпания развиваются чаще всего в третьем триместре. Дерматоз существует в течение всей беременности и у 75% пациентов обострение происходит при родах. PG обычно проходит спонтанно в течение нескольких месяцев после родов. Как правило, наблюдается рецидив дерматоза в течение последующих беременностей с более ранним появлением дерматоза и большей тяжестью по сравнению с предыдущей беременностью. Имеются также сообщения об обострениях во время менструации или при использовании оральных контрацептивов. Существует увеличение случаев недоношенности, особенно при более тяжелом течении, образовании пузырей и при начале дерматоза до третьего триместра.
Приблизительно у 10% детей развивается временная, буллезная сыпь в связи с передачей антител через плаценту. PG представляет собой аутоиммунное заболевание, при котором имеются антитела против области NC16A коллагена XVII (BPAG2, BP180), который присутствует в амниотической, плацентарный, и пупочной ткани, в дополнение к базальной мембране кожи. Антитела активируют каскад комплемента с воспалением и образованием пузырей.
Выявляются антитела IgG4. Женщины с этим расстройством имеют высокий риск аутоиммунных заболеваний, особенно болезни Грейвса. Наблюдается ассоциация с HLA-DR3 и HLA-DR4. Гистологически буллезный PG характеризуется кожным отеком и периваскулярным воспалением с лимфоцитами, гистиоцитами и эозинофилами. Субэпидермальные пузыри наблюдаются при везикулобуллезных поражениях с преобладанием эозинофильных инфильтратов.
Прямая иммунофлюоресценция показывает линейное отложение комплемента 3 (C3) вдоль зоны базальной мембраны у всех пациентов. Некоторые пациенты также имеют отложения IgG вдоль базальной мембраны. Иммуноферментный анализ (ИФА) позволяет обнаружить специфические антитела против коллагена XVII, что коррелирует с активностью заболевания и может использоваться в качестве контроля за эффективностью лечения. Лечение PG должно быть направлено на уменьшение зуда и образования пузырей. В легких случаях эффективны топические кортикостероиды и антигистаминные препараты. При тяжелом течении буллезного PG целесообразно использовать системные кортикостероиды. Доза может быть снижена после достижения адекватного контроля, однако, ее часто не снижают из-за высокого риска обострения. Использование системных кортикостероидов не приводит к увеличению риска для плода.
Полиморфный дерматоз беременных (PEP)
PEP является доброкачественным, зудящим воспалительным заболеванием с частотой 1 на 160 беременностей. Он обычно наблюдается в конце третьего триместра или непосредственно после родов при первой беременности с возрастанием риска при многоплодной беременности и быстром увеличении веса. Уртикарные папулы и бляшки появляются сначала на животе, и в отличие от PG, не поражают область пупка. Сыпь обычно распространяется на бедра и ягодицы, и редко можно иметь генерализованный характер. Могут развиваться пузырьки диаметром 1-2мм, но в отличие от PG пузыри не наблюдаются. Высыпания с четкими границами, регрессируют спонтанно в течение 4-6 недель без связи с лечением.
Опасности для плода PEP не представляет. Гистологическая картина сходна с PG. В начале PEP наблюдаются поверхностные до средних слоев кожи периваскулярные инфильтраты из лимфоцитов, гистиоцитов и эозинофилов с отеком дермы. Поздние стадии PEP характеризуются эпидермальным спонгиозом. В отличие от PG иммунофлуоресцентный анализ отрицательный. Лечение PEP базируется на облегчении симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Атопический дерматит беременных (AEP)
АЕР является наиболее распространенным заболеванием кожи у беременных, на который приходится почти 50% случаев всех дерматозов. Он также назывался другими именами, включая почесуху беременных, пруриго беременных, папулезный дерматит Спенглера беременных, зудящий фолликулит беременных и экзема беременных. AEP это доброкачественное заболевание, характеризующееся зудящей экзематозной или папулезной сыпью. Развивается до третьего триместра в отличие от других дерматозов беременных. Две трети случаев AEP характеризуются экзематозными изменениями кожи с локализацией в атопических областях тела, таких как шея и сгибательные поверхности конечностей. Остальные случаи характеризуются папулезной сыпью в области живота и конечностей. Поражения обычно хорошо поддаются лечению и спонтанно разрешаются после родов. Однако, AEP, скорее всего, повторится при последующих беременностях. На плод дерматоз существенно не влияет, но имеется повышенный риск развития атопического дерматита у младенца.
Считается, что развитие АЕР инициируется связанной с беременностью иммунной перестройкой организма. При этом имеет место сдвиг в сторону гуморального иммунитета с повышенной активацией Th2. У беременных с AEP имеется предрасположенность к атопическому дерматиту, но у 80% таких беременных эти изменения кожи развиваются в первый раз во время беременности. Часто прослеживается семейный анамнез с атопическим дерматитом у родственников.
AEP обычно диагноз исключения, т.к. диагностическое тестирование является неспецифическим. Уровни сыворотки IgE повышен у 20-70% больных. Дифференцируют АЕР с ICP, чесоткой и лекарственной аллергией. Основой лечения являются топические кортикостероиды. В тяжелых случаях может быть использован короткий курс системных кортикостероидов и антигистаминные препараты. Также может быть применена фототерапия.
Внутрипеченочный холестаз беременных (ICP)
ICP, известный ранее как акушерский холестаз, холестаз беременных и желтуха беременных, является обратимым холестазом, что, вероятно, связано с гормональной перестройкой в конце беременности у предрасположенных женщин. ICP характеризуется зудом с острым началом, который часто начинается на ладонях и подошвах, а затем генерализуется. На коже имеются в основном вторичные поражения, такие как экскориации, но могут быть и папулы. В 10% развивается желтуха вследствие сопутствующего внепеченочного холестаза. После родов зуд проходит в течение нескольких недель. Существует риск рецидива при последующих беременностях и при использовании оральных контрацептивов.
Диагностика ICP важна, т.к. может быть связана с серьезными последствиями. Возможные осложнения плода включают преждевременные роды, внутриутробный дистресс плода и внутриутробную гибель плода. Частота осложнений у плода коррелирует с общим уровнем желчных кислот в сыворотке крови матери. В случаях тяжелого ICP, осложненного желтухой, существует риск кровотечений у матери или плода в связи с нарушением всасывания витамина К. Сильный зуд при ICP связан с повышенным уровнем желчных кислот в крови, вызванным нарушением секреции, многофакторным процессом в результате генетических нарушений, влиянием факторов окружающей среды и эндогенных гормонов. Отмечается высокая частота ICP при многоплодной беременности. ICP диагностируется на основе обнаружения повышенного уровня желчных кислот. Гипербилирубинемия отмечается только в самых тяжелых случаях, около 10-20%, и печеночные пробы могут быть нормальным у 30%. Гистология является неспецифической и иммунофлюоресценция бывает отрицательной.
Лечение направлено на нормализацию уровня желчных кислот в сыворотке крови с целью уменьшить риск для плода и на контроль симптомов у матери. Рекомендуется лечение урсодезоксихолевой кислотой (УДХК). Могут использоваться другие препараты, уменьшающие зуд, такие как антигистаминные препараты, S-аденозил-L-метионин, дексаметазон. Анионообменные смолы, такие как холестирамин, могут вызвать дефицит витамина К независимо от наличия ICP, и, следовательно, их следует избегать.
Заключение
Четыре кожных заболевания, характерные для беременности, пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных, и холестаз беременных можно отличить по клинической картине, гистопатологии, патогенезу и риску осложнений у плода. Только пузырчатка беременных и внутрипеченочный холестаз беременных связаны с существенным риском для плода. Поскольку для всех этих дерматозов характерен зуд, необходима тщательная оценка любой беременности, сопровождающейся зудом. Обязательно адекватное лечение беременной и предотвращение любого потенциального риска для плода.
Кожные пробы (STP)
В тестах на кожные пробы проводится тест на определенный аллерген. Этот тест основан на факте, что антитела IgE присутствуют на поверхности клеток иммунной системы. Цель теста — привести такие клетки в контакт с аллергеном.
Раствор, содержащий аллерген, наносится на кожу пациента, а затем ее прокалывают с помощью специального ланцета. Обычно во время такого теста одновременно тестируют несколько веществ, например, пыль, волосы или пыльцу.
Кожные пробы
Этот тест ничем не отличается от теста, определяющего аллергию на какое-либо вещество. Поэтому наличие положительной аллергической реакции не означает автоматически атопический дерматит. В дополнение к аллергенной реакции, должны появиться и другие симптомы, такие как сухость и зуд кожи. Кроме того, отрицательный результат теста не означает, что заболевание не является AD; это только означает, что данный набор веществ не вызывает аллергических реакций.