Формы и осложнения атопического дерматита
В зависимости от возраста высыпания атопического дерматита могут выглядеть по-разному. Выделяются младенческая, детская и взрослая формы заболевания. Кроме того, в настоящее время выделяют две формы атопического дерматита в зависимости от наличия атопии – атопическую и неатопическую.
При атопической форме имеется связь обострений с пищей, аллергенами домашней пыли, реже пыльцы. Часто присутствуют и другие атопические заболевания: бронхиальная астма, аллергический ринит — как у самого пациента, так и у его близких родственников.
Предполагается существование и других форм атопического дерматита, так как у разных пациентов заболевание может иметь разный набор признаков и протекать по-разному. Однако четких маркеров, позволяющих судить, по какому сценарию будет протекать заболевание в конкретном случае, пока не выявлено.
Атопический дерматит может осложниться присоединением инфекции – бактериальной, грибковой или вирусной. Если картина высыпаний поменялась, беспокоит общее состояние (повышение температуры, вялость, головная боль и т.д.), необходимо обратиться к врачу.
Лекарственная терапия
Системная
Для общей терапии (приема внутрь), в зависимости от заболевания кожи, могут применяться:
- Противоинфекционные средства: антибиотики, противовирусные и антигрибковые препараты.
- Противовоспалительные средства: гормональные (глюкокортикостероиды), антигистаминные препараты и препараты кальция.
- Витамины.
Местная или наружная
Для наружной терапии применяются различные лекарственные формы, такие как мази и кремы от дерматита, примочки, присыпки, болтушки, аэрозоли, шампуни и гели.
Так как средство для наружной терапии непосредственно соприкасается с пораженной кожей, современная медицина предъявляет к нему повышенные требования. Оно должно:
- обладать противовоспалительным и успокаивающим кожу действием;
- снимать отек и зуд;
- уничтожать очаги инфекций (обладать противомикробным и противогрибковым действиями);
- смягчать сухие участки кожи и подсушивать влажные высыпания;
- быть безопасным и подходить для детей.
Средства наружной терапии можно условно разделить на две большие группы:
- мази и кремы на основе гормонов (глюкокортикостероидов);
- негормональные препараты.
Причины возникновения заболевания
Не существует какой-то одной причины развития атопического дерматита. Возникновению заболевания способствует целый комплекс условий: генетических особенностей и факторов внешней среды. К ним относят нарушение защитной функции кожи (она становится более уязвимой к воздействию моющих средств или других раздражающих факторов), особенности иммунной системы, климатические условия (температура, влажность, пыль, табачный дым и другие примеси во внешней среде). Изучается возможное воздействие микробиома.
Местные глюкокортикостероиды
Глюкокортикостероиды обладают высокой противовоспалительной активностью, но одновременно с этим и широчайшим списком побочных действий:
- развитие атрофии кожи;
- появление растяжек, угрей;
- подавление нормальной флоры кожи и риск вторичной инфекции;
- депигментация.
Кроме того, гормональные средства могут вызывать так называемый «синдром отмены», при котором состояние кожи больного быстро ухудшается после завершения курса лечения.
У детей раннего возраста наружные гормональные препараты, как правило, назначаются в случае тяжелых форм поражения кожи и не на всех участках кожи.
Лечение атопического дерматита
Особенностью лечения атопического дерматита является ступенчатый подход от более простых методов наружной терапии и ухода за кожей до сложных инновационных методик.
Средства и методы лечения атопического дерматита
При лечении атопического дерматита применяются:
- Cмягчающие и увлажняющие кремы и мази являются основой лечения атопического дерматита. Эти средства позволяют поддерживать кожу увлажненной и мягкой.
- Стероидные кремы и мази наносятся на кожу и помогают избавиться от покраснения и зуда. В тяжелых случаях могут потребоваться стероиды в таблетках или уколах, но ваш врач сделает курс лечения максимально коротким, поскольку высокая эффективность инъекций сочетается с большим риском побочных эффектов.
- Лекарства, влияющие на иммунную систему, обладают высокой эффективностью, но имеют побочные эффекты и могут быть назначены в случае, если более безопасные методы лечения не привели к желаемому результату.
- Антигистаминные средства могут быть использованы у пациентов, отмечающих снижение зуда.
- Для повышения эффективности терапии возможно проведение влажных обертываний (Wet Dressing, Wet Wrap Therapy).
Влажные обертывания (Wet Dressing, Wet Wrap Therapy)
Лечение с помощью Wet Wrap Therapy помогает быстро очистить кожу от высыпаний и может использоваться как в условиях медицинского учреждения или стационара, так и дома. Эффект связан с улучшением проникновения используемого лекарства, более глубоким и продолжительным увлажнением, уменьшением потери кожей воды. Повязки обеспечивают защиту от расчесывания, приводящего к формированию цикла зуд – расчесы, не давая возникать царапинам, еще больше усиливающим зуд, благодаря чему лучше проходит заживление кожи. Охлаждение поверхности воспаленной кожи за счет испарения воды с повязок помогает уменьшить воспаление, зуд и болезненность.
При тяжелой экземе влажные обертывания назначаются в медицинском учреждении. Они могут применяться и дома для поддержания хорошего состояния или при первых признаках ухудшения и позволяют уменьшить необходимость обращения за медицинской помощью и вероятность госпитализации.
Существуют различные модификации Wet Wrap Therapy, суть метода состоит в использовании наружных лекарственных средств (эмолиентов или стероидов) под два слоя повязок. Нижний слой теплый и влажный, поверх которого делается второй — сухой слой. Для повязки можно использовать обычный бинт, специальные трубчатые бинты или специальную одежду. Нижний слой необходимо периодически увлажнять обычной теплой водой, не допуская его высыхания. Использование топических стероидов под влажную повязку позволяет увеличить эффективность лечения. Процедура может проводиться 1-2 раза в день, ежедневно, в период обострения. С уменьшением обострения процедуру можно делать реже, проводя 1-2 раза в неделю в период ремиссии. При хорошей переносимости повязку с лекарством можно оставить на ночь, не забывая периодически увлажнять нижний слой ткани.
Процедура занимает достаточно длительное время, и на первых этапах (особенно у пациентов с тяжелым поражением кожи) может потребовать участия медицинского персонала. После проведения обучения и улучшения состояния процедуры можно продолжать дома.
Медицине известно около 2 000 различных заболеваний кожи, которые объединены общим медицинским термином — дерматозы. Среди них наиболее часто встречаются псориаз и атопический дерматит. Разобраться в этих распространенных
кожных заболеваниях и узнать самые эффективные методики лечения помогутруководитель клиники дерматовенерологии и аллергологии-иммунологии Европейского Медицинского Центра, к.м.н., врач высшей категории Ева Печатникова идерматовенеролог, хирург, к.м.н., руководитель отделения фототерапииЕвропейского Медицинского Центра Дмитрий Серов.
Атопический дерматит и псориаз: больше сходств или различий?
Несмотря на то, что псориаз и атопический дерматит относятся к одной группе заболеваний (дерматоз), — это совершенно разные кожные проблемы. Атопический дерматит относится к группе аллергических заболеваний, как правило, наследственно обусловленных. Полипозный риносинусит, бронхиальная астма, поллиноз (аллергия на пыльцу) – все это сходные атопическому дерматиту болезни. У псориаза же совершенно иной патогенез, который нередко вызывает воспалительные процессы в суставах, почках и других органах и тканях. Таким образом, у указанных кожных проблем разная клиническая картина. При этом они могут сочетаться, то есть у одного пациента может быть и атопический дерматит, и псориаз.
Единственное, что сходно между данными заболеваниями – это заметная роль цитокинов.
Цитокины – это провоспалительные белки, которые секретируются иммунными клетками (Т-лимфоцитами, В-лимфоцитами, моноцитами, макрофагами и др.). Существует несколько групп этих белковых образований, но общим свойством всех цитокинов является влияние на иммунные клетки, стимулирование их развития и передача информации от клетки к клетке. Другими словами, цитокины – это регуляторы иммунных реакций организма. В случае нарушения координации действий между клетками иммунитета цитокины провоцируют процессы, которые усиливают высыпания как при атопическом дерматите, так и при псориазе.
Как проявляются атопический дерматит и псориаз?
Псориазом страдают около 3-7% населения планеты. Данная болезнь не имеет возрастных рамок, но чаще всего диагностируется у пациентов 29-36 лет. Как правило, псориаз проявляется в виде розовых шелушащихся пятен в области локтей и коленей, а также на волосистой части головы. Иногда дефекты появляются на ногтях. В запущенной форме заболевания все тело может быть покрыто розовыми зудящими бляшками.
Основными проявлениями атопического дерматита (или нейродермита)являются кожные высыпания, чаще всего в местах крупных складок, лица и шеи. Главным отличительным признаком этого заболевания является зуд. Как правило, нейродермит проявляет себя в детском возрасте, а затем переходит в хроническую стадию и сопровождает человека на протяжении всей жизни.
Чем опасны эти заболевания?
Вовремя не выявленный дерматоз часто приводит к осложнениям. Запущенные формы псориаза опасны развитием псориатического артрита, то есть поражением суставов. В таком случае для комплексного лечения необходима помощь не только дерматолога, но и ревматолога.
Обострение атопического дерматита провоцирует воспаление лимфатических узлов (в шейной, подмышечной, паховой, бедренной областях), офтальмологические отклонения (рецидивирующие конъюнктивиты и эктропион, то есть выворот века). Кроме того, есть подтвержденные медицинские данные, что пациенты с атопическим дерматитом чаще страдают вирусом простого герпеса и ВПЧ. Зачастую, параллельно с атопическим дерматитом развиваются бактериальные и грибковые инфекции.
Причины возникновения псориаза и атопического дерматита
Основной и доказанной причиной возникновения как атопического дерматита, так и псориаза является генетическая предрасположенность. К примеру, если один из родителей является носителем атопического дерматита, то с 50% вероятностью заболевание передастся ребенку. Если носителем является мать, то такая вероятность повышается.
Относительно псориаза можно сказать, что данное кожное заболевание не является грибковым, то есть заразиться им контактно-бытовым путем нельзя. Псориаз может развиться под воздействием стресса, инфекционных заболеваний и перенесенных травм.
Как диагностируется заболевание
Есть ряд анализов, которые всегда выполняются при первом посещении врача. При необходимости диагноз устанавливается с помощью гистологического исследования. Но в большинстве случаев для заключения достаточно общей клинической картины.
Традиционные и современные методы лечения
При лечении кожных заболеваний врач руководствуется правилом так называемой терапевтической лестницы. Специалист начинает с назначения самых простых методов лечения. При неэффективности подобных практик доктор переходит на следующую ступень лечения, где уже могут быть использованы препараты системной и биологической терапии. Таким образом, первый этап – это стандартные методы, второй – физиотерапевтические методики, третий — системная, а затем биологическая терапия.
В качестве физиотерапевтического воздействия для лечения применяется лазеротерапия, ультразвуковое воздействие, магнитотерапия, а также фототерапия. Данный тип лечения весьма эффективен. Однако стоит отметить, что физиотерапия не применяется в острой фазе кожных заболеваний. В период сильных воспалений лечебные процедуры могут усугубить ситуацию и спровоцировать появление новых очагов поражения.
Одним из способов облегчения проявлений псориаза является плазмаферез — процедура очищения крови от токсинов, ядов, солей и других вредных веществ. Людям с псориазом важно следить за рационом, придерживаться низкокалорийного питания и воздерживаться от употребления жареной пищи и алкоголя. Необходимым элементом лечения также являются психотерапевтические сессии со специалистом. Специалист помогает пациенту понять, какие нарушения психоэмоционального состояния могли стать причиной псориаза, и в дальнейшем они вместе прорабатывают оптимальные пути реагирования на триггеры.
Безусловно, для лечения кожных заболеваний применяется и лекарственная терапия. Нередко лечение пациента дополняется назначением антигистаминных препаратов, антибактериальных, противовирусных, антимикотических средств. Для восстановления поврежденной кожи используются смягчающие и увлажняющие средства с преобладанием церамидов — липидных компонентов клеточной мембраны. При легком течении болезни врачи рекомендуют прием ингибиторов кальциневрина, то есть нестероидных иммуномодуляторов. В случае тяжелого проявления атопического дерматита назначается циклоспорин. Данное средство очень эффективно, но злоупотреблять его длительным приемом (более 1-2 лет) нельзя. Это связано с токсичностью некоторых веществ, входящих в его состав.
Для поддержания у пациентов состояния ремиссии специалисты рекомендуют, прежде всего, особый уход за кожей. Для этого каждый раз после принятия душа на кожу необходимо наносить эмоленты — средства, состав которых полностью идентичен составу липидной мантии нашей кожи.
Вышеперечисленные методы применяются для лечения как псориаза, так и атопического дерматита. Конкретный способ терапии для каждого пациента подбирает врач на основании общей клинической картины. Стоит отметить, что в процессе лечения важным моментом является тесное взаимодействие между врачами: дерматологами, аллергологами, ревматологами. Именно командная работа позволяет достичь гарантированных положительных результатов проводимой терапии.
Биологическая терапия — революция в лечении атопического дерматита и псориаза
Биологическая терапия полностью меняет парадигму лечения кожных заболеваний и помогает достичь устойчивой ремиссии.
Суть этой современной терапии заключается в том, что она оказывает влияние на цитокины, то есть информационные молекулы, которые являются причиной развития псориаза и атопического дерматита. Именно биологические препараты позволяют «заморозить» развитие болезни. Ранее подобные лекарственные средства можно было найти только за рубежом, но сейчас они доступны и в России.
Несколько лет назад избавление от 50% всех кожных высыпаний считалось отличным результатом. Сейчас с помощью биологической терапии врачи способны очистить кожу пациента почти на 100%. На данный момент для специалистов нет такого типа псориаза и атопического дерматита, с которым они не могут справиться.
В результате лечения пациент забывает о существовании своей болезни. В отличие от других видов системной терапии препараты, состоящие из больших белковых молекул, не оказывают вредного воздействия на внутренние органы. Поэтому они могут назначаться на постоянной основе.
Принцип действия биологических препаратов можно проиллюстрировать на примере дупилумаба – средства на основе моноклональных антител. Данный биологический препарат блокирует воспалительные процессы, вызываемые цитокинами. Так лечение дупилуамабом снижает в крови концентрацию биомаркеров, которые провоцируют тяжелое течение кожного заболевания. Подобная биологическая терапия эффективна своей селективностью и помогает там, где все остальные методы оказались бессильны. Противопоказания к применению препаратов, полученных инновационным способом генной инженерии, зависят от индивидуальной переносимости пациентом тех или иных веществ.
Качество жизни пациентов после лечения
Даже при тяжелых формах псориаза и атопического дерматита врачи возвращают пациентам качество жизни. Те, кто не мог посещать работу из-за болезни суставов и значительного поражения кожи, теперь могут жить абсолютно нормальной жизнью, заводить семью, детей и т.д. Некоторые пациенты, не могли выйти из дома, были вынуждены уйти с работы, впадали в глубокую депрессию, не видели для себя перспектив полного излечения. И именно биологическая терапия смогла помочь им начать новую жизнь без дискомфорта.
Клинические признаки
На всем протяжении детского периода клиника дерматита у детей может многократно меняться не только относительно вида самой сыпи, но и относительно локализации очагов поражения.
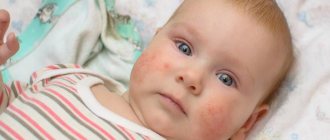
Признаки младенческой формы
Проявляются образованием красных пятен, кожной отечностью, пузырьковой сыпью. Вскрытие пузырьков образует очаги мокнутия которые, подсыхая, покрываются желто-бурыми корками. Поражению подвергается кожа щек, лба, волосистой области головы, ягодиц и разгибательных суставных поверхностей. Весь процесс проходит в сопровождении сильного зуда, нарушая спокойствие ребенка.
На начальном этапе болезни аллергическому воспалению подвергается лишь поверхностный слой кожи. При своевременном устранении причинного фактора аллергический процесс легко поддается инволюции. Попытка остановить воспалительную реакцию лекарствами или местными препаратами (крем, мази) результатов не дадут. Если не убрать провоцирующий аллерген, начальная стадия атопического дерматита перейдет в фазу выраженных изменений.
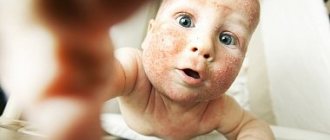
Проявления детской формы
Яркие симптомы появляются в периоды обострений. Локализация патологических очагов отмечается преимущественно в складках кожи в зоне сгибания локтей, коленей, стоп, кистей, на шее и в области за ушами. Кожа обезвоживается, шелушится, появляется выраженный, четкий рисунок кожи (лихенизация). Изменяется лицо ребенка – кожа тусклая, вокруг глаз выраженная пигментация, на нижнем веке появляется дополнительная складка кожи.
Даже при отсутствии обострения отмечается интенсивный зуд. Кожа пальцев и кистей растрескивается из-за выраженной сухости.
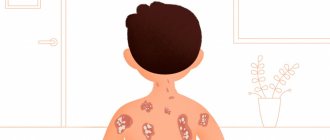
Симптомы подросткового атопического дерматита
Проявляются распространенным и постоянным характером поражения кожного покрова. Локализация патологического процесса – спина, грудь, лицо, шея, область разгибания суставов.
Характерны лихенизация и сухость кожи, следы от расчесов, трещины на стопах и кистях.
Диагностика и лечение дерматита у ребенка
Любые высыпания на кожном покрове детей требуют профессиональной оценки детского дерматолога, педиатра или аллерголога-иммунолога (иногда инфекциониста). Для подтверждения вероятности развития у детей дерматита врач проводит тщательный осмотр кожи, подробный анамнез, назначает ряд клинико-лабораторного обследования.
При диагностике дерматитов аллергического характера важное значение имеет выявление в плазме крови признаков эозинофилии, увеличение концентрации общего и аллергенспецифического иммуноглобулина E и G, используя различные методы аллергодиагностики (MAST, RAST, ИФА или RIST), кожные и провокационные тесты.
Лабораторные исследования включают:
- бактериологический анализ мазков при подозрении на вторичную инфекцию;
- исследование соскоба с гладкого участка кожи для выявления патогена;
- копрограмму – на выявление гельминтов и дисбактериоза.
При необходимости может быть назначено ультразвуковое исследование органов брюшины или забор биоптата с кожи для дифференциального диагноза.
В процессе диагностического поиска уточняются форма и причина развития дерматита у ребенка, исключается или подтверждается наличие иммунодефицитных и иных кожных патологий, таких, как лимфома, псориаз, ихтиоз, чесотка, микробная экзема, розовый лишай.
Дерматит аллергический
Это заболевание, обусловленное наличием у ребенка воспалительных процессов на коже при ее взаимодействии исключительно с одним определенным, провоцирующим раздражителем – аллергеном. Такую реакцию обычно называют замедленной, что связано с довольно продолжительным периодом ее развития – первые признаки болезни могут проявиться лишь спустя две недели после контакта с аллергеном.
Быстрота иммунного ответа зависит от того, насколько быстро определенный аллерген способен связаться с аминокислотным составом белков, содержащихся в коже, и образовать антиген. В ответ на проникновение в организм чужеродного компонента макрофаги формируют стандартный ответ иммунитета, что проявляется созданием защитного барьера в виде воспалительной реакции. Иммунные фагоцитарные (защитные) клетки (Т-лимфоциты) запоминают «пришельца» и при повторном его появлении реакция воспаления возобновляется.
Причиной развития аллергического дерматита у детей могут быть как внутренние, так и внешние аллергенные факторы. К внутренним относят те аллергены, которые ребенок принимает внутрь вместе с едой или жидкостью (в том числе – медикаменты), либо вдыхает.
К внешним факторам относят те аллергены, которые непосредственно влияют на кожный покров:
- Химическое воздействие – красителей одежды ребенка и стиральных порошков, гигиенических средств, пищевых добавок, ароматизаторов и стабилизаторов, акриловых игрушек.
- Физическое воздействие – холода или жары.
- Биологическое воздействие – грибковых, бактериальных или вирусных патогенов.
Аллергический дерматит может проявляться у детей любого возраста – от двухмесячного до конца пубертата.