Чесотка, лечение и профилактика
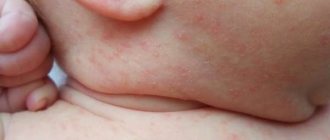
Чесоткой может заразиться любой человек, даже чистюля, хотя у чистоплотных людей заболевание протекает иначе: элементы сыпи у них единичные и беспокоит лишь зуд в вечернее и ночное время. Сегодня мы с вами поговорим о том, как заподозрить и чем лечить чесотку. Приведу Вам примеры случаев чесотки Мать привела на прием к врачу-педиатру трехлетнюю дочь, посещающую ясли- сад. У девочки три дня назад в области запястий, межпальцевых промежутков, ладоней и лица появилась сыпь, которую ребенок расчесывает, особенно интенсивно вечером после укладывания спать. Со слов матери, еще троих детей в ясельной группе беспокоит зуд. На прием к врачу-дерматологу обратился молодой мужчина с жалобами на зуд и сыпь в области передней поверхности живота, бедер и половых органов. Заболевание связывает с пищевой аллергией или купанием в загрязненном водоеме во время похода, из которого вернулся около 10 дней назад. У его девушки похожая симптоматика, возникшая еще раньше. В вышеназванной области у больного имеется множество узелковых элементов, в большинстве своем покрытых темно-коричневыми корочками. В надлобковой области и на правом бедре — гнойничковые элементы.
Чесотка — заразное паразитарное заболевание кожи, вызываемое чесоточным клещом (Sarcoptes scabiei, саркОптэс скабиЭи). Старое название клеща — чесоточный зудень. Самка чесоточного клеща крупнее самца и имеет размеры 0,3–0,4 или 0,25–0,38 мм, проделывает чесоточные ходы в коже на границе рогового и зернистого слоя эпидермиса и откладывает там яйца. Из яиц через 2-3 дня вылупливаются личинки, которые спустя 1.5-2 недели превращаются во взрослых клещей и живут 1-2 месяца. Чесоточный клещ может быть заразен на любой стадии своего развития. Подсчитано, что при благоприятных условиях 1 самка за 3 месяца способна дать жизнь 6 поколениям клещей в количестве 150 миллионов особей. У чесоточного клеща низкая устойчивость к окружающей среде. В сухих и горячих условиях клещи быстро гибнут (при 60° С — за 1 час, при влажности ниже 35% — за сутки). В комнатных условиях достаточно обождать 5 дней для полной гибели чесоточных клещей.
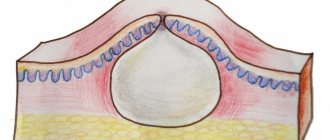
Особенность патогенеза чесотки Патогенез — последовательность патологических (болезненных) изменений в организме при каком-либо заболевании или синдроме. Относительно чесотки надо твердо усвоить, что все ее проявления (зуд, сыпь) — это результат аллергии на самого клеща, его укусы и продукты жизнедеятельности (слюна, яйца, экскременты). Поняв это, легко разобраться с другими особенностями чесотки: инкубационный(скрытый ) период составляет в среднем 1-2 недели (до 6 недель). Это время нужно клещам, чтобы освоить новое место жительства, а иммунной системе — чтобы начать реагировать на чесоточных клещей и их отходы. Чем больше клещей попало изначально на кожу, тем короче инкубационный период. При повторном заражении реакция на возбудителя появляется в течение нескольких часов. Хотя иммунитета к чесотке нет, повторно заразиться сложнее, и в этом случае на коже выявляют меньшее количество чесоточных клещей. Выраженность сыпи мало зависит от количества клещей в коже, а обусловлена выраженностью аллергической реакции на продукты их жизнедеятельности. Из-за сильного зуда и частых расчесов возможно присоединение бактериальной инфекции (например, стафилококка), из-за чего кожная сыпь становится более разнообразной, включая гнойнички. Утром и днем клещи неактивны. Самка клеща, живущая не более 4-6 недель, вечером и ночью со скоростью по 2-3 мм в сутки роет в эпидермисе чесоточный ход, в котором ежедневно откладывает по 2-4 яйца. Самцы формируют короткие боковые ответвления в чесоточном ходе самки. Клещи растворяют кератин кожи с помощью специальных протеолитических ферментов, содержащихся в слюне, и питаются образовавшимся лизатом (раствором). Ночью (пока хозяин спит) клещи выходят на поверхность кожи для спаривания и освоения новых территорий. На поверхности теплой кожи клещи передвигаются довольно резво — со скоростью 25 мм/мин. Понятно, что легче всего заразиться чесоткой ночью в общей постели. Типичная форма чесотки характеризуется зудом, типичной сыпью и наличием чесоточных ходов. Впрочем, бывает чесотка и без ходов, поэтому отсутствие ходов еще не доказывает отсутствие чесотки. Чесоточный ход имеет извитую форму и состоит из нескольких отрезков, называемых суточным элементом хода. Задняя часть хода постепенно отшелушивается. Сам ход состоит из 4-7 суточных элементов общей длиной 5-8 мм. Обычно эти ходы выглядят, как серого цвета прямолинейные или зигзагообразные царапины длиной 1-10 мм, на конце которых находится прозрачный пузырек, сквозь который просвечивается темная (иногда пишут, что белая) точка — тело клеща. Чесоточные ходы более заметны на участках кожи с тонким роговым слоем эпидермиса: между пальцами, боковые поверхности пальцев, суставные сгибы кистей и локтей, молочные железы (особенно окружность сосков), нижняя часть живота.
Признаки чесотки Мы переходим к 3 главным признакам чесотки. 1) Усиление зуда вечером и ночью. Этот признак обусловлен жизненным циклом чесоточного клеща, который наиболее активен в вечернее и ночное время. 2) Типичные места высыпаний. Несмотря на то, что у чистоплотных людей высыпания единичны, элементы сыпи со временем распространяются в типичные места, которые надо знать. Внешний вид сыпи менее важен, поскольку сыпь отличается полиморфизмом (разнообразием). Типичные места сыпи при чесотке почти у всех — межпальцевые промежутки и боковые поверхности пальцев рук, у 50% — область лучезапястных суставов, у 50% мужчин — половые органы, у 25% — стопы, 20% — туловище, у 17% — руки и ноги (за исключением кистей и стоп), у 10% женщин — молочные железы.
Способы заражения чесоткой Чесотка передается при длительном прямом контакте «кожа-кожа», поэтому проще всего заразиться в постели ночью. Дети нередко заражаются, когда спят в одной постели с больными родителями. Это обусловлено биологическими особенностями клеща: чесоточный клещ активен вечером и ночью, для проникновения в кожу клещу нужно около 30 минут, во внешней среде клещ быстро гибнет (при 21° С и влажности 40-80% — через 24-36 часов), а активность утрачивает еще раньше. Заражение в коллективе возможно при прямых контактах (возня детей, частые и крепкие рукопожатия, контактные виды спорта и др.). Заражение через бытовые предметы сейчас считается маловероятным. Известен опыт, проведенный в 1940 г. в Великобритании. Из 272 попыток заразить добровольцев, ложившихся в постель, с которой только что поднимались больные с выраженной чесоткой, только 4 попытки привели к заболеванию.
Особенности чесотки у детей У детей первых 6 месяцев жизни чесотка выглядит, как крапивница (скопление волдырей, как при ожоге от крапивы). В целом клиническая картина напоминает мокнущую экзему, не поддающуюся обычному лечению. У детей до 3 лет жизни РЕДКО поражаются межпальцевые промежутки и боковые поверхности пальцев рук. Иногда у маленьких детей могут поражаться и ногтевые пластинки, которые утолщаются, разрыхляются с появлением трещин. Характерно, что у детей поражается ВСЯ кожа тела, даже лицо и волосистая часть головы, чего не бывает у взрослых (соответственно, при лечении чесотки детям нужно обрабатывать также лицо и голову, а взрослым — нет). Для лечения детей обычно используют препараты с меньшей (половинной) концентрацией действующего вещества. Использование препаратов с «детской» концентрацией для лечения взрослых является ошибкой и является одной из причин неэффективности проведенного лечения. Подтверждение диагноза Достаточно обнаружить чесоточные ходы, однако они бывают не везде и не у всех. Чесоточные ходы легче обнаружить с помощью окраски кожи йодной настойкой — ходы становятся видны в виде коричневых полосок на фоне окрашенной светло-коричневой кожи. Наиболее продвинутая технология — видеодерматоскоп с увеличением в 600 раз, который позволяет обнаружить чесоточные ходы почти во всех случаях. Наиболее распространенным подтверждающим методом экспресс-диагностики чесотки является соскоб с использованием 40%-ной молочной кислоты. Молочная кислота хорошо разрыхляет роговой слой эпидермиса, не раздражает кожу, препятствует развитию нагноения и рассыпанию материала во время соскоба. Каплю 40% молочной кислоты наносят на чесоточный элемент (ход, узелок и др.). Через 5 минут разрыхленный эпидермис соскабливают до появления капиллярной крови. Материал переносят на предметное стекло в каплю молочной кислоты, покрывают покровным стеклом и микроскопируют. Еще распространен метод извлечения клеща иглой с последующим микроскопированием. Лечение чесотки Существует много препаратов для лечения чесотки. Способы лечения отличаются стоимостью курса и количеством обработок кожи — от 2 до 5-7 в течение курса. Для взрослого человека в среднем нужно 50 мл препарата на одну обработку кожи. Принципы лечения чесотки: Всем больным из одного эпид. очага нужно лечиться одновременно. Втирать препарат голыми руками, потому что кисти рук чаще всего поражаются чесоткой. Подстричь ногти: под ними из-за расчесов могут находиться яйца клещей. Помнить про дезинфекцию белья и одежды: клещ надежно убивается при кипячении 5-10 минут в растворе соды или стирального порошка, можно еще проглаживать одежду горячим утюгом, но для самых ленивых есть очень простой способ: белье снимается и на 5 дней упаковывается в полиэтиленовый пакет или развешивается на открытом воздухе. Через 5 дней одежда считается продезинфицированной, т.к. голодные клещи так долго не выживают. Обратите внимание, что нужно обрабатывать все ткани, которые соприкасаются с телом — одежду и постельное белье. Если вы не хотите снимать постельное белье, хорошенько пройдитесь по простыни, наволочке и пододеяльнику горячим утюгом. Если дезинфекция проведена некачественно, оставшиеся клещи могут вас заразить снова.
Кабинет ЗОЖ
На прием к врачу-дерматологу обратился молодой мужчина с жалобами на зуд и сыпь в области передней поверхности живота, бедер и половых органов. Заболевание связывает с пищевой аллергией или купанием в загрязненном водоеме во время похода, из которого вернулся около 10 дней назад. У его девушки похожая симптоматика, возникшая еще раньше. В вышеназванной области у больного имеется множество узелковых элементов, в большинстве своем покрытых темно-коричневыми корочками. В надлобковой области и на правом бедре — гнойничковые элементы.
Источник: https://medvestnik.by/ru/issues/a_9425.html
Чесоточный клещ
Чесотка — заразное паразитарное заболевание кожи, вызываемое чесоточным клещом (Sarcoptes scabiei, саркОптэс скабиЭи). Старое название клеща — чесоточный зудень.
Чесоточный клещ в коже под электронным микроскопом.
Самка чесоточного клеща крупнее самца и имеет размеры 0,3–0,4 ? 0,25–0,38 мм, проделывает чесоточные ходы в коже на границе рогового и зернистого слоя эпидермиса и откладывает там яйца. Из яиц через 2-3 днявылупливаются личинки, которые спустя 1.5-2 недели превращаются во взрослых клещей и живут 1-2 месяца. Чесоточный клещ может быть заразен на любой стадии своего развития. Подсчитано, что при благоприятных условиях 1 самка за 3 месяца способна дать жизнь 6 поколениям клещей в количестве 150 миллионов особей.
Слои кожи. Чесоточный клещ делает ходы на границе рогового и зернистого слоя эпидермиса.
Чесоточный клещ под световым (обычным) микроскопом.
У чесоточного клеща низкая устойчивость к окружающей среде. В сухих и горячих условиях клещи быстро гибнут (при 60° С — за 1 час, при влажности ниже 35% — за сутки). В комнатных условиях достаточно обождать 5 дней для полной гибели чесоточных клещей. Эта особенность нам пригодится для проведения дезинфекции при лечении чесотки.
Особенность патогенеза чесотки
Патогенез — последовательность патологических (болезненных) изменений в организме при каком-либо заболевании или синдроме.
Относительно чесотки надо твердо усвоить, что все ее проявления (зуд, сыпь) — это результат аллергии на самого клеща, его укусы и продукты жизнедеятельности (слюна, яйца, экскременты). Поняв это, легко разобраться с другими особенностями чесотки:
- инкубационный период составляет в среднем 1-2 недели (до 6 недель). Это время нужно клещам, чтобы освоить новое место жительства, а иммунной системе — чтобы начать реагировать на чесоточных клещей и их отходы. Чем больше клещей попало изначально на кожу, тем короче инкубационный период.
- при повторном заражении реакция на возбудителя появляется в течение нескольких часов. Хотя иммунитета к чесотке нет, повторно заразиться сложнее, и в этом случае на коже выявляют меньшее количество чесоточных клещей.
- выраженность сыпи мало зависит от количества клещей в коже, а обусловлена выраженностью аллергической реакции на продукты их жизнедеятельности.
Из-за сильного зуда и частых расчесов возможно присоединение бактериальной инфекции (например, стафилококка), из-за чего кожная сыпь становится более разнообразной, включая гнойнички.
Источник рисунка: Український журнал дерматології, венерології, косметології, № 4 (47), 2012.
Утром и днем клещи неактивны. Самка клеща, живущая не более 4-6 недель, вечером и ночью со скоростью по 2-3 мм в сутки роет в эпидермисе чесоточный ход, в котором ежедневно откладывает по 2-4 яйца. Самцы формируют короткие боковые ответвления в чесоточном ходе самки. Клещи растворяют кератин кожи с помощью специальных протеолитических ферментов, содержащихся в слюне, и питаются образовавшимся лизатом (раствором). Ночью (пока хозяин спит) клещи выходят на поверхность кожи для спаривания и освоения новых территорий. На поверхности теплой кожи клещи передвигаются довольно резво — со скоростью 25 мм/мин. Понятно, что легче всего заразиться чесоткой ночью в общей постели.
Клинические формы чесотки
Их несколько:
- типичная,
- осложненная пиодермией (гнойничками),
- чесотка чистоплотных,
- узелковая чесотка (скабиозная лимфоплазия),
- норвежская чесотка,
- псевдочесотка (псевдосаркоптоз).
ТИПИЧНАЯ ФОРМА. Не обязательно пытаться запомнить всё, что написано чуть ниже и относится к типичной форме чесотки, — далее я отдельно акцентирую внимание на важные моменты диагностики.
Источник фото: Український журнал дерматології, венерології, косметології, № 4 (47), 2012.
Инволютивный — в фазе обратного развития, стареющий. Источник фото: Український журнал дерматології, венерології, косметології, № 4 (47), 2012.
Типичная форма характеризуется зудом, типичной сыпью и наличием чесоточных ходов. Впрочем, бывает чесотка и без ходов, поэтому отсутствие ходов еще не доказывает отсутствие чесотки. Чесоточный ход имеет извитую форму и состоит из нескольких отрезков, называемых суточным элементом хода. Задняя часть хода постепенно отшелушивается. Сам ход состоит из 4-7 суточных элементов общей длиной 5-8 мм. Обычно эти ходы выглядят, как серого цвета прямолинейные или зигзагообразные царапины длиной 1-10 мм, на конце которых находится прозрачный пузырек, сквозь который просвечивается темная (иногда пишут, что белая) точка — тело клеща. Чесоточные ходы более заметны на участках кожи с тонким роговым слоем эпидермиса:
- между пальцами,
- боковые поверхности пальцев,
- суставные сгибы кистей и локтей,
- молочные железы (особенно окружность сосков),
- нижняя часть живота,
- крайняя плоть и головка полового члена и др.
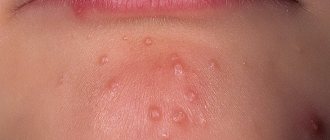
Сыпь при чесотке
Типичная сыпь при чесотке представлена мелкими эритематозными папулами (красноватыми узелками), которые могут быть рассеянными или множественными, сливающимися. Со временем папулы (узелки) превращаются в везикулы (пузырьки), вскрываются с образованием кровянистых или гнойных корочек. Гнойные корочки являются результатом присоединения вторичной бактериальной инфекции.
ОСЛОЖНЕННАЯ ЧЕСОТКА (у 50% больных). Чесотка может осложняться, например, дерматитом (механические расчесы кожи на фоне ее аллергического воспаления) или пиодермией (гнойное поражение кожи гноеродными кокками — стафилококками и стрептококками).
ЧЕСОТКА ЧИСТОПЛОТНЫХ = ЧЕСОТКА «ИНКОГНИТО»: она возможна, если человек регулярно моется и у него все в порядке с иммунитетом. Характерны единичные высыпания и сильный зуд вечером и ночью.
УЗЕЛКОВАЯ (НОДУЛЯРНАЯ) ЧЕСОТКА = СКАБИОЗНАЯ ЛИМФОПЛАЗИЯ. Проявляется в виде немногочисленных зудящих круглых узелков (уплотнений) диаметром 2-20 мм красного, розового или коричневого цвета. На поверхности новых узелков можно обнаружить чесоточные ходы. Характерная локализация:
- мошонка и пахово-мошоночные складки,
- половой член,
- внутренняя поверхность бедер и ягодицы,
- подмышечные складки,
- вокруг заднего прохода,
- околососковые кружки.
Узелки обычно немногочисленны. Иногда они являются единственным диагностическим признаком чесотки.
Скабиозная лимфоплазия. Источник фото: https://www.skinmaster.ru/542/Chesotochnye_khody_pri_videodermatoskopii/1828
Эти узлы обусловлены чрезмерной реакцией иммунной системы на клещей и их продукты жизнедеятельности. Уплотнения являются разрастанием лимфоидной ткани в коже и содержат лимфоциты (одна из разновидностей лейкоцитов). Узлы и зуд при скабиозной лимфоплазии могут сохраняться несколько недель и даже месяцев даже после качественно проведенного лечения. Согласно последним исследованиям, источником аллергенов в таких случаях являются живые неоплодотворенные самки чесоточного клеща, не откладывающие яйца и не делающие отверстия в крыше ходов, что ограничивает доступ лекарства с поверхности кожи. Если вспомнить, что самки клеща живут до 4-6 недель, становится понятно, почему пациенты могут длительно испытывать зуд после лечения чесотки. Особенности лечения скабиозной лимфоплазии см. ниже.
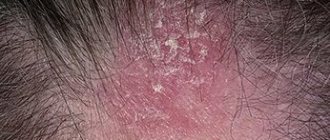
НОРВЕЖСКАЯ ЧЕСОТКА. Эта форма самая редкая, а название такое, потому что впервые была описана в Норвегии полтора столетия назад у больных лепрой (проказой). Возникает у больных, которые по каким-то причинам не чешутся, хотя у половины пациентов зуд сохраняется. Причины норвежской чесотки делятся на несколько групп:
- отсутствие зуда из-за иммунодефицита, когда имунная система настолько слабая, что клещи не способны вызвать существенную аллергическую реакцию. Наблюдается при СПИДе, истощении, туберкулезе, при лечении глюкокортикостероидами, цитостатиками и др.;
- отсутствие зуда из-за нарушений нервной чувствительности кожи (полинейропатия, лепра, сирингомиелия — образование полостей в спинном мозге, и др.);
- когда больные хотят, но не могут чесаться (паралич, миопатии и др.);
- у остальных — наследственная предрасположенность (вышеуказанных причин нет).
Норвежская чесотка
При норвежской чесотке кожа грубеет и утолщается. Поражаются даже кожа лица, волосы и ногти, чего не бывает у взрослых при типичной форме чесотки. Для норвежской чесотки храктерно разнообразие высыпаний, но чаще всего это толстые грязно-желтые корки толщиной до 2–3 см, которые в виде панциря покрывают большие участки кожи. В нижних слоях корок находятся извилистые ходы. При снятии корок обнажаются обширные мокнущие эрозии. При норвежской чесотке ногти утолщаются, разрыхляются, легко ломаются (это напоминает онихомикоз — грибок ногтей), а волосы становятся тусклыми. От больного идет кислый запах.
Норвежская чесотка отличается крайне высокой заразностью. На теле больного может находиться до миллионачесоточных клещей, в то время как при типичной форме их обычно всего 15 особей.
ПСЕВДОЧЕСОТКА (ПСЕВДОСАРКОПТОЗ) вызывается чесоточными клещами крупных животных, чаще собак. На человеке эти клещи не размножаются и другим людям не передаются. Пседочесотка возникает намного быстрее (спустся несколько часов после заражения) и локализуется в местах контакта с животным (чаще на открытых участках тела). Лечение обычно не требуется.
Признаки чесотки
Мы переходим к 3 главным признакам чесотки.
1) Усиление зуда вечером и ночью. Этот признак обусловлен жизненным циклом чесоточного клеща, который наиболее активен в вечернее и ночное время.
2) Типичные места высыпаний.
Несмотря на то, что у чистоплотных людей высыпания единичны, элементы сыпи со временем распространяются в типичные места, которые надо знать. Внешний вид сыпи менее важен, поскольку сыпь отличается полиморфизмом (разнообразием).
Типичные места сыпи при чесотке (по данным анализа 1105 карт ККВД г. Минска):
- почти у всех — межпальцевые промежутки и боковые поверхности пальцев рук,
- у 50% — область лучезапястных суставов,
- у 50% мужчин — половые органы,
- у 25% — стопы,
- 20% — туловище,
- у 17% — руки и ноги (за исключением кистей и стоп),
- у 10% женщин — молочные железы.
Типичные места сыпи при чесотке
А также: сгибательные складки предплечий и плеч, ягодицы, бедра и подколенные впадины.
Таким образом, чесотка без вовлечения кистей рук бывает нечасто. Такая чесотка возможна, если пациент чистоплотен, а клещи пока не распространились на кисти рук (например, при половом пути заражения). Можно сделать и другой вывод, подтверждаемый практикой: дерматологи редко выставляют диагноз чесотки в самом начале заболевания (когда кисти рук и запястья еще не чешутся), списывая зуд (например, в области ног) на аллергию или укусы насекомых. И только после неоднократных обращений чешущегося пациента, когда поражено большинство типичных мест, удается заподозрить чесотку, направить пациента на анализ и поставить верный диагноз.
3) Групповой характер зуда.
Если по вечерам и ночам начали чесаться другие члены семьи, то пора чесать к дерматологу.
Сравнение сыпи при укусах блох и чесотке
Способы заражения чесоткой
Чесотка передается при длительном прямом контакте «кожа-кожа», поэтому проще всего заразиться в постели ночью. Дети нередко заражаются, когда спят в одной постели с больными родителями. Это обусловлено биологическими особенностями клеща:
- чесоточный клещ активен вечером и ночью,
- для проникновения в кожу клещу нужно около 30 минут,
- во внешней среде клещ быстро гибнет (при 21° С и влажности 40-80% — через 24-36 часов), а активность утрачивает еще раньше.
Заражение в коллективе возможно при прямых контактах (возня детей, частые и крепкие рукопожатия, контактные виды спорта и др.). Заражение через бытовые предметы сейчас считается маловероятным. Известен опыт, проведенный в 1940 г. в Великобритании под руководством Mellanby. Из 272 попыток заразить добровольцев, ложившихся в постель, с которой только что поднимались больные с выраженной чесоткой, только 4 попытки привели к заболеванию.
Имеет значение и клиническая форма болезни. Если при типичной форме на коже больного находится около 15 клещей, то при норвежской форме чесотки — несколько сотен тысяч (до миллиона). Редкость и необычность внешнего вида больных норвежской чесоткой (толстые грязно-желтые корки, поражение волосы и ногтей, частое отсутствие зуда) приводят к тому, что диагноз устанавливают лишь тогда, когда начинают чесаться окружающие.
На кафедре кожных и венерических болезней БГМУ проанализировано более тысячи медкарт пациентов, лечившихся от чесотки в Минском городском кожвендиспансере. Оказалось, что 80% заболевших — молодежь до 29 лет. Каждый пятый — ребенок. 80-85% — случаи в семье, а больных из организованных коллективов составляют до 20%.
Особенности чесотки у детей
У детей первых 6 месяцев жизни чесотка выглядит, как крапивница (скопление волдырей, как при ожоге от крапивы). В целом клиническая картина напоминает мокнущую экзему, не поддающуюся обычному лечению. У детей до 3 лет жизни РЕДКО поражаются межпальцевые промежутки и боковые поверхности пальцев рук. Иногда у маленьких детей могут поражаться и ногтевые пластинки, которые утолщаются, разрыхляются с появлением трещин.
Сыпь у ребенка при чесотке
Характерно, что у детей поражается ВСЯ кожа тела, даже лицо и волосистая часть головы, чего не бывает у взрослых (соответственно, при лечении чесотки детям нужно обрабатывать также лицо и голову, а взрослым — нет). Для лечения детей обычно используют препараты с меньшей (половинной) концентрацией действующего вещества. Использование препаратов с «детской» концентрацией для лечения взрослых является ошибкой и является одной из причин неэффективности проведенного лечения.
Подтверждение диагноза
Достаточно обнаружить чесоточные ходы, однако они бывают не везде и не у всех. Чесоточные ходы легче обнаружить с помощью окраски кожи йодной настойкой — ходы становятся видны в виде коричневых полосок на фоне окрашенной светло-коричневой кожи. Наиболее продвинутая технология — видеодерматоскоп с увеличением в 600 раз, который позволяет обнаружить чесоточные ходы почти во всех случаях.
Увеличение в 10 и в 3 раза. Источник фото: Український журнал дерматології, венерології, косметології, № 4 (47), 2012.
Наиболее распространенным подтверждающим методом экспресс-диагностики чесотки является соскоб с использованием 40%-ной молочной кислоты. Молочная кислота хорошо разрыхляет роговой слой эпидермиса, не раздражает кожу, препятствует развитию нагноения и рассыпанию материала во время соскоба. Каплю 40% молочной кислоты наносят на чесоточный элемент (ход, узелок и др.). Через 5 минут разрыхленный эпидермис соскабливают до появления капиллярной крови. Материал переносят на предметное стекло в каплю молочной кислоты, покрывают покровным стеклом и микроскопируют.
Еще распространен метод извлечения клеща иглой с последующим микроскопированием.
Лечение чесотки
Существует много препаратов для лечения чесотки. Способы лечения отличаются стоимостью курса и количеством обработок кожи — от 2 до 5-7 в течение курса. Для взрослого человека в среднем нужно 50 мл препарата на одну обработку кожи. Расскажу про наиболее известные лекарства:
1) БЕНЗИЛБЕНЗОАТ в виде эмульсии и мази (20% для взрослых и 10% для детей): это наиболее популярный препарат для лечения чесотки в России и Беларуси. Хорошо впитывается, не оставляет следов на белье. Стоит дешево (1 евро — 150 мл, хватает на 3 обработки).
Для лечения нужно 2 обработки (вторая — на 4-й день). В первый день вечером (любая обработка от чесотки должна начинаться только в вечернее время!) сперва моются под душем с мылом и мочалкой. Мытье механически удаляет клещей с поверхности кожи и разрыхляет эпидермис, что облегчает проникновение антискабиозных (противочесоточных) средств. После мытья голыми руками тщательно втирают эмульсию или мазь бензилбензоата во все тело, за исключением головы и лица у взрослых. Когда кожа подсохнет, можно идти спать (кисти рук тоже должны быть обработаны). Через 10-12 часов после обработки можно помыться под душем (препарат имеет специфический запах), хотя эффективнее не мыться. Меняют (дезинфицируют) нательное белье, а постельное — по желанию.
На 4-й день обработку повторяют. Эту нужно, чтобы уничтожить всех новых клещей, которые вылупились из яиц за трое суток, т.к. на яйца клещей бензилбензоат не действует. Через 12 часов после обработки моются с мылом и мочалкой, обязательно меняют постельное белье и одежду.
2) ПЕРМЕТРИН (крем, мазь, лосьон, спрей): высокоэффективный и наиболее популярный препарат на Западе. Чаще используется 5%-ный крем с перметрином. Требуется 2 обработки. Стоит несколько дороже, чем бензилбензоат. Поскольку перметрин (в меньшей концентрации) используется еще и для лечения головного и лобкового педикулеза(вшивости), то выбирать лекарственное средство с перметрином для лечения чесотки нужно обязательно с учетом показаний во вкладыше к препарату.
3) СПРЕГАЛЬ: дорогой французский препарат в виде аэрозоля, которого хватает на 3 обработки. Содержит нейротоксичные для клещей яды: эсдепаллетрин (эсбиол) и пиперонилбутоксид. Удобен в применении, не оставляет следов, почти без запаха, но его нельзя вдыхать, и лечение спрегалем стоит в несколько раз дороже, чем любым другим средством.
Хотя в инструкции указано, что Спрегаль действует даже на яйца клещей (в отличие от других противоклещевых лекарств) и потому достаточно однократной обработки тела, многие дерматологи для избежания рецидивов чесотки рекомендуют проводить стандартную двукратную обработку кожи с интервалом в 3 дня. Я тоже рекомендуюдвукратную обработку.
Остальные способы лечения чесотки используются реже:
- метод Демьяновича (60% гипосульфита натрия и 6% соляной кислоты): эффективен, но каждая обработка занимает около часа. Довольно долго.
- простая серная мазь (взрослым 20-33%): втирают ежедневно в течение 5-7 дней. Средство проверенное, но есть ряд недостатков. Мазь имеет резкий запах, в ее основе — вазелин, который не впитывается, противен наощупь и пачкает белье. Это мало кому нравится. На Западе серная мазь уже не применяется.
- есть и другие, менее известные способы лечения.
Принципы лечения чесотки:
- Всем больным из одного эпид. очага нужно лечиться одновременно.
- Втирать препарат голыми руками, потому что кисти рук чаще всего поражаются чесоткой.
- Подстричь ногти: под ними из-за расчесов могут находиться яйца клещей.
- Помнить про дезинфекцию белья и одежды: клещ надежно убивается при кипячении 5-10 минут в растворе соды или стирального порошка, можно еще проглаживать одежду горячим утюгом, но для самых ленивых есть очень простой способ: белье снимается и на 5 дней упаковывается в полиэтиленовый пакет или развешивается на открытом воздухе. Через 5 дней одежда считается продезинфицированной, т.к. голодные клещи так долго не выживают.
Обратите внимание, что нужно обрабатывать все ткани, которые соприкасаются с телом — одежду и постельное белье. Если вы не хотите снимать постельное белье, хорошенько пройдитесь по простыни, наволочке и пододеяльнику горячим утюгом. Если дезинфекция проведена некачественно, оставшиеся клещи могут вас заразить снова.
- Лечение осложненной чесотки лучше проводить мазью бензилбензоата или Спрегалем.
- Норвежскую чесотку лечат в стационаре.
Данное заболевание характеризуется развитием характерной сыпи в области туловища и конечностей в виде чесоточных ходов, узелков и пузырьков, расчесов и образованя кровянистых корочек на фоне инфицирования таким паразитом, как Sarcoptes scabiei ( чесоточным клещом). Если заболевание вызвано паразитами, распространенными среди животных, то заболевание носит название псевдосаркоптоз. Специфическими осложнениями заболевания выступает вторичная бактериальная и грибковая инфекция, а также наслоение аллергического дерматита.
Возбудителем чесотки – это паразит Sarcoptes scabiei – чесоточный клещ. Передача возбудителя осуществляется при тесном интимном контакте, при совместном проживании, при телесном контакте во время пребывания в постели. Передача обычно осуществляется в очаге, который характеризуется группой людей, в которой есть источник возбудителя и пути передачи – максимальная активность возбудителя отмечается в ночной период, поэтому прямой путь передачи осуществляется при тесном интимном контакте. Передача возбудителя возможна также при тесном бытовом контакте с предметами обихода зараженных больных, однако такой путь передачи возможен только при большом количестве чесоточных ходов у больного. Особенно опасно нахождение в коллективе двух и более источников чесоточных зудней, которые были заражены в различных обстоятельствах. Лица, проживающие совместно в ограничительных условиях (общие спальни, интернаты, дома престарелых, казармы и многие другие ситуации) – занимают также особенно важное место в передаче данного заболевания. Редко отмечаются случаи заражения чесоткой в общественных местах с ограниченным скоплением людей – в банях, саунах, бассейнах, поездах, гостиницах). Основными причинами распространения чесотки является несоблюдение санитарно-гигиенических норм, контакт с источником инфекции, тяжелые соматические заболевания (такие, как сахарный диабет), которые облегчают проникновение возбудителя в кожные покровы. Основным проявлением чесотки является появление чесоточного хода – хронический воспалительный участок с преобладанием лимфоцитов в роговом слое кожи. В зависимости от клинических симптомов выделяют типичную чесотку, чесотку без чесоточных ходов, норвежскую, чесотку без ходов, чесоточную лимфоплазию кожи, осложненной течение чесотки с присоединением бактериальной или грибковой флоры, а также псевдосаркоптоз (инфицирование чесоточными клещами от животных).
Симптоматика заболевания зависит от формы течения. Наиболее часто встречается типичная форма чесотки, при которой принято выделять инкубационный период ( с момента заражения до появления первых признаков болезни) – около 2 недель. При манифестации болезни образуются чесоточные ходы, образуются узелки на туловище и конечностях, пузырьки, выраженные расчесы и образующиеся на их месте кровянистые корочки. Характерным специфическим симптомом является отсутствие высыпаний в области межлопаточного пространства. Из субъективных изменений пациенты обычно предъявляют жалобы на выраженный зуд, обычно усиливающийся в ночное время. Сыпь обусловлена выраженной реакцией организма на продукты жизнедеятельности клеща. Основным морфологическим элементом являются «чесоточные ходы», которые могут быть нескольких типов: типичные ходы представлены белыми линиями на конечностях и половых органах, которые сочетаются с большим количеством узелков, пузырьков и корочек. Можно выделить диагностически значимые симптомы: гнойнички и корочки в области локтей ( симптом Арди), кровянистые корочки в области локтей (Горчакова), кровянистые корочки в области ягодиц (Михаэлиса), чесоточный ход в виде возвышения (Сезари). При диагностировании «чесотки без ходов» обнаруживают небольшие узелки и пузырьки. Один из наиболее тяжелых вариантов течения – норвежская чесотка. Это редкая и очень заразная форма, которая возникает в результате выраженного снижения иммунитета. Проявлением болезни служит генерализованное поражение кожного покрова с появлением массивных серо-белых или темных плотных корок, которые ограничивают движения. У детей особенностями течения болезни является поражение кожи лица и волосистой части головы.
Диагностикой и лечением чесотки занимается врач-дерматовенеролог. Если на основании осмотра можно предположить характер заболевания, то подтвердить его можно несколькими способами. Обязательно должен быть выявлен возбудитель: для окрашивания «чесоточных ходов» используют раствор йода, а также масляную витропрессию; с помощью иглы извлекают чесоточного клеща, при нанесении молочной кислоты «соскабливают» содержимое кожных покровов, а также проводят дерматоскопию (осмотр кожи в микроскоп) с определением чесоточных клещей.
Для лечения используют методики, позволяющие уничтожить возбудителя чесотки. Схемы лечения включают препараты бензилбензоата (мази, эмульсии), перметрина, серную мазь, эсдепаллетрин с добавлением пиперонилбутоксида. Лечение норвежской несколько отличается — вечером больного обрабатывают скабицидом, утром – одним из кератолитических препаратов – средствами с салициловой кислотой (5% серно-салициловая мазь, 5-10% салициловая мазь) и с мочевиной. Лечение проводится до полного отхождения корок. прогноз при правильно назначенном лечении благоприятный.