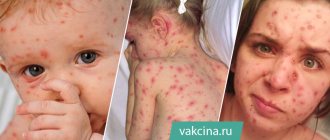
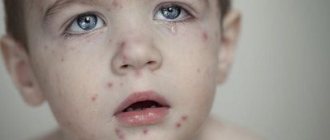
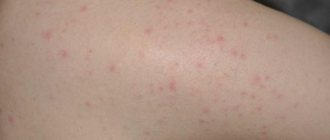
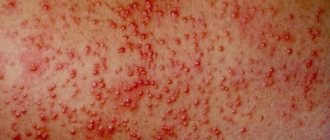
Чем опасна ветрянка?
Сама по себе ветрянка распространенное заболевание и никакой угрозы не представляет. Но опасны те осложнения, которые она может повлечь за собой в организме человека. Ветрянка ослабляет иммунитет, и в этот момент вырастает риск заболеть серьезнее.
Могут проявиться такие осложнения как пневмония, миокардит, энцефалит и некоторые другие. Поэтому нужно знать, как и чем лечить ветрянку, чтобы вовремя приостановить нежелательное развитие событий. Проявляется ветрянка у взрослых по-разному, в зависимости от течения заболевания назначаются те или иные лекарства.
Какие осложнения могут возникнуть при ветряной оспе?
Болезнь обычно имеет нетяжёлое течение, но могут возникать осложнения, включая бактериальные инфекции (например, бактериальные кожные поражения, пневмония) и неврологические (например, энцефалит, менингит, миелит), которые могут закончиться летальным исходом.
Вторичные бактериальные инфекции кожных покровов, которые вызваны стрептококком или стафилококком, являются наиболее распространённой причиной госпитализации и амбулаторных медицинских визитов. Вторичная инфекция стрептококками инвазивной группы А может вызвать абсцессы и флегмоны.
Пневмония после ветряной оспы обычно является вирусной, но может быть и бактериальной. Вторичная бактериальная пневмония чаще встречается у детей моложе 1 года. Она характеризуется нарастанием температуры до 40⁰С, нарастанием бледности и цианоза кожи, появлением загрудинного сухого кашля и одышки. Больные могут принимать вынужденное положение в постели.
Поражение центральной нервной системы при ветряной оспе варьируются от асептического менингита до энцефалита. Вовлечение мозжечка с последующей мозжечковой атаксией является наиболее распространенным проявлением нарушений центральной нервной системы, но, как правило, имеет положительный исход.
Энцефалит – одно из самых опасных осложнений ветряной оспы (10-20 % заболевших имеют летальный исход). Проявляется это осложнение головной болью, тошнотой, рвотой, судорогами и часто приводит к коме. Диффузное вовлечение головного мозга чаще встречается у взрослых, чем у детей. Вместе с энцефалитом или самостоятельно может возникнуть ветряночный менингит.
Редкими осложнениями ветряной оспы являются синдром Гийена-Барре, тромбоцитопения, геморрагическая и буллёзная ветряная оспа, гломерулонефрит, миокардит, артрит, орхит, увеит, ирит и гепатит.
После заражения вирус остается скрытым в нервных клетках и может быть реактивирован, вызывая вторичную инфекцию — опоясывающий герпес. Обычно это происходит у взрослых в возрасте старше 50 лет или при ослаблении иммунитета и связано с болезненной сыпью, которая может привести к постоянному повреждению нервов.
Жаропонижающие средства
Взрослым людям, не заработавшим иммунитет к ветрянке в детском возрасте, порой нелегко переносить это заболевание. Несколько дней держится изнуряющая высокая температура. Ее нужно обязательно сбить, чтобы облегчить состояние больного и не дать распространяться новым высыпаниям.
При ветрянке нельзя убирать температуру аспирином, лучше воспользоваться парацетамолом. Принимать препарат нужно, начиная с +38 С. Безопасен парацетамол также и при ветрянке у беременных, но в этом случае дозировки значительно меньше. Нужно помнить, что правила использования таковы:
- не более трех дней;
- с промежутком в 4-6 часов;
- разовая доза 500-1000 мг;
- максимальная суточная доза — 4 грамма;
- через 1-2 ч после еды;
- запивать большим количеством воды.
Можно пить противопростудные средства типа Колдрекса и прочих, в их основе лежит тот же парацетамол. Но это лишь в первые дни, когда болезнь лишь только начинается. В решающей фазе без парацетамола в чистом виде не обойтись. Заболевание протекает с сильной болью в голове, суставах, общей слабостью, лихорадкой и прочими симптомами. Столбик термометра поднимается от +38,5 С и выше.
Другие средства от температуры
Нурофен отлично подходит в качестве вспомогательного средства для лечения ветрянки. Имеет сильное противовоспалительное действие, высокую усвояемость организмом, эффект наступает уже в течение первого получаса. Взрослым принимать Нурофен необходимо в таблетках (200 мг), сироп предназначен для детского возраста. Принимать следует:
- не более четырех дней;
- через каждые 5-6 часов;
- одноразово 200-400 мг;
- не превышать в сутки 1200 мг.
Ибуклин — это препарат комплексного действия. В составе гармонично соединены парацетамол (325 мг) и ибупрофен (400 мг). Комбинация этих веществ действует в разы сильнее, чем каждый по отдельности. К противопоказаниям относится возраст до 18 лет, беременность, почечная или сердечная недостаточность, язвенные поражения ЖКТ и некоторые другие случаи. Правила приема:
- не более трех таблеток в сутки;
- трехразовый прием по 1 штуке;
- промежуток с приемом пищи 2-3 часа, до или после;
- не более 3 дней;
- запивать водой, не разжевывая.
Есть ряд препаратов, которые эффективно помогают снизить температуру тела, но при ветрянке их принимать нельзя. Они могут вызвать серьезные осложнения в организме больного, например, кровоизлияния в пищеварительном тракте, почечная недостаточность. Это такие лекарственные средства, как Аспирин, Амидопирин, Анальгин, Фенацитин.
Заразность
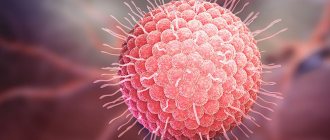
Причина болезни — вирус ветряной оспы, Varicella Zoster. Он входит в группу герпесвирусов и называется еще вирус герпеса третьего типа. В окружающей среде очень неустойчив, погибает под воздействием солнечных лучей. В каплях слюны сохраняет активность около 15 минут. Ветряночный вирус умеет распространяться на большие расстояния — за что он и получил свое название.
Источником инфекции является человек, больной ветрянкой. Он становится заразным с последнего дня инкубационного периода — то есть еще до появления симптомов. Прекращается заразность на пятый день после появления последних высыпаний. Распространение инфекции происходит воздушно-капельным путем — вирус выделяется с капельками слюны при чихании, кашле. При этом необязательно быть в тесном контакте с больным — вирус может проходить даже в соседние помещения через вентиляционные решетки.
Взрослые заражаются ветрянкой обычно при уходе за больным ребенком или при нахождении в одном помещении с больным. Заболеть может лишь тот взрослый, который в детстве не болел ветрянкой. Повторные случаи ветряной оспы казуистически редки. Исключение составляют взрослые с ослабленным иммунитетом — онкологические заболевания, ВИЧ-инфекция.
Вирус после перенесённой ветрянки пожизненно остается в организме. Именно его присутствие обеспечивает поддержание специфического иммунитета и препятствует возникновению повторных случаев. Реактивация инфекции происходит на фоне переохлаждения, стресса, ослабления иммунитета и проявляется в виде опоясывающего герпеса, который также бывает лишь однократно.
Распространённость
В 2022 году заболеваемость в России составила 570 случаев на 100 тысяч населения. Из этого количества заболеваемость взрослых всего 10%. Болеют мужчины и женщины одинаково. Регистрируется ветрянка во всех регионах. У ветрянки прослеживается чёткая сезонность — пик заболеваемости приходится на осень и зиму.
Виды
Ветряная оспа протекает в нескольких клинических формах:
- типичная — с недомоганием и пузырьковой сыпью (обычно без гноя);
- рудиментарная — с очень скудной сыпью;
- геморрагическая — содержимое пузырьков кровянистое;
- генерализованная — с поражением внутренних органов.
Гнойные пузырьки при ветрянке у взрослых появляются в случае присоединения вторичной инфекции. Обычно это наблюдается при неправильном уходе за кожей, несоблюдении гигиены.
Выделяют три степени тяжести ветрянки:
- легкая;
- средняя;
- тяжелая.
Степень тяжести определяется по выраженности симптомов интоксикации, обильности сыпи.
Противовирусные средства при ветрянке
При ветрянке назначают лекарства, обладающие противовирусным и иммуномодулирующим действием (Ацикловир, Гроприносин и др.). Ацикловир — синтетический препарат, выпускают не только в таблетках, но и в виде мази для местного применения при ветрянке. Таблетки принимать 7 -12 дней по 500 — 800 мг пять раз в сутки, придерживаясь 4-х часового интервала. Мазь наносить на оспенные пузырьки 5-6 раз в сутки до появления корки или полного заживления.
Пациентам со сниженной абсорбцией в ЖКТ или тяжелой формой иммунодефицита Ацикловир вводить внутривенно.
Гроприносин активен против многих вирусов, в том числе и ветряной оспы. Таблетки горькие, не имеют покрытия, поэтому глотать их немного затруднительно.
Принимать каждые 6-8 часов до четырех раз на протяжении суток, максимальная доза — 6-8 таблеток (или 3-4 г) в день. Лечение длится от пяти дней до двух недель, в зависимости от клинических симптомов. У Гроприносина много побочных эффектов (аритмия, почечная недостаточность, гиперчувствительность и т. д.), не рекомендован к приему в период беременности, лактации.
Ветрянка — определение
Ветрянка (она же ветряная оспа) — это инфекционное заболевание Chickenpox (Varicella). Вызывает её вирус варицелла-зостер (Varicella Zoster). Кстати, близкий родственник знакомого многим герпеса.
Все герпесы заразны, но варицелла круче всех. Ветряная оспа распространяется воздушно-капельным путём, причём делает это очень активно. Чтобы подхватить инфекцию, порой достаточно на секунду заглянуть в комнату больного.
Людям всегда казалось, будто болячка переносится буквально по воздуху, ветром. Отсюда и первая часть названия — ветряная. Оспой же её назвали из-за многочисленных высыпаний в виде заполненных жидкостью пузырьков (папул), схожих с теми, что образуются при натуральной оспе.
К счастью, ветрянка не столь смертельна.
Обработка высыпаний
Высыпания на теле, вызванные вирусом ветряной оспы, необходимо лечить дезинфицирующими растворами. Это поможет их более быстрому и благополучному заживлению. Мыться во время ветрянки нельзя. Традиционно принято мазать пораженные места зеленкой, но есть много других средств:
- раствор гидрокарбоната;
- хлоргексидин;
- повидон-йод;
- Мирамистин;
- Фукорцин;
- тальк с ментолом;
- другие.
Если есть возможность, можно приобрести в аптеке средство подороже, но в разы эффективнее (см. ниже), например, Лосьон Skinsave Каламин. В основе препарата — оксид цинка и каламин, вещество минерального происхождения, которое довольно редко встречается в природе. Лосьон обладает обеззараживающим, подсушивающим и противозудным эффектом. Уменьшает отеки, воспаления и раздражения на коже.
Лосьон Skinsave Каламин разрешен к применению даже новорожденным младенцам, — настолько безопасен и нетоксичен.
Лосьон Skinsave Каламин — незаменимое средство при ветрянке, полностью заменяет привычную в таких случаях зеленку. К тому же, хорошо снимает зуд, охлаждает, успокаивает и восстанавливает кожу. Наносить кисточкой или ватной палочкой несколько раз в день (3-7 раз). В отличие от зеленки (или Фукорцина) лекарство легко удалить, не оставляет следов на коже. В нем нет спирта, гормонов и других вредных для организма и кожи человека веществ.
ВЕТРЯНАЯ ОСПА У ВЗРОСЛЫХ
В чем особенности ветряной оспы у взрослых? В каких случаях показано назначение антибиотиков? Когда можно ожидать злокачественного течения болезни?
| Рисунок 1. Вирус ветряной оспы при электронной микроскопии |
Ветряная оспа (ВО) вследствие широкого распространения и высокой контагиозности обычно развивается у детей, однако она нередко возникает и у взрослых. Так, в период с 1991 по 1998 год под нашим наблюдением в инфекционной клинической больнице № 2 находилось 1145 взрослых больных ВО в возрасте от 16 до 80 лет. Среди них преобладали мужчины (837), преимущественно в возрасте 18-23 лет (643).
Госпитализация больных проводилась как по эпидемиологическим показаниям из закрытых коллективов (казармы, интернаты, студенческие общежития), так и по витальным.
Наблюдения показали, что клиническая симптоматика ВО у взрослых не отличалась от таковой у детей, но протекала болезнь значительно тяжелее. Так, у 84,8% больных течение болезни расценивалось как среднетяжелое, в 8,0% — как тяжелое и лишь в 7,2% — как легкое. У четырех больных (0,34%) болезнь носила злокачественный характер и закончилась летальным исходом. Сходные статистические данные приводят и другие исследователи [1, 2, 3].
В типичных случаях болезнь развивалась остро (78%) или подостро (22%) с одно- или двухдневного продромального периода, в течение которого отмечались повышение температуры от субфебрильных до высоких (390С) цифр, недомогание, слабость, головная боль.
Период высыпаний начинался с появления одного-двух крупных папулезных элементов, очень быстро превращающихся в везикулы или пустулы. В течение ближайших суток папулезно-везикулезная сыпь быстро увеличивалась и с подсыпаниями распространялась на лицо, волосистую часть головы, туловище, в меньшей степени — на конечности. Подсыпание продолжалось у 88% больных в течение 3-4 суток, сопровождаясь кожным зудом.
У 35,7% больных сыпь была чрезвычайно обильной, почти сплошь покрывала лицо и туловище. Отличительной особенностью сыпи была быстрая и обильная пустулизация, которая наблюдалась почти у половины больных (49,2%).
Пустулизация сопровождалась значительным (39-400С) подъемом температуры. Лихорадка при отсутствии лечения продолжалась до 7-8 дней.
Экзантема в 91,3% случаев сопровождалась энантемой на слизистой оболочке рта, преимущественно в области небных дужек и мягкого неба. Энантема вначале имела вид папул ярко-розового цвета, а затем превращалась в пузырьки, которые быстро вскрывались с образованием язвочек, покрытых бело-желтым налетом. Развивался стоматит, который обусловливал сильную боль при приеме пищи.
Помимо ротовой полости энантема определялась также на слизистой оболочке половых органов с одинаковой частотой у мужчин и женщин (3,9%). При локализации высыпания в области уретры больные испытывали боль при мочеиспускании. В 0,9% случаев высыпания наблюдались на конъюнктиве, что сопровождалось резью в глазах, ощущением «песка».
В 98% случаев болезнь сопровождалась лимфаденопатией с преимущественным увеличением шейных и заушных лимфатических узлов. При пустулизации лимфаденопатия была выражена особенно резко. Увеличенные лимфатические узлы определялись визуально при наклоне головы.
У детей, по наблюдениям В. А. Постовита (1982) лимфаденопатия отмечается лишь в 6% случаев.
Каких-либо изменений со стороны внутренних органов не выявлено. Гемограмма при среднетяжелом течении ВО характеризовалась нормальным или умеренно сниженным содержанием лейкоцитов и лимфоцитозом. В 2% случаев на фоне умеренного повышения содержания лейкоцитов и лимфоцитоза (до 45-50 %) выявлялись атипичные мононуклеары, количество которых не превышало 10-12% от числа лимфоцитов.
Терапия при среднетяжелом течении включала симптоматические и десенсибилизирующие средства. При выраженной пустулизации, сопровождающейся высокой лихорадкой, назначали антибиотики (чаще пенициллин) коротким курсом (3-4 дня).
Сравнение двух групп больных ВО с пустулизацией, получавших и не получавших антибиотики, показало, что лихорадочный период и регресс сыпи у первых был достоверно короче на 2 дня.
Тяжелая форма болезни наблюдалась у 92 человек (8%). Она характеризовалась высокой температурой (39-400С) с первых дней болезни, выраженной интоксикацией, проявлявшейся головной болью, головокружением, тошнотой, повторной рвотой, нарушением сна, выраженной слабостью, отсутствием аппетита, а также чрезвычайно обильной сыпью, как правило с пустулизацией. У восьми больных наблюдали образование единичных пузырей, у одной больной — везикулы с геморрагическим содержимым.
К числу тяжелых относили также осложненные формы болезни. Под нашим наблюдением было пять больных с различными осложнениями. Неблагоприятный преморбидный фон был лишь у одной больной — состояние после родов. У двух из них, женщин 23 и 26 лет, в остром периоде ВО развилась пневмония.
Приводим краткое описание течения болезни одной из них.
Больная Д., 23 лет, родильница, поступила в ИКБ № 2 26.11.98, на пятый день болезни с диагнозом: ветряная оспа, тяжелое течение, острая очаговая двусторонняя пневмония, дыхательная недостаточность II ст.
Заболела остро 22.11 — единичные высыпания на коже, лихорадка до 38,80С, в последующие дни — до 40-40,50С, с каждым днем сыпь увеличивалась. На 4-й день болезни состояние ухудшилось: появилась одышка, кашель, боль в груди, трудноотделяемая мокрота. С указанными жалобами госпитализирована. При поступлении состояние тяжелое. Одышка. Акроцианоз. На коже обильная полиморфная сыпь: пустулы, корочки, папулы. На слизистой оболочке ротоглотки в области небных дужек эрозии округлой формы, окруженные венчиком гиперемии. Периферические лимфатические узлы увеличены, преимущественно шейные. Над легкими перкуторный звук укорочен с обеих сторон ниже лопаток. Дыхание ослабленное, поверхностное, выслушиваются влажные мелкопузырчатые хрипы в нижних отделах легких с обеих сторон. ЧДД — 28-30 в 1 мин., тоны сердца приглушены, ритмичные. АД 120/80 мм. рт. ст., пульс 104 уд./мин. При исследовании КЩС — дыхательный ацидоз, гипоксемия (рН — 7,30; рСО2 — 54,3; рО2 — 21,7; SВ=23,3; ВЕ= — 0,9). Гемоглобин — 127 г/л; лейкоциты — 6,8 х 109/л; п — 47%; с — 5%; л — 40%; м — 8%; СОЭ — 10 мм/час. На рентгенограмме: с обеих сторон (больше слева) отмечается снижение прозрачности легочных полей за счет очаговых тенеобразований сливного характера. Корни «инфильтрированы», диафрагма — нормальная. Синусы свободны. Тень средостения без особенностей. В ближайшие часы от момента поступления одышка усилилась, ЧДД 40-42 в 1 мин, АД — 110/60 мм. рт. ст., пульс — 96 уд./мин. Проведена терапия: амикацин 0,5х2 в/м, внутривенно капельно глюкоза 5% — 400,0 + эуфиллин 2,4% — 5,0 мл + преднизолон 90 мг; затем лазикс 20 мг в/в; через 10 часов в/в капельно реоплиглюкин 400,0 мл + преднизолон 60,0 мг, сульфокамфокаин в/м, ингаляции кислорода, эуфиллин 0,15 мг х 3 сут. внутрь. К исходу 1-х суток пребывания в клинике наступило улучшение состояния. Уменьшилась одышка (ЧДД — 26 в 1 мин.), исчез цианоз, снизилась температура до 37,10С. В дальнейшем самочувствие и состояние больной быстро улучшались. С 8-го дня болезни нормализовалась температура, экссудативные элементы сыпи покрылись корочками. На 11-й день болезни на рентгенограмме грудной клетки отмечена положительная динамика: исчезновение воспалительных тенеобразований, восстановление структуры корней. На 12-й день болезни выписана в удовлетворительном состоянии.
О пневмонии как наиболее частом осложнении ВО у взрослых сообщают японские авторы [5]. Авторы подчеркивают, что пневмония может приобретать неблагоприятное течение, особенно у лиц с отягощенным анамнезом и у беременных. У прежде здоровых лиц болезнь протекает доброкачественно.
В двух случаях у юношей 16 и 19 лет болезнь осложнилась серозным менингитом, также развившимся в остром периоде ВО. Течение серозного менингита не отличалось от такового, вызванного другими вирусами, и носило доброкачественный характер.
У одного больного в остром периоде ВО развился энцефалит.
Больной А., 22 лет, военнослужащий, поступил на 3-й день болезни 5.03.98 в состоянии средней тяжести с диагнозом ветряной оспы. Жаловался на умеренную головную боль, зудящую сыпь. На коже — необильная полиморфная сыпь (папулы, везикулы, единичные корочки). По органам патологии не выявлено, АД — 110/70 мм. рт. ст., пульс — 88 уд./мин, температура 37,70С. В последующие дни состояние больного улучшилось, температура нормализовалась, на коже образовались корочки. На 6-й день болезни вновь повысилась температура до 38,20С, появились головная боль, головокружение, сонливость, слабость, диплопия. При осмотре несколько оглушен, на вопросы отвечает вяло, определяются вязкость затылочных мышц, сомнительный симптом Кернига, тремор кончиков пальцев рук, языка, промахивание при пальценосовой пробе с обеих сторон, выявлены симптомы Оппенгейма, Гордона, Шеффера, Бабинского. В позе Ромберга неустойчив, отмечается девиация языка влево. Произведена диагностическая люмбальная пункция: ликвор прозрачный, вытекает частыми каплями. При исследовании патологических изменений не выявлено. Больной консультирован невропатологом. Заключение: ветряная оспа, энцефалит. Лечение: ежедневно в/в глюкоза 5% 300,0 мл + трентал 200 мг + ГОМК 10% — 5,0 мл + сернокислая магнезия 25% — 10,0 мл + реланиум 4,0 + лазикс 20 мг; внутрь — оротат калия, цинаризин, ноотропил, финлепсин, в/м витамины В1, В6 по 2,0 мл. На фоне проводимого лечения состояние больного постепенно улучшалось, неврологическая симптоматика регрессировала. На 45-й день болезни больной в удовлетворительном состоянии выписан.
Из 92 больных с тяжелым течением ВО у четырех имел место летальный исход. По данным М. Войкулеску, Л. Комес (1963), В. Н. Верцнер и соавт. (1974), причиной смерти при ВО являются генерализация процесса, поражение центральной нервной системы, пневмонии. Злокачественные формы болезни наблюдаются у лиц с отягощенным преморбидным фоном и у стариков.
Наши наблюдения подтверждают это положение: у двух больных ВО развилась на фоне заболевания крови, у одного больного — на фоне тяжелого врожденного органического поражения ЦНС, одна больная была в преклонном возрасте. Ниже приводится выписка из ее медицинской карты.
Больная П., 77 лет, поступила в ИКБ №2 9.02.99 на 4-й день болезни. Заболела 6.02, почувствовала слабость, головную боль, разбитость. Температуру не измеряла. На 2-й день болезни появились единичные папулы на груди. В последующие 2 дня сыпь увеличилась, температура повысилась до 390С, резко ухудшилось самочувствие. На четвертый день болезни госпитализирована с диагнозом: «ветряная оспа?». При поступлении состояние тяжелое, сопор, температура 390С, акроцианоз. Обильная везикулезная сыпь с геморрагическим содержимым на лице, волосистой части головы, туловище, отдельные некротические элементы в разных местах. Конъюнктива и слизистая оболочка ротоглотки умеренно гиперемированы, единичные афты на мягком небе. В легких жестковатое дыхание, сухие хрипы, ЧДД — 36 в/мин. Тоны сердца приглушены, ритмичные, АД — 90/60 мм. рт. ст., пульс — 88 уд./мин. Живот мягкий, безболезненный. Сознание спутанное, в контакт вступает с трудом. Менингеальных и очаговых симптомов поражения ЦНС нет. На основании изложенного установлен диагноз: ветряная оспа, геморрагическая форма. Ан. крови: Нв — 121,0 г/л; Л. — 4,5х109/л; п — 13%; с — 11%; э — 2%; Л — 73%; м — 1%; СОЭ — 18 мм/час. Среди лимфоцитов 21% атипичных мононуклеаров с широкой базофильной протоплазмой. КЩС от 9.02 при поступлении: рН — 7,30; рО2 -52,7; рСО2 — 32,5; SВ — 17,2; ВЕ = — 9,1; Нt — 35,9%; Nа — 138,4 ммоль/л; К — 3,45 ммоль/л. Несмотря на проведенную интенсивную терапию, состояние больной прогрессивно ухудшалось и через 9 часов от момента поступления больная скончалась.
Патолого-анатомический диагноз:
основной — ветряная оспа, генерализованная форма с поражением кожи, печени, почек, селезенки, легких, слизистой оболочки глотки, пищевода, конъюнктивы, некротический энцефалит; осложнение — отек головного мозга; сопутствующий — атеросклероз аорты, коронарных артерий, диффузный кардиосклероз.
В приведенном случае генерализованной формы ВО непосредственной причиной смерти послужил отек мозга, развившийся вследствие некротического энцефалита.
О летальных исходах от ветряночного энцефалита лиц преклонного возраста сообщают голландские авторы [6], объясняя злокачественность течения возрастной иммунодепрессией.
В противовес общеизвестному мнению о тяжелом течении инфекционных болезней у лиц с иммунодефицитом, у ВИЧ-инфицированных мы наблюдали только легкое течение ВО. В нашей клинике находились трое ВИЧ-инфицированных больных ВО. Во всех трех случаях болезнь началась с появления сыпи без продромы, без повышения температуры, с незначительной интоксикацией и умеренной экзантемой. В то же время течение болезни было длительным, вялым, везикулезно-пустулезная сыпь покрывалась корками лишь к концу второй недели. В указанных случаях осложнений не наблюдалось.
Литература
1. Верцнер В. Н. Ветряная оспа. М.: Медицина, 1963. 2. Комес Л. Ветряная оспа. Инфекционные болезни / Под ред. проф. Войкулеску М. И. Бухарест: Меридиане, 1963, с. 286-297. 3. Постовит В. А. Ветряная оспа. — В кн.: Детские капельные инфекции у взрослых. М., 1982, с. 5-50. 4. Ющук Н. Д., Венгеров Ю. Я. Ветряная оспа. В кн.: Лекции по инфекционным болезням. М.: ВУНМЦ, 1999. 5. Saitou-M, Niitsuma-K, Kasukawa-R. Two cases of severe adult varicella pneumonia, Nihon-Kokyuki-Gakkai-Zasshi. 1998 Mar; 36(3): 251-5. 6. Westenend P. J., Hoppenbrouwers W. J. Fatal varicella-zoster encephalitis; a rare complication of herpes zoster, Ned- Tijdschr-Geneeskd. 1998 Mar 21;142 (12):654-7.
Обратите внимание!
- У взрослых ветряная оспа протекает тяжелее, чем у детей, типичным является среднетяжелое течение, характеризующееся интоксикацией, обилием высыпаний, ранней пустулизацией
- Тяжелое и осложненное течение ВО наблюдается в любом возрасте и не всегда связано с неблагоприятным преморбидным фоном. Злокачественное течение болезни можно предвидеть у лиц, страдающих болезнями крови, тяжелой врожденной патологией, а также у лиц преклонного возраста
- При обильной пустулизации эффективна антибактериальная терапия, сокращающая период лихорадки и способствующая быстрому регрессу пустул
Антигистаминные препараты от зуда
Сильный зуд, который обычно сопровождает ветрянку, можно облегчить при помощи антигистаминных средств. Противоаллергические препараты помогают больному облегчить зуд. Высыпания на теле при ветрянке нельзя расчесывать, чтобы не занести в открытые раны инфекцию. В противном случае течение заболевания значительно осложнится.
Наиболее популярные антигистаминные средства:
| Номер п/п | Название препарата | Действующее вещество | Разовая дозировка, мг/ шт. | Количество приемов в сутки |
| 1. | Кларитин | лоратадин | 10 /1 табл. или 2 ч. л. сиропа | 1 |
| 2. | Эриус | дезлоратадин | 5 /1 табл. или 10 мл сиропа | 1 |
| 3. | Лоратадин | лоратадин | 10 /1 табл. | 1 |
| 4. | Супрастин | хлоропирамин | 25 мг/1 табл. | 3-4 |
| 5. | Цетрин | цетизризина дигидрохлорид |
| |
| 6. | Диазолин | мебгидролин | 100-300/1-3 табл. | 3 |
Из-за сильного зуда больной ветрянкой первые два-три дня не может полноценно спать. Антигистаминные средства помогут снизить болезненные ощущения. Большинство противоаллергических препаратов вызывают состояние сонливости, необходимо принимать их, по возможности, перед сном. Дополнительно можно использовать успокаивающие средства:
- настойка пустырника;
- настойка валерианы;
- легкое снотворное.
Прием успокаивающих препаратов поможет нормализовать сон и восстановить силы организма. Больной тяжело переносит течение ветрянки из-за сыпи, зуда, высокой температуры. Нужно помочь пациенту расслабиться, погрузиться в глубокий, оздоравливающий сон.
Антибиотики при ветрянке
Противомикробные препараты нередко назначают в самом начале заболевания ветрянкой. Это происходит по индивидуальным показаниям. Их цель — остановить развитие бактериального процесса в организме, чтобы не заболеть вторично. Такие меры предосторожности следует принимать, если:
- нагноение в ранках;
- высокая температура дольше 3-5 дней;
- бронхит;
- пневмония;
- ангина;
- отит;
- синусит.
Взрослым чаще всего назначают противомикробные препараты из группы пенициллинов (Амоксиклав, Агументин), Тетрациклин и другие. Полусинтетический антибиотик Агументин содержит вещество амоксициллин и кавулановую кислоту. Имеет широкий спектр действия. Применяется при инфекциях дыхательных путей. Лечение длится 7 дней. Принимать дважды в сутки по 1 таблетке в одни и те же часы, повторно через равные промежутки времени.
Нужно помнить, что антибиотики бессильны против вирусов, — их нужно принимать только в случае присоединения бактериальной инфекции или для ее предупреждения.
Антибиотики необходимо запивать большим количеством простой воды (100-200 мл). Это не должны быть соки или сладкие напитки. Алкоголь на период приема следует исключить из рациона. Одновременно принимать препараты, улучающие и поддерживающие микрофлору кишечника. Режим нужно соблюдать постельный, исключить физическую, умственную нагрузку.
Лечение взрослых
Легкие формы ветрянки лечат амбулаторно, среднетяжелые и тяжелые — в инфекционном стационаре. В поликлинике лечением ветрянки занимается врач-инфекционист, при его отсутствии — терапевт. Работающему человеку выдается больничный лист на весь период болезни — 10-14 дней при легкой форме, 21 день при тяжелом течении. Больных изолируют на дому с момента заболевания до 5-го дня с последних высыпаний. Больных нужно разобщать с детьми и беременными, не болевшими ветрянкой.
Постельный режим назначается на все дни с повышенной температурой. После нормализации температуры, улучшения самочувствия постельный режим отменяется. Специальная диета при ветрянке взрослому человеку не требуется. Назначается легкое питание с преобладанием молочно-растительных блюд.
Средства от сыпи при ветрянке
Высыпания обрабатывают любыми антисептиками:
- хлоргексидин;
- йод;
- зеленка;
- фукорцин.
Средство наносят точечно на каждый пузырек ватной палочкой. Цель обработки сыпи — подсушивание, предупреждение занесения бактериальной флоры. Обработка красящими антисептиками имеет еще одну цель — так удобнее замечать момент последних высыпаний. Для облегчения зуда сыпь можно обрабатывать “Циндолом” или “Каламином”. Мыться можно под теплым душем, не использовать жесткую мочалку.
Для облегчения зуда можно использовать антигистаминные (противоаллергические) средства, например лоратадин.
Основное лечение — прием противовирусных препаратов:
- ацикловир;
- валацикловир;
- фамцикловир.
Препараты принимаются курсом 7 дней при легком течении болезни, 10-14 — при тяжелом течении.
При повышении температуры более 38 градусов дополнительно назначают жаропонижающие препараты.
Антибиотики при неосложненном течении ветрянки не показаны. Их назначают в случае присоединения бактериальной флоры.
Для более быстрого восстановления после болезни рекомендован прием витамина Е, фолиевой кислоты, рибофлавина.
Диспансерное наблюдение у врача-инфекциониста нужно лишь тем, кто перенес тяжелую форму ветрянки. Наблюдение проводится в течение 1 года после присоединенной пневмонии и трех лет после энцефалита.
Неспецифическая профилактика включает соблюдение мер безопасности при уходе за больным ветрянкой. Взрослые обычно заражаются от детей. В комнате больного нужно ежедневно проводить влажную уборку и проветривание. Ухаживающий должен тщательно соблюдать личную гигиену, при контакте с больным носить маску.
Лечение ветрянки во рту
Иногда вирус внедряется в слизистые оболочки ротовой полости, вызывая появление в этих местах пузырчатой сыпи. У взрослых пациентов такое явление проявляется часто. Наличие высыпаний во рту не зависит от степени тяжести ветрянки. Со временем они преобразуются в язвочки и доставляют больному дискомфорт. Обрабатывать ротовую полость можно следующими препаратами:
- слабой концентрацией марганцовки;
- водными дезинфицирующими растворами (хлоргексидин, борная кислота);
- отварами трав с обеззараживающим действием (ромашка, клевер, череда, кора дуба и другие).
Хорошо помогает при ветрянке во рту облепиховое масло. Оно снимает воспаление, способствует быстрому заживлению язвочек. Смазывать ротовую полость нужно несколько раз в день, после чего минимум полчаса ничего не есть и не пить.
На период лечения необходимо поменять свой рацион, — убрать твердую пищу, заменив ее на продукты с мягкой консистенцией (каши, супы, бананы).
Полоскать ротовую полость дезинфицирующими растворами необходимо сразу после еды и в промежутке между ближайшими приемами пищи. Для обработки сыпи во рту и снятия болевых ощущений применяют медикаментозные гели (Холисал, Мундизал, Калгель). Они быстро впитываются в поверхность пораженной слизистой и оказывают выраженный терапевтический эффект, еще до того, как больной непроизвольно проглотит их.
Диагностика ветрянки
Основой выявления герпеса является вирусологическое исследование – осмотр сред на обнаружение возбудителя. При «ветрянке» для диагностики используют жидкость из везикул, в которых при окрашивании выделяют скопления возбудителя – тельца Арагана.
Обычно ветряную оспу отличают от укусов насекомых. Основным отличием является отсутствие развития элементов и подсыпаний, а также нормальная температура тела.
Также болезнь стоит дефферренцировать от:
- стрептодермии — протекает без лихорадки, отличаются высыпания – мутное, гнойное содержимое, после инволюции оставляющее желтую корку, на ее месте формируется красное пятно. Сыпь располагается в основном за ушами и на конечностях, никогда не бывает на волосистой части головы (отличительный признак ветрянки).
- опоясывающего герпеса – пузырьки располагаются строго по ходу нервного ствола, на ногах и рука практически не бывает.
- везикулезного риккетсиоза – на месте укуса клеща образуется небольшой струп с последующим образованием язвы (на ее месте после заживления формируется шрам). Характерно увеличение регионарных лимфоузлов.
Народные средства при ветрянке
Во время ветрянки очень важно поднять иммунитет у больного, чтобы защитная система организма быстрее справилась с болезнью. Для этого необходимо принимать смесь меда и лимонного сока. Смешать первый и второй ингредиенты в равных количествах, и до еды принимать внутрь по столовой ложке.
Снять боль и зуд по всему телу поможет мазь собственного приготовления. Измельчить 10 г прополиса, смешать с жиром (глицерин, вазелин, сливочное масло). Смесь держать на пару полтора-два часа. Процедить и смазывать высыпания.
Издана при оспе пользовались такой мазью. Смешать одинаковое количество канифоли и воска, добавить 1 стол. л. растительного масла. Смесь растопить на медленном огне. Намазать ею кусок пергаментной бумаги и приложить к телу. Сверху утеплить пуховым платком. В результате все чирьи останутся на бумаге, а тело будет чистым.
Высыпания нужно часто мазать водно-содовым раствором. Это даст эффект подсушивания пузырьков, снимет зуд. Больной не будет расчесывать тело и это убережет его от занесения бактериальной инфекции. В чашке теплой кипяченой воды размешать чайную ложку пищевой соды, и будет раствор готов.
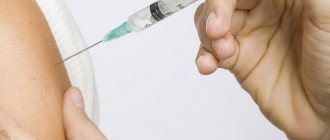
Прививка от ветрянки для взрослых
Для специфической профилактики применяется живая вакцина. В случае контакта с больным ветрянкой взрослому вакцину вводят в течение 72 часов. Если у человека есть противопоказания к вакцинации, ему вводят иммуноглобулин — нормальный человеческий или специфический зостерный.
Противопоказания к вакцинации
- сильные аллергические реакции в целом и на куриное яйцо в частности (введение вакцины при наличии аллергии приводит к развитию анафилактического шока, который может быть смертельным.);
- аллергия на антибиотики аминогликозиды — стрептомицин, амикацин, гентамицин;
- резкое снижение иммунитета (у людей с тяжелым снижением иммунитета вакцинация вызывает развитие ветрянки);
- вероятная или подтвержденная беременность.
Профилактическая вакцинация взрослых может быть проведена в любом возрасте. Следует делать две прививки с интервалом 6-10 недель. Вакцинация не входит в Национальный календарь прививок. Ее делают только в случае контакта с больным или по желанию самого человека за его счет.
Переносится вакцинация легко, из побочных эффектов наблюдается кратковременное повышение температуры. Длительность защиты после прививки составляет 10-15 лет. После вакцинации человек не заразен, если не появляются единичные пузырьки на коже.
Рекомендуется не допускать контакта привитого человека и человека, не болевшего ветрянкой, в течение трех дней.
Прививка при беременности и после нее
Если планируется беременность, прививку нужно сделать не позднее, чем за три месяца до ее наступления. Во время беременности прививки противопоказаны.
Кормление грудью НЕ является противопоказанием к вакцинации от ветряной оспы. Таким образом, кормящая мать может привиться.
Профилактика ветрянки
Самым надежным способом профилактики ветрянки считается прививка. Ее можно делать летом, чтобы простудный период встретить во всеоружии. Иммунитет после прививки начинает формироваться почти сразу, но силы достигает через полтора месяца.
Допускается сделать прививку в экстренном порядке, сразу после близкого контакта с носителем вируса. Профилактические меры необходимо провести в течение 3 суток после встречи с инфицированным больным. Прививание осуществляется после осмотра педиатром.
В России распространена вакцина Варилрикс. Даже через десять лет в организме человека будут присутствовать антитела, полученные в результате проведения прививки. Кроме того, информация о встрече с вирусом будет храниться в клетках иммунной памяти, сколько человек будет жить.
При наступлении простудного периода или появления случаев заболевания ветрянкой, рекомендуется пропить курс противовирусных препаратов. Это поможет предотвратить развитие инфекции при ее попадании в организм. Противовирусные препараты имеют иммуномодулирующее воздействие на организм и помогают ему бороться с инфекцией.
Обследование
Для постановки диагноза достаточно клинического осмотра и указания на факт контакта с больным ветрянкой. Специфическое лабораторное обследование требуется при необходимости дифференцировать болезнь с другими состояниями, сопровождающимися пузырьковой сыпью.
Лабораторное подтверждение ветрянки:
- выявление ДНК вируса в крови методом ПЦР — полимеразная цепная реакция;
- нарастание специфических антител IgM и IgG в крови в 4 раза и более за 10 дней.
- В общем анализе крови наблюдается снижение лейкоцитов и нейтрофилов, увеличение лимфоцитов. У некоторых больных повышается уровень моноцитов до 10%. Общий анализ крови не имеет диагностического значения.
При подозрении на осложнения проводится рентгенография легких, УЗИ сердца, МРТ головного мозга.