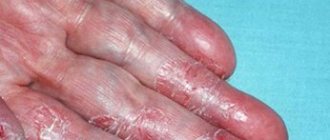
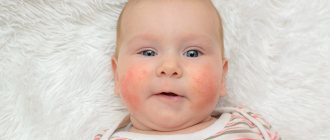
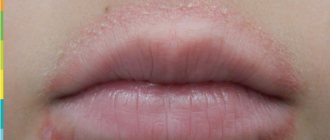
Атопический дерматит — это хроническое аллергическое заболевание с периодами обострения и ремиссии. Наиболее характерными симптомами заболевания являются постоянный зуд кожи и красные поражения, напоминающие лишайник. Атопический дерматит чаще всего диагностируется у маленьких детей, взрослые болеют реже.
Другие термины для атопического дерматита, такие как атопическая экзема или ранее использовавшаяся чесотка, в самом названии сближают природу и специфические симптомы этого заболевания. Люди, страдающие АД, страдают хроническим зудом кожи. В результате царапин, которые трудно контролировать, кожа разрушается, ослабляя защитную барьерную функцию. Как следствие, происходит чрезмерная потеря воды из более глубоких слоев кожи (происходит ее высыхание), и аллергены имеют больше шансов проникнуть в организм.
Что такое атопия?
Содержание статьи
Атопия — это ненормальная реакция организма на аллерген, приводящая к перепроизводству антител IgE, ответственных за аллергическую реакцию. Атопический дерматит относится к группе атопических заболеваний, как и бронхиальная астма, крапивница и сенная лихорадка.
Пациенты, склонные к атопии, обычно имеют несколько аллергических заболеваний одновременно. Организм человека, страдающего AD, реагирует на очень низкие дозы аллергена (молекулы, которые могут вызвать иммунную реакцию) в окружающей среде. Болезнь может быть вызвана многими факторами, которые нас окружают: пылевыми клещами, пыльцой с цветов, животных и пищи.
Причины атопического дерматита
Первые симптомы атопического дерматита почти у половины пациентов появляются между третьим и шестым месяцем жизни, в большинстве случаев заболевание появляется в возрасте до пяти лет. Происхождение атопического дерматита является сложным, и его развитие представляет собой совокупность экологических, генетических, иммунологических и неиммунологических факторов.
У пациентов с БА существует генетический дефект в эпидермисе, который вызывает нарушения в составе поверхностного слоя кожи. В результате кожа пациента подвергается чрезмерному воздействию аллергенов, она становится сухой, чрезмерно чувствительной и зудящей.
Атопический дерматит
Заболевание является генетическим, что означает, что если у одного или двух родителей был атопический дерматит или любое другое атопическое заболевание, вероятность того, что дети унаследуют склонность к атопии, включая атопический дерматит, высока.
Как избежать обострения дерматита зимой
Зимой обострение дерматита — обычное дело. Даже здоровой коже бывает непросто справляться с перепадами температур и сухим воздухом в помещениях. Избавиться от симптомов болезни даже в морозные месяцы помогут:
- холодные компрессы,
- теплые ванны с овсянкой или пищевой содой,
- кремы или мази для тела с высокой концентрацией масел в составе (наносить крем следует сразу же после ванны или душа).
Зимой особенно важно стараться не раздражать кожу, не тереть ее полотенцем, избегать царапин, не пользоваться косметикой с отдушками (рис. 4). Во время уборки обязательно надевать перчатки, а при использовании аэрозольных чистящих средств — очки. В одежде следует отдавать предпочтение мягким, натуральным тканям, например, хлопку. Таким образом, в холодное время года ежедневная рутина должна быть еще более щадящей, чем обычно.
Рисунок 4. Как ухаживать за кожей с экземой зимой. Иллюстрация: МедПортал
Каковы симптомы атопического дерматита (AD)?
Наиболее распространенным симптомом атопического дерматита является экзема, воспаление, которое проявляется в виде папул на покрасневшей коже. Повреждения кожи обычно появляются группами и выстраиваются в неправильные формы.
В результате царапин появляются повреждения кожи. Хронические поражения приводят к лихенизации (утолщению) кожи и ее гиперкератозу, то есть ихтиозу (кератоз пиларис, ихтиоз). В очень тяжелых условиях может возникнуть эритродемия, то есть общее воспаление кожи, увеличение лимфатических узлов и повышение температуры.
В зависимости от возраста пациента течение заболевания можно разделить на три фазы: детская, подростковая, взрослая. Локализация изменений отличается время от времени. У детей симптомы атопического дерматита часто видны на щеках и лбу, в то время как у взрослых он в основном виден в изгибах нижних и верхних конечностей. Кроме того, у взрослых могут развиться другие симптомы AD, такие как беловатая перхоть, которая не встречается у детей.
Понятия «дерматит» и «экзема» в истории дерматовенерологии претерпевали динамическое развитие вследствие расширения наших познаний в смежных отраслях медицины (например, аллергологии). Однако до настоящего времени нет однозначного понимания различий этих заболеваний, так как отсутствует их четкое определение и классификация. Несмотря на бурное развитие аллергологии, в дерматовенерологии продолжают доминировать устаревшие понятия.
Некоторые авторы идентифицируют содержание терминов «экзема», «атопический дерматит», «аллергическая экзема», «диссеминированный нейродерматит», «пруриго» и терминов «лихенификация», «экзематоидный дерматит», «пищевая» и «детская экзема» и т. д.
Вследствие перехода здравоохранения на страховую медицину, терминологическая путаница не позволяет проводить оценку качества медицинской помощи и, следовательно, нуждается в серьезной коррекции.
А.И.Поспелов дает следующее определение экземы: «Eczema есть воспалительная болезнь кожи, в большинстве случаев не заразительная и протекающая обыкновенно хронически, реже остро» . В более поздней работе А.И.Поспелов, называя экзему «мокнущий лишай», приводит следующее определение: «Под экземой в настоящее время разумеют поверхностное воспаление кожи, сопровождающееся покраснением, отеком, повышенною температурою, появлением рассеянных узелков и пузырьков, мокнутием или же шелушением, чувством напряжения, жжением и значительным зудом». Далее автор делит экзему на острую и хроническую. Описывая течение экземы, он пишет: «Ежели на коже человека вызвать искусственное воспаление ее смазыванием кожи, напр., скипидаром или иным веществом, подвергнуть ее трению, повышенной температуре, то спустя несколько часов после этого на месте раздражения кожа покраснеет, припухнет (отек), местная температура ее повысится и пораженное место станет «гореть» или зудеть – это будет eczema erythematozum» . По нашему мнению описанная клиническая картина соответствует простому контактному дерматиту, но никак не экземе, что свидетельствует о существовании разночтения даже у такого известного дерматолога, как А.И.Поспелов.
По определению В. Duperrat (1959): «Экзема – наиболее частая кожная реакция на чрезвычайно малые воздействия внешние или внутренние (которые еще далеко не все известны) реакция, представляющая во время своего развития, прежде всего, комплекс дермо-эпидермальных поражений, среди которых преобладает спонгиоз с везикуляцией».
Даже в современных клинических рекомендациях по дерматовенерологии доминирует деление экземы на острую и хроническую: «Экзема (от греческого Ekzeo — вскипаю) – острое, реже хроническое рецидивирующее аллергическое заболевание, характеризующееся появлением полиморфной сыпи, сильным зудом и острой воспалительной реакцией, обусловленной серозным воспалением кожи» .
Др. Max Joseph, ссылаясь на опыты Hebra, который, втирая в здоровый участок кожи кротоновое масло, получил «…ряд клинических явлений, которые во многих отношениях представляли сходство с явлениями, наблюдаемыми при острой экземе. Этим было доказано, что раздражение, действующее на кожу, может вызвать разнообразные клинические формы болезни» также делит экзему на острую и хроническую и приводит шесть стадий развития острой экземы: эритематозную, папулезную, везикулезную, мокнутия, импетигинозную и сквамозную». Таким образом, полиморфизм высыпаний рассматривается как патогномоничные признаки острой экземы, в то время как хроническая экзема распознается не по продолжительности процесса, а по изменениям, которые остаются вследствие развития заболевания: «При хронической же экземе именно наблюдаются стойкие изменения кожи, плотные пропитывания, трещины и т.п.» .
Г.И.Мещерский относил экзему к кожному синдрому, «…который на высоте развития характеризуется отечной эритемой с мельчайшими, как маковое зернышко, прозрачными пузырьками, наполненными бледно-желтой клейкой жидкостью, поверхностными, т.е. расположенными непосредственно под роговым слоем» .
А.И.Картамышев понимал под экземой: «Зудящее, часто расположенное на симметричных участках поверхностное воспаление кожи, которое характеризуется появлением узелков и пузырьков, превращающихся зачастую в эрозии или корочки и заживающие с образованием чешуек без оставления стойких изменений кожи. …Для экземы характерны полиморфизм первичных и вторичных элементов сыпи, склонность к рецидивам и всегда сопровождающее болезнь ощущение зуда» .
М.М.Желтаков определял экзему как аллергическое заболевание, которое характеризуется высыпанием пузырьков, мокнутием и хроническим рецидивирующим течением. Говоря об аллергическом дерматите, М.М.Желтаков приводил как синоним название «Экзематозный дерматит», тем самым, подчеркивая сходность клинических проявлений .
О.Л.Иванов и соавт. выделяют «аллергический дерматит» и «токсидермию», подразумевая, видимо, под аллергическим дерматитом «контактный аллергический дерматит». Они отмечают, что клиническая картина аллергического дерматита сходна с острой стадией экземы. Здесь же указывают, что дифференциальный диагноз аллергического дерматита проводят с экземой, для которой характерна поливалентная (а не моновалентная) сенсибилизация и хроническое рецидивирующее течение, с токсикодермией, при которой аллерген вводится внутрь организма. Описывая лечение токсидермии авторы пишут: «При фиксированной токсидермии ограничиваются применением местных противовоспалительных и, при необходимости, антисептических средств …». Не понятно, о какой фиксированной токсидермии идет речь, видимо опять подразумевается контактный аллергический дерматит. В то же время, приводя формулировку экземы авторы указывают: «Экзема – частое хроническое рецидивирующее заболевание кожи аллергического генеза, характеризующееся поливалентной сенсибилизацией и полиморфной зудящей сыпью (везикулы, эритема, папулы)» .
Б.И.Каруна считает, что экзема протекает остро, подостро и хронически, и разделяет экзему на истинную, или идиопатическую, микробную, профессиональную, себорейную, детскую .
Н.А.Торсуев с соавт. пишут: «Дерматит – это обычная воспалительная реакция нормально реагирующей кожи на внешнюю и внутреннюю вредность. Экзема – это дерматит у предрасположенного субъекта, это особая форма реакции непереносимости. Таким образом, как правильно отмечают H. Fuchs и L. Kumer, каждая экзема есть дерматит, но дерматит отнюдь не является экземой». Далее авторы предлагают: «…понятие об аллергическом или экзематизированном дерматите изъять, как совершенно необоснованное и излишнее и придерживаться строгого разграничения понятия «дерматит» и «экзема» (к сожалению, не уточняется о каком дерматите идет речь) .
Литературные ссылки можно продолжать, но уже краткий экскурс в историю вопроса позволяет заключить, что ученые разделились на две группы: разделяющих понятия аллергический дерматит и экзема и смешивающих их.
Если проанализировать хронологию изменений представлений о дерматитах и экземе, прослеживается следующая закономерность. В то время, когда знания об аллергических процессах отсутствовали, естественно не существовало понятия «аллергический дерматит». С развитием аллергологии появилось деление дерматитов на «простые контактные» и «аллергические». Несмотря на накопленные знания патогенеза аллергодерматозов и отнесение экземы в группу этих заболеваний четкого отделения экземы от аллергического дерматита так и не произошло.
В протоколах ведения больных экзема трактуется как «хроническое рецидивирующее островоспалительное полиэтиологическое заболевание с выраженным полиморфизмом элементов сыпи», а токсидермия – «острое воспалительное поражение кожи и нередко слизистых оболочек, возникающее как результат воздействия токсических, аллергических, токсико-аллергических агентов, введенных внутрь организма (вдыхание, прием внутрь, введение парентерально). Клиническая картина отличается полиморфизмом высыпаний (пятна, папулы, уртикарии, везикулы и др.)». Как видно из приведенных определений, разница между двумя заболеваниями лишь в длительности их течения, однако нет смыслового значения во фразе «хроническое рецидивирующее островоспалительное заболевание». Можно понимать, что экзема на протяжении всей болезни — островоспалительный дерматоз, а это далеко не так.
Определение токсидермии также оставляет желать лучшего. В стандартах оказания специализированной медицинской помощи в разделе: «Болезни кожи и подкожной клетчатки» по нозологиям, включающим аллергодерматозы, представлены атопический дерматит; дерматит неуточненный (истинная экзема); дерматит, вызванный веществами, принятыми внутрь (токсидермия); крапивница. В стандартах не дается определение нозологических единиц, при этом истинную экзему приравнивают к «дерматиту неуточненному».
Нам представляется необходимым совершенствование классификации дерматитов и экземы, т.к. (как уже указывалось) страховая медицина не мыслима без базисного ориентирования на стандарты качества медицинской помощи.
Учитывая приведенный обзор литературы и современные представления об этиопатогенезе аллергодерматозов возможно два решения указанной проблемы. Первое – в классификации дерматитов необходимо выделять: простые (артифициальные) контактные дерматиты, вызываемые безусловными (облигатными) раздражителями, и аллергические дерматиты, вызываемые условными (факультативными) раздражителями (аллергенами). В свою очередь аллергические дерматиты подразделять на контактные аллергические дерматиты, возникающие от непосредственного контакта кожи с аллергеном, и токсикодермию, возникающую при проникновении аллергена к кровяное русло (через желудочно-кишечный тракт, дыхательные пути и парентерально). При таком делении дерматитов экзема представляется как хроническое, рецидивирующее аллергическое заболевание, возникающее вследствие поливалентной сенсибилизации организма и проявляющееся истинными полиморфными высыпаниями (пятнами, папулами, везикулами, пустулами) со склонностью к везикуляции и мокнутию, с последующим развитием ложного полиморфизма (эволюцией первичных элементов с появлением корок, чешуек, пигментации, лихенизации).
При таком подходе экземой можно считать лишь заболевание, имеющее хроническое течение с частыми рецидивами и короткими ремиссиями. При возникновении же характерного патологического процесса впервые, никак нельзя предположить, какое развитие получит заболевание – то ли оно приобретет затяжной, рецидивирующий характер, или же больше никогда не повторится. Следовательно, первый эпизод болезни и крайне редкие рецидивы на протяжении большого временного отрезка надо рассматривать как проявления аллергического дерматита. Затяжное течение впервые выявленного дерматита нельзя диагностировать как экзему. Известны случаи, когда аллергический дерматит длится 3-4 месяца и больше никогда не повторяется.
Второе – если исключить из классификации дерматитов аллергический дерматит, оставив лишь дерматит простой контактный, тогда проявления аллергического дерматита (контактного и токсикодермии) следует расценивать как острую экзему. В этом случае экзему следует трактовать как аллергическое заболевание с моно- или поливалентной сенсибилизацией, проявляющееся истинными полиморфными высыпаниями (пятнами, папулами, везикулами, пустулами) со склонностью к везикуляции и мокнутию, с последующим развитием ложного полиморфизма (эволюцией первичных элементов с появлением корок, чешуек, пигментации, лихенизации), характеризующееся острым и хроническим течением.
В случае моновалентной сенсибилизации экзема будет расцениваться как острая, так как это (по современным представлениям) не что иное, как аллергический дерматит, который имеет аналогичную клиническую картину. При возникновении же поливалентной сенсибилизации, когда любой из аллергенов (или сочетанное воздействие аллергенов) может вызвать или обострить аллергический процесс – он приобретает затяжной, рецидивирующий характер, и в этом случае будем говорить о хронической экземе.
Мы умышленно в формулировке привели такие особенности экземы как везикуляция и мокнутие. Это необходимо учитывать для дифференциации экземы от нейродермита, ибо при экземе на момент осмотра может и не быть везикуляции и мокнутия, хотя анамнестически чаще всего это выявляется.
В заключение необходимо еще раз отметить, что, несмотря на многовековую историю дерматологии, четкого представления о дерматитах и экземе не сформировалось и, учитывая актуальность данной проблемы, мы предлагаем дерматологам обсудить ее с целью выработки единого мнения по стандартизации понятий и критериев оценки качества медицинской помощи при аллергодерматозах.
Как распознать атопический дерматит?
В диагностике часто используются тесты — кожные пробы и атопические пластыри, но отрицательный тест не всегда означает, что болезнь отсутствует, это может быть только то, что аллергенный аллерген еще не обнаружен.
Лаборатория также выполняет определения общего сывороточного IgE, которые определяют аллергию у пациента. Поскольку атопический дерматит является аллергическим заболеванием, мы не можем его полностью вылечить, мы лечим его только симптоматически. В некоторых случаях можно десенсибилизировать пациента.
Как жить с дерматитом
Атопический дерматит у взрослых может стать хроническим, и тогда бороться с ним придется всю жизнь. Лекарства, излечивающего от экземы, не существует, но есть и хорошая новость — болезнь можно держать в узде, сведя проявление симптомов к минимуму. Для этого нужно18:
- знать и исключать контакты с триггерами, которые провоцируют воспаление,
- тщательно ухаживать за кожей,
- использовать лекарства, назначенные специалистом.
Очень важно индивидуально подобрать тип и форму препарата, чтобы терапия была действенной и комфортной для пациента. Это касается и топических стероидных средств. Кроме того, нужно непрестанно следить за развитием болезни и находится под наблюдением специалиста. Длительная ремиссия может стать поводом для постепенной отмены лекарств или для перехода на малые дозы препарата. Если симптомы нарастают, специалист поможет скорректировать план лечения, подобрав новую терапию.
К сожалению, иногда экзема непредсказуема. Она может обостриться внезапно, и порой бывает трудно понять, почему она вернулась. Причиной ее манифестации может стать стресс, волнение, смена климата или качества водопроводной воды. Живя с экземой, всегда нужно быть начеку. Но даже если болезнь дает о себе знать в самый неподходящий момент, не стоит воспринимать это как катастрофу. Так как наше эмоциональное состояние тесно связано с проявлениями экземы, победить болезнь можно, лишь приняв свою кожу такой, какая она есть. Прятать дерматит не нужно, его нужно лечить, и тогда кожа обязательно ответит на проявленную любовь взаимностью.
Как предотвратить и лечить рецидивирующее воспаление при AD?
Лечение АД является комплексным и требует постоянного контроля состояния кожи. Это особенно важно для детей, которые чаще всего не могут определить, к каким продуктам они проявляют аллергию и в каких ситуациях. Пациенты должны минимизировать контакт с аллергенами, что нелегко из-за множественности аллергенов и их распространенности.
Симптомы атопического дерматита усиливаются в ответ на стресс, поэтому для предотвращения рецидивов рекомендуется избегать стрессовых ситуаций, особенно когда это хроническое течение.
Во время обострения симптомов необходимо проконсультироваться с дерматологом, который подберет подходящие антигистаминные препараты, которые также обладают противозудными свойствами, и другие лекарства, которые ингибируют развитие аллергии — для местного или общего применения (например, иммунодепрессанты).
Лечение рецидивирующеего воспаления при AD
Стоит позаботиться о том, чтобы исключить из рациона продукты, которые заставляют больных чувствовать себя плохо и дают сыпь. Избегание аллергенов в порошках и жидкостях для полоскания рта, которые сильно раздражают уже пораженную кожу, также играет ключевую роль.
Избегайте одежды из шерсти и других «едких» материалов. Важно качество постельного белья, на котором пациент спит. Оно также должно быть мягким и не раздражающим. Гигиенические и косметические процедуры также оказывают влияние на состояние кожи при AD. Избегайте отшелушивающих моющих средств и мыла, регулярно увлажняйте и слегка смазывайте кожу.
Как спастись от дерматита?
Полностью вылечить атопический дерматит нельзя, но можно снизить выраженность его симптомов или даже добиться стойкой ремиссии. Три шага к здоровой коже — это очищение, увлажнение и медикаментозная терапия. Пациентам с экземой могут быть назначены:
- местные стероидные препараты,
- инъекции стероидов,
- иммунодепрессанты, подавляющие иммунные реакции организма,
- антигистаминные средства,
- антибиотики в случае инфекций,
- фототерапия — лечение ультрафиолетом.
При этом самым широко применяемым средством против экземы и «золотым стандартом» лечения остаются именно топические стероиды — мази, кремы и гели.8
В 2022 году 55% больных экземой активно использовали местные кортикостероиды.9
В чем секрет их популярности? Все дело в том, что глюкокортикостероиды в составе таких кремов воздействуют напрямую на клетки эпидермиса, оказывая противовоспалительное действие на поврежденные участки кожи. Будучи синтетическими аналогами человеческих стероидных гормонов, они прикрепляются к клеточным рецепторам и запускают целый каскад химических превращений в клетках. Благодаря кортикостероидам в ткани снижается выработка медиаторов воспаления, ответственных за боль и отек. Кроме того, кортикостероиды (флутиказона пропионат, бетаметазон дипропионат, клобетазол пропионат и др.) способствуют сужению капилляров и снижению аллергических и иммунных реакций, из-за которых кожа атопиков такая чувствительная.10
Большим преимуществом топических стероидов последнего поколения, например, флутиказона пропионата11, является их профиль безопасности. Они, как правило, быстрее выводятся и оказывают меньшее влияние на иммунную и гормональную системы организма по сравнению с кортикостероидами первого поколения.
Важно! Многие топические стероиды продаются без рецепта, однако перед их использованием необходима консультация специалиста. Препараты этой группы имеют противопоказания, а их длительное, бесконтрольное применение может привести к истончению кожи, появлению угрей, привыканию и другим побочным эффектам.12
Кому нужны топические кортикостероиды
Топические кортикостероиды — это второй шаг в лечении экземы, к которому прибегают, если болезнь обостряется даже при выполнении всех обычных рекомендаций специалистов. Иногда пациенты регулярно увлажняют кожу, принимают теплые ванны и избегают любых контактов с раздражителями, но все равно страдают от зуда, покраснений и боли.
В этом случае топические стероиды — прекрасный способ снять воспаление и победить симптомы там, где другие средства бессильны. Правильно подобранный крем способен быстро облегчить состояние, сыграв роль «скорой помощи», дать коже восстановиться и ускорить заживление.
Важно! Перед применением крема, содержащего глюкокортикостероиды, обязательно нужно ознакомиться с инструкцией. Схемы использования разных кремов могут отличаться. Как правило, крем рекомендуют использовать после принятия ванны, наносить на пораженные участки по направлению роста волос. Для бедер и областей со складками может понадобиться чуть больше крема, чем для других участков.13 Поверх стероидного крема можно нанести увлажняющее средство.
Каким должен быть крем нового поколения
Выбирая крем на базе кортикостероидов, следует обратить внимание на его состав. Кортикостероиды последнего поколения, такие как флутиказона пропионат11, обладают сильным действием и при этом имеют низкий риск развития кожный и системных побочных эффектов. Кроме того, крем должен обладать ухаживающими свойствами (рис. 3) и быть комфортным: быстро впитываться, не оставлять пленки, не иметь яркого запаха. Если болезнь вызывает сильную сухость кожи, лучше выбрать мазь, а в случае мокнущих высыпаний подойдут легкие кремоподобные текстуры.
Рисунок 3. Какими качествами должен обладать крем на основе глюкокортикостероидов. Иллюстрация: МедПортал
Одним из примеров современного средства против дерматита является новинка ФениВейт — препарат последнего поколения с выраженным противовоспалительным действием в форме мази и крема.14-16
ФениВейт создан по особой технологии микронизации, которая способствует лучшему проникновению активного действующего вещества в эпидермис. Препарат работает на клеточном уровне, оказывает прицельное воздействие на очаг воспаления и помогает не только справиться с симптомами аллергического дерматита, но и подавить воспалительную реакцию на коже.14
Почему так важно побороть стероидную фобию
Топические стероиды помогают быстро снять симптомы экземы и контролировать развитие болезни. Однако многие больные отказываются прибегать к ним из-за опасений столкнуться с побочными эффектами от приема гормональных средств. Сегодня специалисты называют стероидную фобию одной из главных причин развития осложнений атопического дерматита: гнойничковых поражений кожи, воспаления век и конъюнктивита.17
Не стоит позволять страху влиять на качество своей жизни. Местные стероиды оказывают умеренное влияние на системные процессы в организме.12 А чтобы сократить риск нежелательных побочных явлений до минимума, следует регулярно посещать специалиста и вовремя корректировать терапию, если она становится малоэффективной или вызывает дискомфорт.
Атопия — болезнь не только организма
Атопический дерматит — это заболевание, которое может оказать негативное влияние на психику пациента. Дети и подростки, которым поставлен диагноз AD, чаще всего имеют проблемы с принятием в своей среде. Трудно объяснить своим сверстникам, откуда берутся красные пятна и шрамы после обострения заболевания.
К счастью, только около у 30% больных симптомы сохраняются в зрелом возрасте. В оставшиеся 70% симптомы полностью исчезают или проявляются в более мягкой форме, которую пациент может контролировать с помощью хорошего дерматолога.
Диагностика атопического дерматита (АД): кожные пробы
При диагностике атопического дерматита — в дополнение к анализу симптомов и лабораторных тестов — для выявления веществ, ответственных за чрезмерную аллергическую реакцию, проводится ряд кожных тестов, таких как кожные пробы, атопические пластыри или тесты на воздействие пищевых элементов на кожу.
Диагноз подтверждается иммунологическими лабораторными тестами — определением концентрации антител IgE — и рядом кожных тестов, которые позволяют выявить аллергены, ответственные за чрезмерную аллергическую реакцию.
Этиология и патогенез
Основную роль в патогенезе атопического дерматита играет наследственная детерминированность, то есть наследственность. Именно ряд наследственных мутаций в генах приводит к нарушению кожного барьера и дефектам иммунной системы. Также у пациента наблюдается гиперчувствительность к аллергенам, повышенное число медиаторов воспаления и ряд патогенных микроорганизмов вроде Staphylococcus aureus и Malassezia furfur.
Патологическая реакция организма, которая провоцирует атопический дерматит, возникает как результат взаимодействия трех факторов:
- дисфункция кожного барьера;
- нарушения в работе иммунной системы;
- воздействие окружающих факторов.
Помимо описанных факторов, на дисфункцию кожного барьера может повлиять:
- Снижение уровня керамидов (липидов), которые защищают кожу от агрессивного воздействия окружающей среды.
- Увеличение протеолитических ферментов – веществ, которые отвечают за скорость реакции клеток на внешние раздражители.
- Воздействие протеаз клещей домашней пыли или золотистого стафилококка.
Нарушение защитного барьера приводит к высокой проницаемости кожи к аллергенам и токсинам. В результате их проникновения в ткани возникает патологический иммунный ответ. Он происходит с Th2 (Т-хелперов второго типа) – это особый вид клеток, который усиливает адаптивную иммунную реакцию. Они активируют работу В-лимфоцитов, производящих иммуноглобулин Е (IgE), что в результате запускает аллергическую реакцию.
При иммунном ответе на коже появляется характерный зуд и сыпь. Постоянное расчесывание стимулирует выработку противовоспалительных цитокинов, которые, в свою очередь, вызывают хроническое воспаление. В результате эпидермис усиленно поглощает аллергены, что провоцирует микробную колонизацию кожи.
Кожные пробы (STP)
В тестах на кожные пробы проводится тест на определенный аллерген. Этот тест основан на факте, что антитела IgE присутствуют на поверхности клеток иммунной системы. Цель теста — привести такие клетки в контакт с аллергеном.
Раствор, содержащий аллерген, наносится на кожу пациента, а затем ее прокалывают с помощью специального ланцета. Обычно во время такого теста одновременно тестируют несколько веществ, например, пыль, волосы или пыльцу.
Кожные пробы
Этот тест ничем не отличается от теста, определяющего аллергию на какое-либо вещество. Поэтому наличие положительной аллергической реакции не означает автоматически атопический дерматит. В дополнение к аллергенной реакции, должны появиться и другие симптомы, такие как сухость и зуд кожи. Кроме того, отрицательный результат теста не означает, что заболевание не является AD; это только означает, что данный набор веществ не вызывает аллергических реакций.
Как в норме работает иммунная система
Понятие атопического дерматита отражает иммунологический механизм развития патологии. В его основе – способность организма вырабатывать избыточное количество антител в ответ на действие поступающих аллергенов. Антитела соединяются с аллергеном, что провоцирует более выраженную аллергическую реакцию, чем должно быть в норме.
Давайте разбираться, как должна работать иммунная система в нормальном состоянии. Начать стоит с того, что система представлены несколькими органами (тимусами, лимфатическими узлами) и иммунокомпетентными клетками. Их основная задача – защитить организм от чужеродных элементов: вирусов, бактерий, грибков и аллергенов. Осуществляется это за счет выработки защитных реакций, которые обеспечиваются определенными клетками. То есть иммунная система распознает чужеродные элементы, уничтожает их и формирует иммунологическую память.
Выполнять такие функции помогает два типа клеток – В-лимфоциты и T-лимфоциты (киллеры, супрессоры и хелперы). Каждому типу клеток отведена своя роль в работе системы. Так, В-лимфоциты распознают чужеродные элементы и формируют клетки памяти. Т-киллеры необходимы для уничтожения инородных элементов, Т-хелперы – участвуют в усилении иммунного ответа в ответ на проникновение болезнетворных агентов. Т-супрессоры регулируют силу иммунного ответа, контролируя количество хелперов и киллеров.
Залогом правильного функционирования иммунной системы является определенное соотношение иммунокомпетентных клеток. При любых количественных нарушениях иммунная реакция приобретает выраженный характер, что и происходит во время атопического дерматита.
Чтобы предотвратить повторное воздействие возбудителя заболевания, иммунная система формирует память. Она синтезируется за счет определенных антител, или же иммуноглобулинов, которые формируются на поверхности В-лимфоцитов. Антитела представляют собой белки, которые имеют высокую специфичность к антигенам. В результате их связи с антигенами в организме запускается реакция иммунного ответа.
В организме могут присутствовать антитела нескольких типов – иммуноглобулины А, M, G и Е. Каждый из них имеет свою функцию. Например, иммуноглобулины А отвечают за защиту дыхательных путей. Иммуноглобулины M и G являются компонентами гуморального иммунитета и возникают в результате проникновения бактерий и вирусов. Также иммуноглобулины G появляются спустя время после болезни и могут сохраняться в организме на срок до нескольких лет.
Иммуноглобулины Е возникают как ответная реакция на проникновение аллергенов. Именно они запускают аллергическую реакцию, которая сопровождается выделением различных биологических веществ (например, гистамина). Под действием этих веществ у человека появляются характерные симптомы аллергии: покраснение, зуд, отек.
В норме в организме содержится крайне мало иммуноглобулинов Е, так как эти клетки быстро распадаются. Однако в результате генетической мутации у некоторых людей содержание этих иммуноглобулинов очень большое, что увеличивает риск развития атопического дерматита на лице и теле.
При первой встрече с инородным элементом иммунная система синтезирует определенные антитела. Именно они помогают на определенный срок защитить организм от повторного заражения. Во время аллергической реакции процесс происходит иначе. При контакте с аллергеном вырабатывается достаточное количество антител, которые в дальнейшем будут связываться с аллергеном. При повторном контакте возникает комплекс «антиген-антитело». В качестве антигена выступает аллерген. В качестве антитела – произведенный организмом белок.
Комплекс «антиген-антитело» запускает целую цепочку иммуноаллергических реакций. При большом количестве иммуноглобулинов Е появляется выраженная и длительная аллергия. Одновременно с аллергической реакцией происходит высвобождение ряда биологически активных веществ. Именно эти вещества запускают патологические процессы, которые приводят к появлению типичных для аллергии симптомов. Если количество иммуноглобулинов остается высоким, то аллергическая реакция не исчезает, что свидетельствует о развитии атопии.
Атопические пластыри (АТФ)
Атопические пластыри — это тип эпидермальных пластырей, с помощью которых специально приготовленные аллергены наносятся на нетравмированную кожу спины пациента и заклеиваются. Они используются, чтобы обнаружить отсроченные аллергенные реакции, которые не могут быть обнаружены кожными пробами укола.
Атопические пластыри являются очень хорошим дополнением к диагностике АД с веществами, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания.
Атопические пластыри
Аппликация для кожи с тестом питания SAFT
SAFT — это метод тестирования пищевой аллергии, который в основном используется для маленьких детей. Методика включает в себя употребление пищи, которая, как подозревается, вызывает аллергию у ребенка, и отслеживание симптомов.
Если во время применения возникает эритема, зуд и отек кожи, это указывает на положительный результат, то есть аллергию. Чаще всего такой тест проводят на аллергенных фруктах, овощах, молоке, куриных яйцах и орехах.
Диагностические проблемы в диагностике АД
Атопический дерматит вызывает диагностические проблемы, так как некоторые из симптомов атопического дерматита характерны для других кожных заболеваний. Атопию иногда путают с псориазом, симптоматической чесоткой или легкой сыпью. Полезны при постановке диагноза наборы критериев для диагностики AD по Вильямсу или Ханифину и Райке.
Также не всегда легко определить аллергены, ответственные за возникновение неприятных симптомов. Отрицательный кожный тест не всегда означает, что болезнь отсутствует, это может говорить только о том, что сенсибилизирующий аллерген еще не обнаружен. Между тем именно правильный выбор веществ, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания, является ключом к улучшению его самочувствия.
Определение общей концентрации IgE-антител
Самый простой тестом, выполняемый при диагностике AD, — определение общей концентрации IgE-антител в крови. Эта концентрация указывается в МЕ, а стандарт составляет 100 МЕ/мл. У пациентов с атопией общая концентрация антител IgE увеличивается на 80%. Часто существует связь между концентрацией IgE, превышающей норму в 10 раз, и клиническим состоянием кожи пациента. Чем выше концентрация антител, тем хуже и тяжелее изменения кожи.
Поэтому пациентов с атопическим дерматитом можно разделить на две группы: те, у кого повышенный уровень антител, и те, у кого нормальный уровень антител (около 20% пациентов).
- В первом случае мы говорим о внешнем атопическом дерматите (внешний атопический дерматит — EAD), потому что симптомы вызваны аллергенами, поступающими из окружающей среды.
- Реже мы имеем дело с внутренним AD (внутренний атопический дерматит — IAD), где симптомы появляются по неиммунным причинам, например, дефект кожи или неспецифический воспалительный ответ. Это означает, что результат IgE в пределах нормы не обязательно исключает атопический дерматит.
Как диагностируется атопический дерматит? Критерии диагностики АД
При постановке диагноза атопический дерматит, помимо иммунологических лабораторных анализов крови, ключевым является анализ состояния кожи пациента и ее симптомов в соответствии с критериями Уильямса и его коллег или критериями Ханифина и Райки.
Атопический дерматит (AD) является хроническим заболеванием со сложной причиной. На его появление влияют иммунологические, генетические, неиммунологические факторы и факторы окружающей среды. Поэтому это не просто аллергическая реакция. По этой причине основой правильной диагностики АД является общая картина заболевания, прежде всего внешний вид кожи.
Атопический дерматит представляет собой заболевание, которое вызывает диагностические проблемы — аналогичные симптомы могут возникать при других типах дерматита, например себорейном или потовом дерматите, контактной экземе, микозе или псориазе. Самым распространенным диагнозом атопического дерматита является так называемый Критерии Уильямса и его коллег или критерии Ханифина и Райке.
Себорейный дерматит
Псориаз
Причины возникновения заболевания
Не существует какой-то одной причины развития атопического дерматита. Возникновению заболевания способствует целый комплекс условий: генетических особенностей и факторов внешней среды. К ним относят нарушение защитной функции кожи (она становится более уязвимой к воздействию моющих средств или других раздражающих факторов), особенности иммунной системы, климатические условия (температура, влажность, пыль, табачный дым и другие примеси во внешней среде). Изучается возможное воздействие микробиома.
Критерии Уильямса для диагностики AD
Согласно критериям Уильямса, для диагностики атопического дерматита требуется установить был ли кожный зуд в течение последнего года и как минимум 3 из 4 симптомов:
- вовлечение складок кожи (сгиб локтя и колена), изменения на шее или вокруг глаз;
- сосуществование других атопических заболеваний, например, бронхиальной астмы или сенной лихорадки (при диагностике детей в возрасте до 4 лет учитываются атопические заболевания у родственников 1-й степени);
- общая сухость кожи в течение года;
- видимые воспалительные изменения в местах сгибания конечностей и на щеках/лбу и удлиненных частях конечностей у детей в возрасте до 4 лет или начало заболевания в возрасте до 2 лет (не применимо, если ребенку меньше 4 лет).