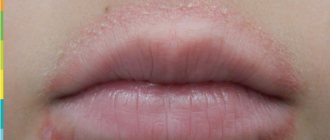
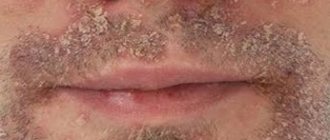
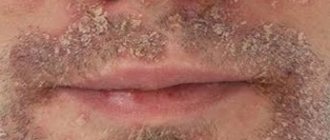
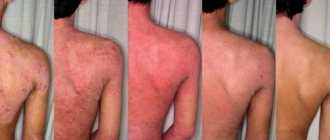
Атопический дерматит кожи лица – наиболее проблематичная форма заболевания, поскольку все признаки видны невооруженным глазом. Из-за этого пациент испытывает не только физиологический, но и психологический дискомфорт. В большинстве случаев болезнь проявляется еще в детстве, но иногда первые симптомы возникают уже в зрелом возрасте. Поэтому причины и лечение атопического дерматита могут быть абсолютно различны. Чтобы добиться хороших результатов, необходимо подбирать терапию индивидуально.
Что такое атопический дерматит (АтД)?
Термин «атопический дерматит» был предложен еще в 1935 году, а вот введен в медицинскую практику значительно позднее – в 1972.[1] Официально «атопический дерматит» был принят только в 1992 г. и введен в классификацию заболеваний МКБ-10. Это объясняет существование большого перечня синонимов, которые до сих используются для обозначения проявлений этой специфической кожной болезни врачами разных стран. Среди медицинских определений этого заболевания можно встретить такие, как экссудативный диатез, экзема, нейродермит, атопическая экзема, детская экзема, атопический дерматит.
Итак, атопический дерматит – это хроническое воспалительное заболевание кожи, которое развивается у лиц с генетической предрасположенностью к аллергии и характеризуется высыпаниями, сильным зудом и повышенной чувствительностью к аллергенам.
Распространенность атопического дерматита среди детей достигает 15–30%, среди взрослого населения — 2–10% [5]. Атопический дерматит может быть дебютом так называемого «аллергического марша», когда в дальнейшем у таких пациентов формируются другие атопические заболевания, например, пищевая аллергия, бронхиальная астма, аллергический ринит.
В последние десятилетия наблюдается существенный рост заболеваемости АтД. Заболевание приносит достаточно проблем пациентам и значительно ухудшает их качество жизни.
Дерматомикоз
Микозы волосистой части головы
Проявляются ярко-красными инфильтрированными бляшками, которые сверху покрыты серыми чешуйками. Элементы в основном образуются вокруг волос в виде муфты. Изредка возможны глубокие воспалительные очаги, которые имеют большой размер, покрыты массивными серовато-желтыми корками. В очаге грибковой инфекции наблюдается обламывание волос на высоте 5-8 мм либо у самого корня. Человек жалуется на сильный зуд, быстрое загрязнение волос после мытья.
Микозы кожных складок
Основной представитель этой группы — паховая дерматофития. Заболевание поражает паховые складки, прилежащие участки кожного покрова: внутреннюю поверхность бедер, перианальную зону, промежность. Вследствие самозаражения возможно распространение процесса на область подмышечных впадин, локтевые сгибы, подколенные ямки, а в тяжелых случаях — на любой участок гладкой кожи. Частота паховой дерматофитии в структуре всех дерматомикозов составляет до 10%.
На начальной стадии патология представлена розовыми отечными пятнами, которые имеют округлую форму, четкие контуры и гладкую поверхность. Если лечение не проводится, очаги сливаются с образованием крупных полигональных пятен, краевая зона которых покрыта полиморфными элементами: пузырьками, эрозиями, корочками. Больше всего пациентов беспокоит мучительный зуд, который мешает сну и повседневной активности, вынуждает расчесывать пораженное место до крови.
Микозы стоп
Клиническая картина эпидермофитии дистальных отделов конечностей зависит от формы поражения. Как правило, патология начинается со стертой формы, при которой наблюдается незначительное шелушение в межпальцевых промежутках, не доставляющее больному никакого беспокойства. Иногда на фоне шелушений формируются поверхностные трещины кожи, которые не воспаляются, не кровоточат.
При сквамозно-гиперкератотической форме обильное шелушение сопровождается бляшками красновато-синюшного цвета, желтовато-серыми омозолелостями, которые возникают из-за избыточного ороговения кожи. При дисгидротической форме появляются множественные пузыри с толстой покрышкой, при вскрытии которых образуются яро-розовые мокнущие эрозии. Для микозов стоп типичны вторичные аллергические высыпания, получившие название дерматофитиды.
Онихомикозы
Грибковое инфицирование ногтей имеет различную симптоматику, которая зависит от формы, глубины поражения. Патология в основном проявляется серовато-желтыми полосами на ногтевой пластине, ее повышенной ломкостью, склонностью к деформации, поперечной исчерченности и трещинам. На запущенном этапе болезни без лечения наблюдается значительное разрушение ногтя, помимо косметического дефекта, возникает зуд, болезненные ощущения.
Для нормотрофической формы характерно снижение прозрачности ногтя, утолщение его краев из-за подногтевого гиперкератоза. При гипертрофическом варианте утолщение ногтевой пластины более выражено, в тяжелых случаях ноготь приобретает изогнутую клювовидную форму (онихогрифоз), грязно-серый оттенок. Для атрофического онихомикоза типично тотальное разрушение и отслойка ногтевых пластин, а крайней степенью такого процесса считается онихолизиз.
Микозы гладкой кожи
Для классического дерматомикоза характерно появление плоских шелушащихся пятен розового или красного цвета с приподнятой границей. По краям очагов могут быть воспалительные папулы или везикулы. Со временем центральная часть элементов становится коричневой из-за гиперпигментации, а края продолжают разрастаться, так что происходит слияние очагов в крупные полигональные пятная. Субъективно больные испытывают зуд, жжение, болезненность пораженной зоны.
Причины развития атопического дерматита
Атопический дерматит активно изучается дерматологами и аллергологами, но окончательно его причины до сих пор не установлены. Общепризнанным является факт, что в основе атопического дерматита лежит наследственно обусловленный чрезмерный иммунный ответ на аллергены, проявляющийся воспалением кожи.
Тем не менее, выделяют и значительную группу пациентов – около 20-30%, у которых повышенная чувствительность к каким-либо аллергенам не выявлена, а вот проявления атопического дерматита присутствуют [2].
К факторам, провоцирующим развитие заболевания, относят:
- Генетическая предрасположенность к развитию аллергических реакций;
- Нарушение целостности кожного барьера, способствующее проникновению аллергенов и микроорганизмов в более глубокие слои кожи и развитию аллергической иммунной реакции;
- Избыточное поступление аллергенов в раннем детском возрасте с пищей (белок коровьего молока, цитрусовые, шоколад т.п.);
- Нарушение иммунитета после перенесенных инфекционных заболеваний или на фоне хронической болезни.
Периоральный дерматит: причины возникновения
Причины возникновения околоротового дерматита специалистами до конца не выявлены. Однако принято считать, что это комплексное, многофакторное заболевание, имеющее волновой характер (с этапами обострения и ремиссии соответственно).
Обычно принято связывать появление сыпи вокруг рта с гормональными изменениями, которые возникают:
- при приеме различных препаратов, в первую очередь при использовании мазей на основе кортикостероидов. Чаше всего кортикостероиды назначают как одно из основных средств для лечения акне, розацеа, угрей, экземы и др. Именно в случае использования кортикостероидной мази околоротовой дерматит может быть выявлен у мальчиков-подростков;
- при беременности: нередко дерматит этого вида диагностируется у женщин при беременности, что дает возможность предположить гормональное происхождение заболевания, так как беременность чаще всего влечет серьезную гормональную перестройку женского организма. По тем же причинам дерматит чаще всего обостряется перед началом менструального цикла. Гормональная перестройка нередко имеет место и у новорожденных, что вполне объясняет возможность возникновения дерматита у маленьких детей.
Помимо прочего, такой дерматит может возникать вследствие:
- злоупотребления косметическими средствами: чаще всего речь идет как о декоративной косметике (тональных кремах и пудре в первую очередь), так и об увлажняющих кремах, скрабах, тониках;
- использования содержащих фтор паст, которые способны раздражать кожу вокруг рта;
- сильного обветривания кожи, особенно на морозе, а также сильной ее инсоляции (поглощения большого количества солнечных лучей);
- инфекции: нередко в процессе диагностики обнаруживаются различные инфекционные агенты (стрептококк, стафилококк и др.), однако единый агент, способный вызвать развитие указанного типа дерматита, специалистам установить пока не удалось;
- сбоя иммунитета, который чаще всего происходит из-за недостатка витаминов в организме, особенно у подростков, в период активного роста испытывающих особую потребность в витаминах. В связи с этим к провоцирующим факторам дерматита принято также относить дисбаланс микрофлоры кишечника, возникающий при проблемах с органами пищеварения.
Околоротовой дерматит: последствия
Дерматит указанного типа является весьма неприятной дерматологической проблемой, который, в случае отсутствия своевременного профессионального вмешательства, может распространиться по коже лица дальше. К тому же обычно папулы разрушаются, а на их месте образуются корочки, преждевременное снятие которых может стать причиной появления гиперпигментации (более интенсивной окраски) отдельных участков кожи.
В случае больших поражений кожи, особенно на фоне ослабленного иммунитета, в том числе и у детей, на месте папул (прыщиков) могут образовываться гнойные мокнущие язвочки, доставляющие пациентам много неприятных ощущений.
К тому же иногда, в относительно редких случаях, пероральный дерматит может поражать не только область вокруг рта, но также обнаруживаться на коже около глаз, на нижних и верхних веках. При этом дерматит несет потенциальную опасность для зрения пациента (в первую очередь если диагностируется у маленьких детей), поэтому требует своевременной консультации специалиста-офтальмолога
.
По какой причине возникает атопический дерматит на лице?
Возникновение высыпаний на лице – это одно из проявлений атопии. Сам термин трактуется как высокая чувствительность человека к некоторым внешним раздражителям. Механизмы атопического дерматита до сих пор изучаются.
Весомую роль в возникновении атопического дерматита на коже лица играет такой фактор, как наследственная предрасположенность. Если заболевание диагностировано у одного или сразу обоих родителей, то вероятность появления аналогичной проблемы у ребенка возрастает до 30-80%.
Атопические проявления на коже лица могут возникать и по другим причинам. К провоцирующим факторам обострения атопического дерматита относятся:
- регулярные контакты кожи с агрессивными химическими соединениями (они могут содержаться в средствах ухода, в декоративной косметике);
- воздействие бытовой химии (например, агрессивные компоненты стиральных порошков, чистящих и моющих средств);
- употребление продуктов, потенциально являющихся аллергенами (к ним относятся мед, орехи, некоторые фрукты и ягоды и т.п.);
- прием некоторых медикаментов;
- неблагоприятное воздействие окружающей среды (проживание в местах с плохой экологией, в промышленных районах, вблизи полигонов для отходов и т.п.);
- стресс, связанный с повышенными физическими и умственными нагрузками.
Важная роль в возникновении атопического дерматита на лице отводится нарушению микробиома кожи. Последние исследования в этой области показывают, что кожные проявления атопии могут обостряться в ответ на повышенную активность грибков рода Malassezia spp.
Колонии Malassezia spp. для большинства здоровых людей не несут никакой опасности. Но у пациентов, склонных к атопическому дерматиту, чувствительность к данным грибкам повышается. В результате взаимодействия липофильных дрожжей с иммунной системой человека активируется выработка специфического IgE. Поэтому у людей с атопичной кожей помимо высыпаний возможны и другие проявления аллергии. Аналогичная повышенная реакция была выявлена на бактерии Staphylococcus aureus (золотистый стафилококк).
Лечение кандидозного дерматита
Лечение кандидозной инфекции кожи обычно достаточно простое. Если иммунная система работает хорошо, и инфекция не распространяется на внутренние органы, госпитализация не требуется. Доктор обычно выписывает подсушивающие средства вместе с противогрибковыми кремами, мазями или лосьонами, которые нужно наносить на пораженную кожу. Иногда необходимы препараты в таблетках.
Лечение кандидозного дерматита медикаментозными средствами
- Местные противогрибковые средства, которые чаще всего назначают для лечения кандидозного дерматита — кетоконазол или клотримазол. Их применяют местно, и у них отмечается очень мало побочных эффектов.
- Флуконазол — средство для приема внутрь в виде таблеток, который используют, если местные средства неэффективны. Он достаточно безопасен, побочных реакций на него мало, и для борьбы с инфекцией иногда достаточно одного приема.
- Нистатин и амфотерицин В — более мощные препараты, которые применяют при распространенной инфекции, в условиях стационара внутривенно.
Большинство препаратов применяют два раза в день. Некоторые из лекарств (такие, как миконазол и клотримазол) безопасны в первом триместре беременности.
К побочным действиям относятся:
- Зуд в месте нанесения,
- Покраснение и ощущение жжения в области применения,
- Головная боль,
- Расстройство желудка и нарушение пищеварения,
- Сыпь на коже.
Внутривенные противогрибковые средства вызывают более тяжелые явления:
- Потеря аппетита,
- Общая слабость,
- Расстройство стула,
- Боль в мышцах и суставах,
- Различные виды сыпей.
В редких случаях эти препараты вызывают опасные аллергические реакции или тяжелое поражение кожи с отмиранием эпителия и образованием пузырей как от ожога.
Пациентам с заболеванием печени нельзя использовать противогрибковые средства без врачебного контроля. Они вызывают повреждение печени и при бесконтрольном применении могут привести к печеночной недостаточности.
Лекарства, которые при одновременном применении могут вступать в реакцию с противогрибковыми и изменять их активность:
- Рифампин, антибиотик,
- Бензодиазепины, которые назначают для улучшения сна и уменьшения тревоги,
- Эстрогены и прогестероны, которые содержатся в оральных контрацептивах и гормональной заместительной терапии,
- Фенитоин, который иногда назначают при эпилепсии.
- Среди подсушивающих средств самое эффективное и недорогое — оксид цинка, который практически не имеет противопоказаний и неблагоприятных эффектов. Это средство может быть использовано даже у младенцев с пеленочным дерматитом, спровоцированным грибками.
- Фукорцин — еще один препарат, оказывающих подсушивающее, противовоспалительное и антисептическое действие. Это водный раствор фуксина, он имеет ярко-розовый цвет, его рекомендуют использовать при остром течении заболевания. У детей применять его нежелательно из-за некоторой токсичности.
- Слабый раствор яблочного уксуса может быть полезен как дополнительное средство при остром дерматите у взрослых.
- Бензоил пероксид показал эффективность при подостром течении кожного кандидоза.
- Рекомендуется также как можно меньше закрывать пораженное место повязками, стараться держать его открытым, следить, чтобы не было мокнутия и трения кожи.
Симптомы и виды атопического дерматита
Первые проявления болезни у детей обычно отмечают в возрасте 6 месяцев в 45 %, до 1 года в 60 %, до 5 лет в 85 % случаев. [5]
В зависимости от возраста выделяют следующие формы атопического дерматита:
- младенческая (от 1 мес. до 2-х лет);
- детская (от 2 до 12 лет);
- подростковая (старше 12 лет).
Провоцирующим фактором развития АтД у младенца может стать пищевая аллергия и проявляется он в виде высыпаний на щечках, бедрах, ножках и ручках малыша. В тяжелых случаях могут поражаться большие поверхности кожи. Высыпания влажные, мокнущие, сопровождаются сильный зудом кожи, значительно нарушающим качество жизни как малыша, так и его мамы. Как следствие расчесов, на коже малыша появляются ранки, являющиеся входными воротами для грибков, вирусов и бактерий. Поэтому, при отсутствии должного ухода и своевременного лечения у малышей с атопическим дерматитом есть высокий риск присоединения вторичной инфекции. Эту форму атопического дерматита часто называют экссудативным диатезом.
По мере взросления детей заболевание может пройти самостоятельно. Но примерно у 50% детей атопический дерматит сохраняется [3]. При этом меняются и проявления заболевания – влажные высыпания исчезают, а вместо них появляются зудящие сухие участки кожи, иногда с сыпью в виде узелков и микропузырьков. Меняется и расположение высыпаний – теперь они находятся в области складок – коленных, локтевых сгибах, запястьях; на задней поверхности шеи. Часто эти проявления болезни врачи дифференцируют с нейродермитом.
После 12 лет, с наступлением подросткового периода клиническая картина болезни опять меняется. У подростков и взрослых он проявляется высыпаниями на тыльных поверхностях рук, стоп, на пальцах, и часто сопровождается сильным, нестерпимым зудом. В тяжелых формах заболевание может поражать большие участки кожи по всему телу.
Кандидозный дерматит у взрослого
Кандидозный дерматит у взрослых, в отличие от детей, развивается чаще в подмышечных областях, паховых складках, под молочными железами, реже между пальцами и в складках кожи при ожирении (как представлено на фото), и в этом случае лечение также заключается в устранении провоцирующих факторов и применении противогрибковых препаратов.
У лежачих больных дерматит, вызванный этими грибками, развивается на спине.
Описаны случаи, когда у больных со сниженной функцией иммунной системы кандидоз развивался под кольцом на пальце.
У молодых мам, кормящих грудью, воспаление соска с очень выраженной болезненностью может также быть вызвано кандидозом. Это значительно затрудняет кормление малыша. Инфекция передается чаще всего из ротовой полости младенца, особенно если у него имеется кандидоз слизистой рта. Некоторые исследователи считают, что кожный кандидоз — основная причина боли в соске, ассоциированной с грудным вскармливанием.
Как выглядит атопический дерматит на лице?
Ключевыми признаком атопичной кожи является сильный зуд. Вместе с ним на поверхности лица образуются покраснения, нередко они сопровождаются мокнутием и образованием корочек, поскольку поражение кожи лица характерно для младенческой и детской формы атопического дерматита. Частыми «спутниками» атопического дерматита на лице у ребенка являются другие проявления атопии:
- бронхиальная астма;
- аллергический ринит;
- аллергическое слезотечение из глаз.
Игнорировать проблему и ждать, что сыпь пройдет сама по себе — большая ошибка. Гораздо правильнее и эффективнее – обратиться к специалисту для назначения адекватной терапии и персонального подбора лечебных препаратов.
Виды и стадии заболевания
Дерматит кожи лица протекает в несколько стадий, которые отличаются симптомами. Все начинается с острой формы, сопровождающейся обильными высыпаниями, сильной отечностью и покраснение кожи. Все симптомы выражены ярко.
Далее болезнь переходит в подострую стадию. На этом этапе пузырьки лопаются и подсыхают, оставляя шелушащиеся участки. У человека может возникать головная боль, повышаться температура. После схода чешуек на их месте остаются гиперпигментированные пятна. Когда симптомы стихают, болезнь перетекает в хроническую стадию. Для нее характерна смена периодов обострения и ремиссий.
Кроме стадий, существуют разные виды дерматита на лице:
- экссудативная, характерная для детского возраста;
- эритематозно-сквамозная, часто встречающаяся у взрослых;
- пруригинозная, совмещающая в себе обе формы.
Лечение атопического дерматита
Лечение атопического дерматита у пациентов разного возраста по-прежнему остается актуальной проблемой педиатрии, аллергологии и дерматологии. Современные принципы лечения этого заболевания включают:
- Облегчение общего состояния пациента;
- Снятие кожных проявлений заболевания (зуд, высыпания, мокнутие, сухость кожи и др.);
- Профилактика либо борьба с вторичной инфекцией;
- Профилактика повторных обострений (рецидивов)
- Продление периода временного выздоровления (ремиссии);
- Создание антиаллергенной среды, соблюдение правил ухода за кожей;
- Соблюдение режима труда и отдыха, забота о психоэмоциональном состоянии.
Околоротовой дерматит: симптомы
Симптомы указанного заболевания – это небольшие папулы круглой или овальной формы, располагающиеся в первую очередь вокруг рта и на подбородке. В некоторых случаях папулы, как уже говорилось выше, могут обнаруживаться на крыльях носа, на переносице, на висках и щеках, а также вокруг глаз. В некоторых случаях папулы могут быть заполнены прозрачной жидкостью.
Цвет папул, в зависимости от стадии заболевания — обострение или ремиссия — может варьироваться от бледно-розового с синеватым оттенком до ярко-красного. В некоторых случаях папулы сопровождаются гиперемией (общим покраснением) кожи, либо могут не вызывать изменения цвета кожных покровов. Отличительной чертой дерматита указанного типа принято считать характерную (светлую) полосу здоровой кожи вокруг рта, которая может иметь до 4 мм в ширину. В свою очередь, локализация папул может быть различной — от одиночных образований до групп из нескольких прыщиков с четко выраженными краями. В случае большого количества расположенных рядом папул кожа становится шершавой, что хорошо чувствуется при прикосновении.
Также симптомами околоротового дерматита, особенно в период обострения болезни, могут быть:
- сухость и стянутость кожи;
- кожный зуд;
- жжение.
Однако в большом количестве случаев пациенты не наблюдают и не испытывают при дерматите никакого дополнительного беспокойства.
Чем раньше начать лечить пероральный дерматит на лице, тем проще и быстрее удастся его вылечить. Именно поэтому при обнаружении первых признаков возможной болезни необходимо обратиться за консультацией к специалисту-дерматологу
.
Первичный прием
Первичный прием у специалиста предполагает тщательный осмотр пациента, а также составление предварительного анамнеза (фиксация жалоб, симптомов, сопутствующих заболеваний), который позволяет сделать предварительные предположения относительно причины возникновения болезни. Дополнительно могут быть назначены анализы и другие диагностические меры, позволяющие прояснить клиническую картину и понять, как лечить пероральный дерматит на лице.
Диагностика
Диагностика дерматита указанного вида необходима как способ дифференциации от заболеваний со схожими проявлениями — экземы, простого герпеса, розацеа и др.
Диагностические меры в этом случае включают в себя:
- дерматоскопию: позволяет произвести оценку общего состояния кожи, степень развития патологии путем тщательного осмотра новообразований;
- соскобы кожного материала с мест поражения: бактериальный посев исследуемого материала позволяет установить наличие и вид инфекции (например, кандиды);
- аллергопробы на стафилококк и стрептококк: также позволяют установить чувствительность кожи к этим агентам и выявить их наличие.
План лечения
В случае если анализы подтвердят первоначально предполагаемый диагноз пероральный дерматит, лечение, назначенное специалистом, будет комплексным (с использованием мазей и других препаратов, а также с соблюдением диеты), направленным на устранение проявлений болезни на лице.
Воздействие на периоральный дерматит на лице при разработке схемы лечения предполагает два последовательных этапа, приводящих к постепенному исчезновению высыпаний:
- На первом этапе необходимо полностью отказаться от косметических средств (в первую очередь декоративной косметики) и мазей с кортикостероидами. Последние чаще всего рекомендуют отменять постепенно, уменьшая дозу и количество, в противном случае может возникнуть, так называемый, «синдром отмены», который приводит к обострению всех имеющихся симптомов — покраснений, отечности лица, жжения, зуда. На этом этапе чаще всего предполагается использование антигистаминных препаратов (которые снимают зуд и жжение), а также лекарств на основе трав для снятия местного воспаления. Дополнительно может быть использована рефлексотерапия, представляющая собой воздействие на активные точки на коже лица либо простым нажатием, либо с помощью специальных игл, чтобы уменьшить неприятные проявления дерматита.
- Второй этап: после того как острая фаза болезни проходит, пациенту назначается прием антибиотиков, которые призваны уничтожить инфекцию и подбираются с учетом инфекционного агента. Антибиотики принимаются только под наблюдением врача, который имеет возможность скорректировать их состав и дозу с учетом реакции на них организма пациента. С особой осторожностью следует подходить к лечению перорального дерматита при беременности: в этом случае прием антибиотиков противопоказан, и полноценное лечение возможно только после рождения ребенка (значение имеет и нормализация гормонального фона). В период беременности возможно только частичное снятие симптомов болезни — жжения, зуда и др. с применением безопасных для плода лекарств. То же касается и терапевтических мер воздействия на дерматит у детей: лечение в этом случае можно проводить только под наблюдением врача, иначе можно нанести вред здоровью ребенка.
Дополнительно к описанным методам воздействия, пациенту может быть рекомендовано:
- укреплять иммунитет и принимать витамины;
- наладить микрофлору кишечника;
- придерживаться диеты: диета при дерматите указанного типа предполагает отказ от жареной, жирной и пряной пищи, повышение количества употребляемых овощей и фруктов, предпочтение вареных, а не жареных блюд. На период приема антибиотиков необходимо полностью отказаться от алкоголя.
Результат лечения
Чаще всего при соблюдении врачебных рекомендаций удается вылечить околоротовой дерматит. В некоторых случаях предполагается курсовое, а не разовое лечение. При этом прием антибиотиков обычно может длиться достаточно долго (несколько недель), а общий курс лечения по длительности может составлять от нескольких месяцев до пары лет.
Профилактика
В силу того что дерматит представляет собой многофакторное заболевание с невыявленным основным фактором возникновения, меры профилактики включают в себя следующее:
- осторожное применение косметических средств, в первую очередь тональных кремов, а также мазей на основе кортикостероидов;
- соблюдение мер личной гигиены;
- укрепление иммунитета (прием витаминов, снижение психофизических нагрузок и др.);
- правильное питание с большим количеством фруктов и овощей;
- контроль состояния пищеварительной системы;
- контроль уровня гормонов, особенно в период беременности.
При появлении первых признаков заболевания, не следует долго тянуть, необходимо обратиться за консультацией к специалисту, пройти соответствующее обследование и начать терапию, так как для достижения наилучших результатов лечить пероральный дерматит надо начинать как можно раньше — в этом случае его удается вылечить в относительно короткие сроки.
Записаться на прием к специалисту в клинику «Энерго» можно либо по телефону, либо воспользовавшись особой формой для записи пациентов на сайте клиники.
Позаботьтесь о своей красоте и здоровье!
Чем лечить атопический дерматит на лице?
Терапия атопического дерматита всегда подбирается индивидуально и обычно носит комплексный характер. На сегодняшний день существуют опробованные и доказавшие эффективность практики как и чем лечить атопический дерматит на лице у взрослых:
- Придерживаться гипоаллергенного питания. Частой причиной обострений высыпаний на лице является употребление аллергенных продуктов. При появлении высыпаний следует пересмотреть свой рацион и убрать из него аллергенные продукты (например, мед, цитрусовые, клубнику, орехи, морепродукты и т.п.).
- Устранить другие источники возможной аллергической реакции – убрать перьевые подушки, ограничить контакт с домашними животными, выполнять регулярную влажную уборку, поскольку пыль часто провоцирует обострение.
- Использовать средства наружной терапии в соответствии с рекомендациями врача.
- Пользоваться гормональными мазями. Препараты с гормонами применяются только в тех случаях, когда заболевание прогрессирует, протекает в тяжелой форме. Поскольку такая группа средств оказывает достаточно серьезное действие, пользоваться ими нужно недолго и строго под контролем специалиста.
Гормональная мазь для лечения атопического дерматита на лице может назначаться только при тяжелых поражениях на короткий промежуток времени, поскольку кожа на лице особенно чувствительная и тонкая, что повышает риск нежелательных реакций. Предпочтения отдают негормональным препаратам для лечения атопического дерматита на лице.
Помимо лечения, атопичная кожа лица нуждается в особенном уходе. Важную роль здесь играет применение специальных средств (эмолентов) для смягчения, увлажнения и восстановления естественного барьера кожных покровов.
Если вы столкнулись с такой проблемой, не пытайтесь ее игнорировать. Сегодня существуют эффективные способы, помогающие не просто контролировать атопический дерматит, а улучшать качество жизни и вселять уверенность в завтрашнем дне.
Аллергия на косметику
Аллергия на косметику — обычное дело. В большинстве случаев аллергические реакции возникают на слизистых оболочках глаз, век, кожи лица и плеч. Есть несколько причин косметической аллергии. При этом реакция организма на использование косметических средств может выражаться совершенно по-разному. Наиболее частая непереносимость определенных ингредиентов макияжа, кремов, масок и лосьонов.
Аллергия на косметику на лице
Никто не застрахован от аллергических реакций на косметику. Это может произойти только один раз при новой терапии или как постоянное проявление.
Среднее количество косметических товаров, которыми человек пользуется в течение дня, увеличивается. Количество аллергических реакций на них логично увеличивается. В группу риска входят люди с аллергией и люди с сухой, тонкой и аллергической кожей.
Косметическая аллергия может развиться на любом участке тела, но чаще встречаются местные реакции на косметические средства. Обычно это кожа лица. Ведь она старается каждый день, особенно тем женщинам, которые часто пользуются макияжем:
- краснеть;
- чернила;
- Контурный карандаш
- Карандаш для глаз и подводка для губ;
- Тени для глаз;
- Помада.
Потребители обычно отказываются от косметических рекомендаций.
Например, на баночке с кремом или тубе с чернилами нанесено название в виде круглой коробки с полуоткрытой крышкой. В этой коробке всегда есть число (обычно 6 м или 12 м), которое указывает максимальный срок хранения продукта при открытии упаковки. Срок годности может составлять несколько лет, но после открытия такую косметику можно использовать только 6 или 12 месяцев. Нарушение сроков часто вызывает раздражение кожи.
Отрицательная реакция организма на косметику варьируется от человека к человеку. У некоторых людей это происходит даже при правильном использовании. При этом не всегда аллергия возникает сразу. Неправильное использование туши или крема может занять часы и дни. В этом случае сложно сразу понять, что произошло с реакцией.
Основные симптомы аллергии:
- Покраснение кожи (может сопровождаться зудом);
- Покалывание или жжение (оба симптома могут возникать одновременно).
- Отеки (обычно в области глаз);
- Слезы, конъюнктивит (белые глаза покрываются густой сетью красных кровеносных сосудов и возникают гнойные выделения).
Аллергические проявления делятся на два типа — простой и аллергический дерматит. Более простая форма более распространена.
Простой дерматит встречается чаще. Его симптомы:
- Повышается чувствительность кожи при незначительных ожогах;
- Пораженный участок может включать небольшой отек, сухую и шелушащуюся кожу, небольшую красную сыпь, волдыри.
Перечисленные проявления могут отображаться отдельно, одновременно или поочередно.
Аллергический дерматит не зависит от срока хранения, а является результатом особой реакции организма на определенные ингредиенты. Симптомы похожи на простой дерматит, но с аллергическим ринитом, слезотечением и темными кругами под глазами. И производительность не ограничивается той частью, где используется косметика: прыщи, сыпь и отеки видны по всему телу.
Некоторые вещества чаще всего вызывают аллергию:
консервант
Консерванты — агрессивные аллергены. Они используются для продления срока хранения. В большинстве случаев производители выбирают салициловую кислоту или бензойную кислоту.
покрасить
Без них не может быть косметики. Чем ярче цвет помады, теней или румян, тем сильнее аллерген. Людям с сухой, чувствительной и аллергической кожей следует выбирать косметику на основе натуральных компонентов. При этом тон помады, теней или румян должен быть нейтральным. Чем светлее цвет продукта, тем меньше риск появления краски и раздражения 1 .
Отбеливающий агент
Осветляющие и отбеливающие элементы можно найти в специальных кремах и лосьонах для лица. Производители косметики используют перекись водорода и гидрохинон в качестве отбеливающих средств. Из-за повышенной токсичности использование перекиси водорода и гидрохинона было запрещено в некоторых частях мира. Выбирая отбеливающий крем, обратите особое внимание на состав средства.
Духи
Запах придает изделию приятный аромат. Они естественные и искусственные. Первый обычно гипоаллергенен, но есть и вещества, которые могут вызывать аллергию.
Искусственные компоненты более агрессивны. Профессионалы рекомендуют серьезно отнестись к выбору косметики. Вероятность того, что духи являются синтетическим продуктом, возрастает по мере снижения стоимости продукта.
Добавки
Пищевые добавки, добавленные в косметику, могут вызвать аллергию, даже если они натуральные. Принцип производства пищевых добавок заключается в концентрации веществ в растениях, семенах и плодах. Корпус и источник животного происхождения. Кремы против морщин, изготовленные из добавок косметической промышленности для активации естественного процесса регенерации подкожного слоя. Это неплохо, но имейте в виду, что гиалуроновая кислота и коллаген могут сильно раздражать людей, страдающих аллергией.
Что такое атопия
Под термином «атопия» понимается ненормальная реакция организма на аллерген, что в целом объясняет природу заболевания. При развитии атопии происходит перепроизводство антител IgE, которые отвечают за появление аллергической реакции. АтД относится к той же группе заболеваний, что и крапивница, сенная лихорадка и бронхиальная астма.
Патология является иммунозависимой, так как основной фактор ее развития – мутация в генах. Конкретно, речь идет о генах, кодирующих филаггрин. Этот структурный белок расположен в коже и участвует в образовании кожного барьера, препятствует потере воды и попаданию аллергенов и микроорганизмов. По этой причине патология наследуется от одного из родителей, чаще всего от матери.
Интересно, что атопический дерматит по сути был известен еще в античную эпоху. В те времена это заболевание называли «идиосинкразией». То есть название отражало механизм развития патологии – как повышенную реакцию на аллерген, – но не объясняло его этиологию.
Впервые термин «атопия» использован в 1922 году для того, чтобы определить повышенную чувствительность организма к внешним факторам.